 La historia de la medicina y la sanidad organizada en Estados Unidos es bastante diferente a la de la mayoría de los países del primer mundo.
La historia de la medicina y la sanidad organizada en Estados Unidos es bastante diferente a la de la mayoría de los países del primer mundo.
Aunque la guerra civil impulsó el progreso de la medicina estadounidense mucho más rápido de lo que probablemente habría ocurrido sin ella, nuestra firme creencia en el capitalismo nos ha impedido desarrollar el tipo de asistencia sanitaria nacional que el Reino Unido, Francia y Canadá han utilizado durante décadas.
Como resultado, tenemos nuestro propio y único sistema que ha evolucionado drásticamente a lo largo del último siglo hasta convertirse en algo que es a la vez amado y odiado por sus ciudadanos.
Sea cual sea el extremo del espectro por el que se incline, no hay duda: la historia de la medicina y la asistencia sanitaria organizada en Estados Unidos es un camino largo y sinuoso. Cómo hemos llegado a donde estamos hoy es toda una historia, así que vamos a sumergirnos en ella…
- La historia de la medicina y la sanidad organizada: Desde los años 1700 hasta ahora
- Mediados del siglo XIX: La Guerra Civil
- La década de 1900: La revolución industrial, los sindicatos & La sanidad organizada
- Los años 1910 – 1920: La Primera Guerra Mundial y Blue Cross Blue Shield
- La década de 1930: La Gran Depresión, la Seguridad Social & Henry Kaiser
- A principios de los años 40: La Segunda Guerra Mundial & La asistencia sanitaria patrocinada por el empleador
- Mediados y finales de la década de 1940: La posguerra
- La década de 1950: Avances médicos & Costes
- La década de 1960: Expansión de la Seguridad Social
- La década de 1970: Un impulso para el Seguro Nacional de Salud
- La década de 1980: La NHE aumenta & COBRA
- La década de 1990: HIPAA & Expansión de Medicaid
- A principios de la década de 2000: Ampliación de la cobertura a millones de estadounidenses
- 2008 a 2016: La Ley de Cuidado de Salud Asequible & Condiciones preexistentes
- 2017 a la actualidad: La Presidencia de Trump
- El futuro de la sanidad: El año electoral 2019/2020
- Para terminar
La historia de la medicina y la sanidad organizada: Desde los años 1700 hasta ahora
La medicina era bastante rudimentaria para las primeras generaciones de colonos que desembarcaron en el nuevo mundo, principalmente porque muy pocos médicos de clase alta emigraron a las colonias. Las mujeres desempeñaban un papel importante en la administración de los cuidados en estos primeros días, especialmente cuando se trataba de partos.
La mortalidad en esos primeros días era extremadamente alta, sobre todo para los bebés y los niños pequeños. La malaria era especialmente brutal, al igual que la difteria y la fiebre amarilla. La mayoría de los enfermos se trataban con remedios populares, aunque la inoculación de la viruela se introdujo de forma anticipada (mucho antes de que se adoptara en Europa). En estos primeros tiempos, prácticamente no había ninguna regulación gubernamental ni se prestaba atención a la salud pública. La primera sociedad médica se formó en Boston en 1735. Quince años más tarde, en 1750, se creó el primer hospital general en Filadelfia.
La primera sociedad médica se formó en Boston en 1735. Quince años más tarde, en 1750, se creó el primer hospital general en Filadelfia.
En 1765 se fundó el Colegio Médico de Filadelfia. Dos años más tarde, se estableció el departamento de medicina del King’s College en Nueva York y en 1770, otorgaron el primer título de doctor en medicina estadounidense.
Mediados del siglo XIX: La Guerra Civil
Como era habitual en la época, en la Guerra Civil murieron más soldados por enfermedades que por combatir. Las condiciones en la Confederación eran particularmente brutales, debido a la grave escasez de suministros médicos y de médicos. La falta de higiene y el hacinamiento provocaron epidemias de enfermedades infantiles como el sarampión, las paperas, la varicela y la tos ferina. La diarrea, la disentería y la fiebre tifoidea hicieron estragos sobre todo en el sur.
La guerra supuso una ola de progreso en forma de técnicas quirúrgicas, investigación, métodos de enfermería e instalaciones de atención. La Unión construyó hospitales militares en todos los estados, y los organizadores médicos proactivos lograron un progreso considerable gracias a un Departamento Médico del Ejército de los Estados Unidos bien financiado y a la Comisión Sanitaria de los Estados Unidos. Durante esta época también se formaron numerosos organismos nuevos relacionados con la salud, lo que aumentó la conciencia pública sobre la atención sanitaria.
Además del gobierno federal, los estados también empezaron a destinar dinero a la sanidad. Tras la sangrienta batalla de Shiloh en abril de 1862, el estado de Ohio envió barcos al lugar de los hechos, que convirtieron en hospitales flotantes. Pronto le siguieron acciones similares en otros estados.
Tras el fin de la guerra, en 1886, el Ejército de Estados Unidos estableció el Cuerpo de Hospitales. Durante la guerra se recopilaron cantidades significativas de datos estadísticos, por lo que se necesitaban métodos para acceder y buscar en este tesoro de información para el reconocimiento de patrones. John Shaw Billings, que sirvió como cirujano principal durante la guerra, construyó la Biblioteca de la Oficina del Cirujano General, que se convirtió en el centro de nuestros modernos sistemas de información médica.
Aunque se fundó en 1849, la Asociación Médica Americana (AMA) empezó a cobrar impulso hacia finales de siglo, y en 1899 aumentó su número de miembros hasta captar a casi la mitad de los médicos del país. Hasta entonces, la mayor parte de la asistencia sanitaria se prestaba en régimen de «pago por servicio», es decir, se pagaba en el momento de la asistencia. Existen algunos grupos de seguros privados y la asistencia sanitaria proporcionada por el empleador, pero no mucho.
La década de 1900: La revolución industrial, los sindicatos & La sanidad organizada
Como presidente a principios de siglo, Theodore Roosevelt (1901-1909), creía que el seguro médico era importante porque «ningún país podía ser fuerte si su gente estaba enferma y era pobre.» Aun así, no lideró la carga de una asistencia sanitaria más fuerte en Estados Unidos. De hecho, la mayoría de las iniciativas de principios del siglo XX fueron lideradas por organizaciones ajenas al gobierno.

A medida que la revolución industrial seguía avanzando, la peligrosidad del trabajo provocaba cada vez más lesiones laborales. A medida que estos trabajos de fabricación (muchos de ellos con actividades extenuantes y maquinaria pesada) se hacían más frecuentes, los sindicatos se hicieron más fuertes. Para proteger a los miembros del sindicato de pérdidas económicas catastróficas debidas a lesiones o enfermedades, las empresas empezaron a ofrecer diversas formas de protección por enfermedad.
Una de las organizaciones más implicadas en el avance de la asistencia sanitaria para los trabajadores estadounidenses fue la Asociación Americana de Legislación Laboral (AALL), que redactó legislación dirigida a la clase trabajadora y a los ciudadanos con bajos ingresos (incluidos los niños).
Según su propuesta de ley, los beneficiarios que cumplieran los requisitos recibirían una paga por enfermedad, prestaciones por maternidad y una prestación por fallecimiento de 50 dólares para cubrir los gastos del funeral. El coste de estas prestaciones se repartiría entre los estados, los empresarios y los empleados.
La AMA apoyó inicialmente el proyecto de ley, pero algunas sociedades médicas expresaron sus objeciones, alegando su preocupación por la forma en que se compensaría a los médicos. La feroz oposición hizo que la AMA diera marcha atrás y finalmente retirara su apoyo al proyecto de ley de la AALL. Los líderes sindicales también temían que el seguro médico obligatorio debilitara su valor, ya que una parte de su poder provenía de la posibilidad de negociar las prestaciones del seguro para los miembros del sindicato.
La industria de los seguros privados también se opuso al proyecto de ley de la AALL porque temía que socavara su negocio. Si los estadounidenses recibían un seguro obligatorio a través del gobierno, no verían la necesidad de adquirir pólizas de seguro adicionales de forma privada, lo que podría dejarles fuera del negocio o, como mínimo, reducir sus beneficios. Al final, el proyecto de ley de la AALL no consiguió el apoyo suficiente para salir adelante.
Alrededor de la misma época en que la AALL impulsaba la protección de los trabajadores, el Partido Progresista defendía la idea de un Servicio Nacional de Salud y una asistencia sanitaria pública para los ancianos, los discapacitados y los desempleados. También en este caso, la AMA y otras organizaciones se opusieron fuertemente al plan, y la clase obrera estadounidense tampoco apoyaba la idea de la asistencia sanitaria obligatoria.
En 1916, el Partido Progresista se disolvió, asegurando así que Estados Unidos no experimentaría la oleada de apoyo público a la asistencia sanitaria pública que las principales naciones europeas experimentarían poco después.
Los años 1910 – 1920: La Primera Guerra Mundial y Blue Cross Blue Shield
Tras el inicio de la Primera Guerra Mundial, el Congreso aprobó la Ley de Seguros de Riesgo de Guerra, que cubría a los militares en caso de muerte o lesión. La ley fue modificada posteriormente para ampliar la ayuda financiera a los dependientes de los militares. El programa de Seguro de Riesgo de Guerra terminó esencialmente con la conclusión de la guerra en 1918, aunque se siguieron pagando beneficios a los sobrevivientes y sus familias.
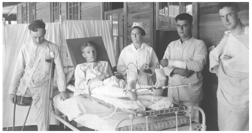 Veteranos estadounidenses heridos de la Primera Guerra Mundial en el Hospital Base del Campamento Joseph E Johnston, Florida CA 1918
Veteranos estadounidenses heridos de la Primera Guerra Mundial en el Hospital Base del Campamento Joseph E Johnston, Florida CA 1918
Después de la guerra, el costo de la atención médica se convirtió en un asunto más apremiante, ya que los hospitales y los médicos comenzaron a cobrar más de lo que el ciudadano promedio podía pagar. En 1923, los Hospitales Baylor de Dallas crearon un programa único, en colaboración con las escuelas locales, para proporcionar asistencia sanitaria a los profesores por una cuota mensual prepagada. El programa se extendió rápidamente a las escuelas de todo el país, dando lugar al nacimiento de la organización sin ánimo de lucro Blue Cross/Blue Shield. Las aseguradoras privadas tomaron nota, inspirando a una gran cantidad de ellas a entrar en el mercado.
La década de 1930: La Gran Depresión, la Seguridad Social & Henry Kaiser
Cuando llegó la Gran Depresión en los años 30, la asistencia sanitaria se convirtió en un debate más acalorado, sobre todo para los desempleados y los ancianos. A pesar de que «The Blues» (Blue Cross y Blue Shield) se estaban expandiendo por todo el país, el 32º presidente de los Estados Unidos, Franklin Delano Roosevelt (1933-1945), sabía que la asistencia sanitaria se convertiría en un problema importante, por lo que se puso a trabajar en un proyecto de ley de seguro de salud que incluía las prestaciones para la «tercera edad» que se necesitaban desesperadamente en ese momento.
Sin embargo, la AMA volvió a oponerse ferozmente a cualquier plan para un sistema nacional de salud, lo que hizo que FDR abandonara la parte del proyecto de ley relativa al seguro de salud. La resultante Ley de Seguridad Social de 1935 creó el primer sistema real de este tipo para proporcionar ayuda pública a los jubilados y a los ancianos. También permitía a los estados desarrollar disposiciones para las personas desempleadas o discapacitadas (o ambas).
Por aquel entonces, Henry Kaiser, uno de los principales industriales de la época, contrató al Dr. Sidney Garfield para que proporcionara asistencia sanitaria prepagada a 6.500 de sus empleados que trabajaban en una región bastante remota en la mayor obra de la historia: la presa de Grand Coulee. (El Dr. Garfield había establecido recientemente un acuerdo similar para proporcionar asistencia a miles de hombres que trabajaban en el proyecto del acueducto del río Colorado.)
El programa fue un gran éxito entre los trabajadores de Kaiser y sus familias, pero a medida que la presa se acercaba a su finalización en 1941, parecía que el programa iba a desaparecer.
A principios de los años 40: La Segunda Guerra Mundial & La asistencia sanitaria patrocinada por el empleador
Cuando Estados Unidos entró en la Segunda Guerra Mundial tras el ataque a Pearl Harbor, la atención dejó de centrarse en el debate sobre el seguro de salud proporcionado por el sector público. Esencialmente, toda la atención del gobierno se centró en el esfuerzo bélico, incluida la Ley de Estabilización de 1942, que se redactó para luchar contra la inflación limitando los aumentos salariales.
Como las empresas estadounidenses tenían prohibido ofrecer salarios más altos, empezaron a buscar otras formas de reclutar nuevos empleados, así como de incentivar a los existentes para que se quedaran. Su solución fue la base del seguro médico patrocinado por el empleador tal y como lo conocemos hoy en día.
Los empleados disfrutaban de este beneficio, ya que no tenían que pagar impuestos por su nueva forma de compensación, y podían asegurarse la asistencia sanitaria para ellos y sus familias.
La entrada de Estados Unidos en la Segunda Guerra Mundial también hizo que decenas de miles de trabajadores acudieran a los astilleros Henry Kaiser de California, Washington y Oregón, para satisfacer la demanda de buques de guerra del país.
Enfrentándose al mismo problema que tuvo con su proyecto de la presa, de proporcionar asistencia sanitaria a más de 30.000 empleados que trabajaban en zonas bastante remotas, Kaiser volvió a contratar al Dr. Garfield (al que el presidente Roosevelt tiene que liberar de su obligación militar) para que organizara y dirigiera una consulta de grupo prepagada para estos trabajadores de los astilleros. Este acuerdo de atención prepagada acabaría convirtiéndose en el Plan de Salud de Kaiser Permanente, que acabaría evolucionando hacia nuestro actual sistema de atención gestionada de HMO y PPO.
Mediados y finales de la década de 1940: La posguerra
Tras el fin de la guerra, la práctica de que los empleadores proporcionaran asistencia sanitaria continuó extendiéndose, ya que los veteranos regresaron a casa y empezaron a buscar trabajo en una economía bulliciosa y desesperada por reclutar a los mejores talentos.
Aunque esto supuso una mejora para muchos, dejó fuera a grupos vulnerables de personas: los jubilados, los desempleados, los que no podían trabajar debido a una discapacidad y los que tenían un empleador que no ofrecía seguro médico. En un esfuerzo por no alienar a los ciudadanos en riesgo, algunos funcionarios del gobierno consideraron que era importante seguir impulsando un sistema nacional de asistencia sanitaria.
![]()
En 1943 se presentó el proyecto de ley Wagner-Murray-Dingell, que proponía una asistencia sanitaria universal financiada mediante un impuesto sobre las nóminas. Si la historia de la sanidad hasta el momento puede servir de lección para alguien, el proyecto de ley se enfrentó a una intensa oposición y finalmente fue ahogado en el comité.
Cuando FDR murió en 1945, Harry Truman (1945-1953) se convirtió en el 33º presidente de los Estados Unidos. Retomó la antigua plataforma de seguro médico nacional de FDR de mediados de los años 30, pero con algunos cambios clave. El plan de Truman incluía a todos los estadounidenses, en lugar de sólo a los ciudadanos de la clase trabajadora y a los pobres que tenían dificultades para costearse la asistencia, y fue recibido con reacciones encontradas en el Congreso.
Algunos miembros del Congreso calificaron el plan de «socialista» y sugirieron que venía directamente de la Unión Soviética, añadiendo combustible al miedo a los rojos que ya se apoderaba de la nación. Una vez más, la AMA adoptó una postura dura contra el proyecto de ley, alegando también que la Administración Truman estaba siguiendo «la línea del partido de Moscú». La AMA incluso presentó su propio plan, que proponía opciones de seguros privados, apartándose de su plataforma anterior que se oponía a terceros en la asistencia sanitaria.
Incluso después de que Truman fuera reelegido en 1948, su plan de seguro médico murió cuando el apoyo público disminuyó y comenzó la Guerra de Corea. Los que podían permitírselo empezaron a comprar planes de seguro médico de forma privada, y los sindicatos utilizaron las prestaciones patrocinadas por los empresarios como moneda de cambio durante las negociaciones.

La década de 1950: Avances médicos & Costes
Cuando el gobierno se preocupó principalmente por la Guerra de Corea, el debate sobre el seguro médico nacional se pospuso una vez más. Mientras el país trataba de recuperarse de su tercera guerra en 40 años, la medicina avanzaba. Podría decirse que los efectos de la penicilina en los años 40 abrieron los ojos de la gente a los beneficios de los avances y descubrimientos médicos.
En 1952, el equipo de Jonas Salk en la Universidad de Pittsburgh creó una vacuna eficaz contra la poliomielitis, que se probó en todo el país dos años después y fue aprobada en 1955. Durante este mismo periodo de tiempo, se realizó el primer trasplante de órganos cuando los doctores Joseph Murray y David Hume tomaron un riñón de un hombre y lo colocaron con éxito en su hermano gemelo.
Por supuesto, con tales saltos en los avances médicos, vino un coste adicional – una historia de la asistencia sanitaria que todavía se repite hoy en día. Durante esta década, el precio de la atención hospitalaria se duplicó, lo que vuelve a poner de manifiesto la desesperada necesidad de Estados Unidos de contar con una atención sanitaria asequible. Pero mientras tanto, no cambió mucho el panorama de los seguros médicos.
La década de 1960: Expansión de la Seguridad Social
En 1960, el gobierno empezó a hacer un seguimiento del Gasto Sanitario Nacional (GNS) y lo calculó como porcentaje del Producto Interior Bruto (PIB). A principios de la década, el NHE representaba el 5 por ciento del PIB.
Cuando John F. Cuando Kennedy (1961-1963) juró su cargo como 35º Presidente de los Estados Unidos, no perdió el tiempo con un plan de asistencia sanitaria para los ancianos. Viendo que la NHE seguiría aumentando y sabiendo que los jubilados serían los más afectados, instó a los estadounidenses a participar en el proceso legislativo y presionó al Congreso para que aprobara su proyecto de ley. Pero al final, fracasó estrepitosamente ante la dura oposición de la AMA y, de nuevo, el miedo a la medicina socializada.
Después de que Kennedy fuera asesinado el 22 de noviembre de 1963, el vicepresidente Lyndon B. Johnson (1963-1969) asumió el cargo de 36º presidente de los Estados Unidos. Retomó el trabajo donde lo había dejado Kennedy con un plan de salud para la tercera edad. Propuso una extensión y ampliación de la Ley de Seguridad Social de 1935, así como el Programa Hill-Burton (que otorgaba subvenciones del gobierno a los centros médicos que necesitaban modernizarse, a cambio de proporcionar una cantidad «razonable» de servicios médicos a los que no podían pagar).
El plan de Johnson se centraba únicamente en asegurar que los ciudadanos mayores y discapacitados siguieran teniendo acceso a una asistencia sanitaria asequible, tanto a través de los médicos como de los hospitales. Aunque el Congreso introdujo cientos de enmiendas al proyecto de ley original, no se enfrentó a la oposición que tuvo la legislación anterior; se podría especular sobre la razón de su éxito más fácil, pero sería imposible de precisar con certeza.
Se aprobó en la Cámara de Representantes y en el Senado con amplios márgenes y pasó a la mesa del Presidente. Johnson firmó la Ley de Seguridad Social de 1965 el 30 de julio de ese año, con el presidente Harry Truman sentado a la mesa con él. Esta ley sentó las bases de lo que hoy conocemos como Medicare y Medicaid.
La década de 1970: Un impulso para el Seguro Nacional de Salud
En 1970, el NHE representaba el 6,9% del PIB, debido en parte a los gastos «inesperadamente altos» de Medicare. Debido a que Estados Unidos no había formalizado un sistema de seguro médico (todavía era sólo la gente que podía permitírselo la que compraba un seguro), no tenían realmente ninguna idea de cuánto costaría proporcionar asistencia sanitaria a todo un grupo de personas, especialmente a un grupo de mayor edad que es más propenso a tener problemas de salud. No obstante, fue un gran salto en un lapso de diez años, pero no sería la última vez que veríamos tales saltos. Esta década marcaría otro impulso para el seguro de salud nacional – esta vez desde lugares inesperados.
Richard Nixon (1969-1974) fue elegido el 37º Presidente de los Estados Unidos en 1968. Cuando era adolescente, vio morir a dos hermanos y vio a su familia luchar durante los años 20 para cuidar de ellos. Para ganar dinero extra para la casa, trabajó como conserje. Cuando llegó el momento de solicitar las universidades, tuvo que rechazar Harvard porque su beca no incluía alojamiento y comida.
Al llegar a la Casa Blanca como republicano, muchos se sorprendieron cuando propuso una nueva legislación que se apartó de las líneas de partido en el debate sobre la sanidad. Con Medicare aún fresco en la mente de todos, no era descabellado pensar que una nueva reforma sanitaria vendría pisándole los talones, por lo que los miembros del Congreso ya estaban trabajando en un plan.
En 1971, el senador Edward (Ted) Kennedy propuso un plan de pagador único (una versión moderna de un sistema universal u obligatorio) que se financiaría con impuestos. Nixon no quería que el gobierno se metiera tanto en la vida de los estadounidenses, así que propuso su propio plan, que obligaba a los empleadores a ofrecer un seguro médico a los empleados e incluso proporcionaba subsidios a quienes tuvieran problemas para pagar el coste. Puede leer más sobre la historia de la asistencia sanitaria patrocinada por el empleador descargando nuestra guía gratuita a continuación.
Nixon creía que basar un sistema de seguro médico en el mercado abierto era la mejor manera de fortalecer el sistema improvisado de aseguradoras privadas existente. En teoría, esto habría permitido que la mayoría de los estadounidenses tuvieran algún tipo de seguro médico. Las personas en edad de trabajar (y sus familiares directos) tendrían un seguro a través de sus empleadores, y luego estarían en Medicare cuando se jubilaran. Los legisladores creían que el proyecto de ley satisfacía a la AMA porque los honorarios y las decisiones de los médicos no estarían influenciados por el gobierno.
Kennedy y Nixon terminaron trabajando juntos en un plan, pero al final, Kennedy se doblegó ante la presión de los sindicatos, y abandonó el acuerdo – una decisión que más tarde dijo que fue «uno de los mayores errores de su vida.» Poco después de que se rompieran las negociaciones, llegó el Watergate, y todo el apoyo que había cosechado el plan de salud de Nixon desapareció por completo. El proyecto no sobrevivió a su dimisión, y su sucesor, Gerald Ford (1974-1977), se distanció del escándalo.
Sin embargo, Nixon pudo llevar a cabo dos tareas relacionadas con la sanidad. La primera fue la ampliación de Medicare en la Enmienda de la Seguridad Social de 1972, y la otra fue la Ley de Organización de Mantenimiento de la Salud de 1973 (HMO), que estableció cierto orden en el caos de la industria sanitaria. Pero a finales de la década, se consideraba que la medicina estadounidense estaba en «crisis», ayudada por una recesión económica y una fuerte inflación.
La década de 1980: La NHE aumenta & COBRA
En 1980, la NHE representaba el 8,9% del PIB, un salto aún mayor que el de la década anterior. Bajo la Administración Reagan (1981-1989), la normativa se relajó en todos los ámbitos y la privatización de la sanidad se hizo cada vez más común.
En 1986, Reagan firmó la Ley de Reconciliación Presupuestaria Ómnibus Consolidada (COBRA, por sus siglas en inglés), que permitía a los antiguos empleados seguir inscritos en el plan de salud de grupo de su anterior empresa, siempre que aceptaran pagar la prima completa (la parte del empleador más la contribución del empleado). De este modo, se facilitaba el acceso al seguro médico a los desempleados recientes que, de otro modo, habrían tenido dificultades para adquirir un seguro privado (debido a una enfermedad preexistente, por ejemplo).
La década de 1990: HIPAA & Expansión de Medicaid
En 1990, la NHE representaba el 12,1% del PIB, el mayor aumento hasta la fecha en la historia de la asistencia sanitaria. Al igual que otros antes que él, el 42º presidente de los Estados Unidos, Bill Clinton (1993-2001), vio que este rápido aumento de los gastos sanitarios sería perjudicial para el estadounidense medio e intentó tomar medidas.
Poco después de tomar posesión, Clinton propuso la Ley de Seguridad Sanitaria de 1993. Proponía muchas ideas similares a los planes de FDR y Nixon: una mezcla de cobertura universal respetando al mismo tiempo el sistema de seguros privados que se había formado por sí mismo en ausencia de legislación. Los particulares podrían adquirir un seguro a través de «cooperativas estatales», las empresas no podrían negar el acceso a nadie por una enfermedad preexistente y los empresarios estarían obligados a ofrecer un seguro médico a los empleados a tiempo completo.
Múltiples cuestiones se interpusieron en el camino del plan de Clinton, como los asuntos exteriores, la complejidad del proyecto de ley, el creciente déficit nacional y la oposición de las grandes empresas. Tras un periodo de debate a finales de 1993, el Congreso se marchó al receso de invierno sin llegar a ninguna conclusión o decisión, lo que provocó la muerte silenciosa del proyecto de ley.
 En 1996, Clinton firmó la Ley de Portabilidad y Responsabilidad del Seguro Médico (HIPAA), que establecía normas de privacidad para las personas. También garantizaba que el historial médico de una persona estuviera disponible si lo solicitaba y establecía restricciones sobre el tratamiento de las enfermedades preexistentes en los planes de salud colectivos.
En 1996, Clinton firmó la Ley de Portabilidad y Responsabilidad del Seguro Médico (HIPAA), que establecía normas de privacidad para las personas. También garantizaba que el historial médico de una persona estuviera disponible si lo solicitaba y establecía restricciones sobre el tratamiento de las enfermedades preexistentes en los planes de salud colectivos.
La última aportación sanitaria de la Administración Clinton formaba parte de la Ley de Presupuesto Equilibrado de 1997. Se denominó Programa de Seguro Médico para Niños (CHIP), y amplió la asistencia de Medicaid a «niños no asegurados de hasta 19 años de familias con ingresos demasiado elevados para poder optar a Medicaid.» El CHIP es gestionado por cada estado individual y todavía se utiliza hoy en día.
Mientras tanto, los empleadores trataban de encontrar formas de reducir los costes de la asistencia sanitaria. En algunos casos, esto significaba ofrecer HMOs, que por su diseño, están destinadas a costar menos dinero tanto a la aseguradora como al afiliado. Normalmente, esto incluye medidas de ahorro, como redes reducidas y la obligación de que los afiliados vean a un médico de atención primaria (PCP) antes que a un especialista. En general, las compañías de seguros trataban de obtener un mayor control sobre el modo en que los ciudadanos recibían la asistencia sanitaria. Esta estrategia funcionó en general: en los años 90 el crecimiento de los costes sanitarios fue más lento que en décadas anteriores.
A principios de la década de 2000: Ampliación de la cobertura a millones de estadounidenses
En el año 2000, la NHE representaba el 13,3% del PIB, lo que suponía un aumento del 1,2% en la última década. Cuando George W. Bush (2001-2009) fue elegido el 43º presidente de los Estados Unidos, quiso actualizar Medicare para incluir la cobertura de medicamentos con receta. Esta idea acabó convirtiéndose en la Ley de Mejora y Modernización de los Medicamentos Recetados de Medicare de 2003 (a veces denominada Parte D de Medicare). La inscripción era (y sigue siendo) voluntaria, aunque millones de estadounidenses utilizan el programa.
La historia de la sanidad se ralentizó en ese momento, ya que el debate nacional sobre la sanidad quedó aparcado mientras Estados Unidos se centraba en la creciente amenaza del terrorismo y la segunda guerra de Irak. No fue hasta que comenzaron los murmullos de la campaña electoral en 2006 y 2007 que los seguros volvieron a la discusión nacional.
Este período de tiempo traería un nuevo, pero divisivo capítulo en la historia de la asistencia sanitaria en América.
2008 a 2016: La Ley de Cuidado de Salud Asequible & Condiciones preexistentes
Cuando Barack Obama (2009-2017) fue elegido el 44º presidente de los Estados Unidos en 2008, no perdió el tiempo y se puso a trabajar en la reforma sanitaria. Trabajó estrechamente con el senador Ted Kennedy para crear una nueva ley sanitaria que fuera un reflejo de la que Kennedy y Nixon elaboraron en los años 70.
Al igual que el proyecto de ley de Nixon, exigía que los grandes empleadores aplicables proporcionaran un seguro de salud, además de exigir que todos los estadounidenses tuvieran un seguro de salud, incluso si su empleador no lo ofrecía. El proyecto de ley establecería un mercado abierto, en el que las compañías de seguros no podrían negar la cobertura basándose en condiciones preexistentes. Los ciudadanos estadounidenses que ganen menos del 400% del nivel de pobreza tendrían derecho a subvenciones para ayudar a cubrir el coste.
No era una cobertura universal o de pagador único, sino que utilizaba el modelo existente en el sector de los seguros privados para ampliar la cobertura a millones de estadounidenses. El proyecto de ley circuló por la Cámara y el Senado durante meses, pasando por múltiples revisiones, pero finalmente, se aprobó y pasó a la mesa del Presidente.
El 23 de marzo de 2010, el presidente Obama firmó la Ley de Protección al Paciente y Cuidado de Salud Asequible (PPACA), comúnmente llamada Ley de Cuidado de Salud Asequible (ACA) o ObamaCare. La ley representó la más importante revisión y expansión de la cobertura sanitaria desde la aprobación de Medicare y Medicaid en 1965.
Debido a que la ley era compleja y la primera de su tipo, el gobierno lanzó un despliegue de sus disposiciones durante varios años. En teoría, esto debería haber ayudado a facilitar a las compañías de seguros (y a los individuos) la transición, pero en la práctica, las cosas no fueron tan fáciles. La primera temporada de inscripción abierta para el Mercado comenzó en octubre de 2013, y fue rocosa, por decir lo menos.
Las empresas hoy en día se enfrentan a un número abrumador de requisitos legales. Proporcionamos un primer lugar al que acudir para obtener una orientación y un apoyo amplios y fiables en cuestiones de cumplimiento federal y estatal, tanto grandes como pequeñas. Obtenga más información sobre nuestros servicios de cumplimiento aquí.
Sin embargo, 8 millones de personas se inscribieron en un seguro a través del Mercado de la ACA durante la primera temporada de inscripción abierta, con un pico de inscripción en 2016 de 12,2 millones (con 10 millones de ellos recibiendo subsidios para ayudar a pagar el seguro).
En su lanzamiento, la ACA se encontró con una fuerte oposición por diversas razones: el mandato individual y el mandato del empleador fueron dos de los más disputados. Algunas disposiciones fueron incluso llevadas ante el Tribunal Supremo por motivos de constitucionalidad. Además, los críticos destacaron los problemas de healthcare.gov como señal de que este gran plan «socialista» estaba destinado al fracaso. Aunque muchos fueron en gran medida simbólicos, el Congreso ha votado más de 50 veces para derogar la ACA.
Independientemente de la controversia, se podría argumentar que la parte más útil de la ACA fue su cláusula de condiciones preexistentes. A lo largo del siglo XX, las compañías de seguros empezaron a denegar la cobertura a personas con enfermedades preexistentes, como el asma, los ataques cardíacos, los derrames cerebrales y el SIDA.
El momento exacto en que las condiciones preexistentes fueron objeto de exclusión es discutible, pero muy posiblemente, ocurrió cuando las compañías de seguros con fines de lucro aparecieron en el paisaje. En los años 20, la Blue Cross sin ánimo de lucro cobraba la misma cantidad, independientemente de la edad, el sexo o las enfermedades preexistentes, pero con el tiempo cambiaron su estatus para competir con los recién llegados. Y a medida que el coste de la asistencia sanitaria aumentaba, también lo hacía el número de personas a las que se les denegaba la cobertura.
Antes de la aprobación de la ACA, se calcula que a uno de cada siete estadounidenses se le denegaba el seguro médico debido a una afección preexistente, cuya lista era extensa y a menudo elusiva, gracias a las variaciones entre las compañías de seguros y a un lenguaje como «incluyendo, pero sin limitarse a lo siguiente.»
Además, la ACA permitió la cobertura inmediata de la atención materna y prenatal, que antes era mucho más restrictiva en las pólizas de seguros privados. Normalmente, las mujeres tenían que pagar una cuota adicional por la cobertura de maternidad durante al menos 12 meses antes de que se cubriera la atención prenatal; de lo contrario, el embarazo se consideraba una condición preexistente y los servicios relacionados con la atención prenatal (análisis de sangre, ecografías, revisiones, etc.) no estaban incluidos en la póliza.
Según la Kaiser Family Foundation, la ACA ha dado cobertura a una media de 11,3 millones de personas al año desde su creación, aunque el 8,5% de la población de Estados Unidos (aproximadamente 27,5 millones de estadounidenses) sigue sin seguro, según informó la KKF en 2018.
Muchos de los que estudian nuestro sistema sanitario se preguntan por qué, incluso después de la aprobación de la ACA, un número tan elevado de personas sigue sin seguro. Si bien hay varias razones para esto, los factores principales incluyen; los inmigrantes indocumentados que no son elegibles para la cobertura de Medicare o del Mercado, las personas elegibles para la asistencia financiera bajo la ACA pero que no saben que la asistencia existe, y los adultos pobres que viven en los estados que no expandieron Medicaid.
2017 a la actualidad: La Presidencia de Trump
Desde que Donald Trump juró como el 45º Presidente de los Estados Unidos el 20 de enero de 2017, muchos se han preguntado qué pasaría con nuestro sistema de salud – específicamente, qué pasaría con la ACA, ya que Donald Trump se postuló en una plataforma de «derogar y reemplazar» el proyecto de ley.
El día de la toma de posesión del presidente Trump, el 20 de enero de 2017, emitió una orden ejecutiva en la que ordenaba a los funcionarios de la administración «renunciar, aplazar, conceder exenciones o retrasar» la aplicación de partes de la ACA, mientras el Congreso se preparaba para derogar y sustituir la ley de salud emblemática del presidente Obama.
Seis meses más tarde, en un dramático movimiento legislativo, el difunto senador John McCain votó en contra de una votación crítica del Senado para derogar la ACA. Desde entonces, la administración Trump ha recurrido al desmantelamiento sistemático de la ACA a través de un enfoque poco sistemático diseñado para desestabilizar por sí mismo el programa.
Luego, en diciembre de 2017, como parte de la ley de reconciliación fiscal de 2017, se anuló el «mandato individual». Exigía que todos los residentes de Estados Unidos tuvieran un seguro de salud o pagaran una multa. El mandato funcionaba para garantizar que las personas sanas formaran parte del conjunto de seguros, distribuyendo así el riesgo, un elemento fundamental y necesario para el éxito de un mercado de seguros. La eliminación de la penalización provocó un aumento inmediato de las primas de los seguros, aunque la eliminación de la penalización no entró en vigor hasta enero de 2019. Las primas, en su mayor parte, se han nivelado desde entonces.
En enero de 2018, la administración Trump permitió a los estados añadir requisitos de trabajo a Medicaid, exigiendo a los beneficiarios que demuestren que trabajan o van a la escuela. A partir de octubre de 2019, 18 estados han solicitado al gobierno federal la implementación de estos requisitos de trabajo, pero la mayoría aún no ha entrado en vigor. Es probable que la cuestión se dirija al Tribunal Supremo.
También en 2017, la administración Trump dejó de pagar los subsidios de costos compartidos a las aseguradoras, que estaban destinados a motivar a los transportistas a participar y mantener las tarifas bajas mientras participaban en los mercados de seguros de la ACA. Aunque muchos anticiparon que las primas se iban a disparar cuando esto ocurriera, las aseguradoras abordaron esto en su mayoría implementando una estrategia de precios apodada «sliver loading», que mantuvo los aumentos de precios contenidos principalmente en sus planes de plata. Dado que el plan sliver es el que se utiliza para calcular los créditos fiscales, las aseguradoras encontraron esencialmente una forma de eludir el sistema, y algunos expertos creen que esta estrategia ha provocado en realidad un aumento del gasto federal.
Dos otras acciones de la administración Trump son dignas de mención. La primera fue su expansión de los planes skinny a corto plazo, que carecen de los «beneficios esenciales» que la ACA definió como obligatorios. El presidente Obama consideró estos planes puente, y los limitó a plazos de tres meses. La administración Trump emitió una norma en 2018 que amplía estos planes para que duren 364 días, con una opción renovable por tres años más.
Por último, en agosto de 2017, la administración Trump recortó significativamente el gasto federal en publicidad para promover el conocimiento de los intercambios de la ACA, así como el gasto en «navegadores» de la ACA que sirvieron para guiar a las personas a través del proceso de inscripción.
 A pesar de estas acciones, la ACA ha demostrado ser bastante resistente. Mientras que algunos de los esfuerzos de la administración Trump han sido atrapados en los tribunales, y otros simplemente no han entrado en vigor, algunos han sido implementados con éxito. Sin embargo, a pesar de esto, y del aumento del costo de las primas de seguro, la inscripción en la ACA se ha mantenido relativamente estable.
A pesar de estas acciones, la ACA ha demostrado ser bastante resistente. Mientras que algunos de los esfuerzos de la administración Trump han sido atrapados en los tribunales, y otros simplemente no han entrado en vigor, algunos han sido implementados con éxito. Sin embargo, a pesar de esto, y del aumento del costo de las primas de seguro, la inscripción en la ACA se ha mantenido relativamente estable.
Para ser justos, la ACA hizo un trabajo notable en la expansión de la atención médica a más de la población, sin embargo, no hizo casi nada para contener los costos médicos desbocados, como lo demuestran los aumentos aparentemente interminables en el costo de los gastos de las instalaciones y los medicamentos recetados, sólo para nombrar dos áreas del sistema de salud que quedaron prácticamente intactas por la ley. También diezmó el mercado privado de planes de salud individuales, dejando a las redes de proveedores estrechamente definidas como la única opción para aquellos que buscan planes individuales.
El futuro de la sanidad: El año electoral 2019/2020
Ansiosa por conseguir una victoria en materia de sanidad antes de las elecciones de 2020, la administración Trump sigue impulsando iniciativas diseñadas para controlar los costes sanitarios.
En noviembre de 2019, la Casa Blanca emitió una orden ejecutiva diseñada para llevar la transparencia de precios al sistema sanitario. Emitida conjuntamente por el Departamento de Salud y Servicios Humanos (HHS), el Departamento del Tesoro y el Departamento de Trabajo (DOL), la norma propuesta obligaría a los hospitales y a las aseguradoras a revelar las tarifas secretas que negocian entre sí para una amplia lista de servicios, incluidos los honorarios de los médicos y las instalaciones, los suministros e incluso los costes de los medicamentos.
La norma incluso estipulaba que estas tarifas reveladas tendrían que publicarse en formatos de archivos fáciles de usar. Las aseguradoras también estarían obligadas a proporcionar herramientas de transparencia a los consumidores, permitiéndoles obtener información sobre los costes antes de recibir la atención. Una vez que se hiciera pública, no pasaría mucho tiempo antes de que los consumidores pudieran acceder y comparar fácilmente los precios de múltiples proveedores, el santo grial para los defensores de la asistencia sanitaria orientada al consumidor.
 Solo un mes después, en diciembre de 2019, se abrieron paso en el Congreso proyectos de ley competidores diseñados para reinar los precios de los medicamentos recetados. Intentando capitalizar el apoyo público poco ortodoxo del presidente Trump a la negociación gubernamental de los precios de los medicamentos (una promesa de campaña de 2016), la presidenta de la Cámara de Representantes, Nancy Pelosi, impulsó a mediados de diciembre un proyecto de ley de la Cámara destinado a reducir los precios de los medicamentos.
Solo un mes después, en diciembre de 2019, se abrieron paso en el Congreso proyectos de ley competidores diseñados para reinar los precios de los medicamentos recetados. Intentando capitalizar el apoyo público poco ortodoxo del presidente Trump a la negociación gubernamental de los precios de los medicamentos (una promesa de campaña de 2016), la presidenta de la Cámara de Representantes, Nancy Pelosi, impulsó a mediados de diciembre un proyecto de ley de la Cámara destinado a reducir los precios de los medicamentos.
La Oficina Presupuestaria del Congreso (CBO) estimó que el proyecto de ley podría dar lugar a recortes de precios de entre el 40% y el 50% para los medicamentos de farmacia sujetos a negociación, reduciendo los ingresos de la industria entre 500.000 y 1 billón de dólares a lo largo de diez años.
Los republicanos, que en su mayoría se oponen firmemente a autorizar a Medicare a negociar los precios de los medicamentos, juraron dejar de lado el proyecto de ley en el Senado, controlado por los republicanos. Incluso la Casa Blanca se opuso al proyecto de ley, argumentando que impediría que más de un tercio (100) de los nuevos medicamentos salieran al mercado en la próxima década, (una estimación 10 veces mayor de lo que ha calculado la CBO no partidista).
Declarado «muerto a su llegada» en el Senado, el presidente Trump respaldó entonces un proyecto de ley competidor en el Senado: una ley bipartidista de los senadores Chuck Grassley (republicano de Iowa) y Ron Wyden (demócrata de Oregón) que exigiría a los fabricantes de medicamentos el pago de reembolsos a Medicare si aumentan los precios por encima de la inflación, al igual que el proyecto de ley de Pelosi. Tanto el proyecto de la Cámara de Representantes como el del Senado también limitarían lo que los beneficiarios de Medicare deben pagar anualmente en gastos de bolsillo por sus recetas.
Por el momento, ninguno de los dos proyectos se ha convertido en ley, y no parece probable que se apruebe pronto. El líder de la mayoría del Senado, Mitch McConnell (R-Ky.), ha dicho públicamente que no está dispuesto a presentar un proyecto de ley que divide a su bancada (y varios republicanos han dicho que la medida es similar a la imposición de controles de precios, a los que se han opuesto durante mucho tiempo).
Aunque ambos proyectos de ley parecen condenados, parece que los vagones están finalmente dando vueltas alrededor de la industria farmacéutica. Acorralado, el presidente Trump podría intentar una vez más poner algo en marcha a través de una orden ejecutiva. En una importante ceremonia en el jardín de las rosas en el verano de 2019, anunció un agresivo plan para «devolver a la tierra los crecientes precios de los medicamentos» promoviendo la competencia entre las compañías farmacéuticas y dando a las entidades privadas más herramientas para negociar mejores acuerdos en nombre de los consumidores, las aseguradoras y los empleadores.
Era un plan ambicioso, pero sus esfuerzos se vieron rápidamente estropeados por las demandas, incluida una de un trío de grandes fabricantes farmacéuticos que convencieron a un juez federal para que anulara el requisito de que las empresas incluyeran el precio de lista de un medicamento en la publicidad directa al consumidor.
Por temor a que su propuesta de reducir los gastos de bolsillo de los consumidores de edad avanzada aumentara las primas de cara a la campaña de reelección, también cedió y levantó el pie del acelerador para toda la iniciativa.
Aunque es posible que no ocurra lo mismo esta vez, el Presidente tiene la costumbre de hacer grandes gestos y declaraciones, para luego dar marcha atrás con el tiempo, sobre todo cuando los intereses especiales tienen la oportunidad de hacerle caso.
Para terminar
En el momento de escribir este artículo (marzo de 2020), ninguno de los partidos políticos parece dispuesto a trabajar juntos en nada relacionado con la sanidad, no sea que su éxito o su fracaso se conviertan en carne de cañón para lo que ya es un año electoral muy polémico.
Principales expertos como Rick Wilson, un estratega republicano, pero de ninguna manera un fanático del presidente Trump, recientemente reprendió a los demócratas por trabajar a través de las líneas del partido, temiendo que debilite su caso para pintar al presidente como inepto.
Tal vez la última y mejor esperanza para arreglar lo que parece ser una estructura de costos subyacente insostenible para el sistema de salud de Estados Unidos es el público estadounidense, la gran mayoría de los cuales quiere que ambos partidos trabajen juntos.
El público puede hacer oír su voz tanto en los ayuntamientos como en las urnas este noviembre.
Usted no empezó su negocio para convertirse en un experto en RRHH. Nosotros sí. Programe una revisión de los beneficios de su empresa para descubrir los desafíos específicos a los que se enfrenta con su programa de beneficios para empleados y descubra cómo nuestro enfoque único puede ayudar.
![]()