 Den amerikanska historien om medicin och organiserad hälsovård skiljer sig en hel del från de flesta andra länder i första världen.
Den amerikanska historien om medicin och organiserad hälsovård skiljer sig en hel del från de flesta andra länder i första världen.
Men även om inbördeskriget drev fram utvecklingen av den amerikanska medicinen mycket snabbare än vad som troligen skulle ha skett utan det, har vår fasta tro på kapitalismen hindrat oss från att utveckla den typ av nationell sjukvård som Storbritannien, Frankrike och Kanada har använt sig av i årtionden.
Som ett resultat har vi vårt eget unika system som har utvecklats drastiskt under det senaste århundradet till något som är både älskat och hatat av medborgarna.
Vilken ände av spektrumet man än lutar sig mot finns det ingen tvekan om det: medicinens och den organiserade hälsovårdens historia i Amerika är en lång och slingrande väg. Hur vi har kommit dit vi är idag är en hel historia, så låt oss dyka in…
- Medicinens och den organiserade hälsovårdens historia: Från 1700-talet till nu
- Mitten av 1800-talet: Inbördeskriget
- 1900-talet: Den industriella revolutionen, fackföreningar & Organiserad hälsovård
- 1010- och 1920-talen: WWI och Blue Cross Blue Shield
- Tidigare 1930-tal: När den stora depressionen slog till på 30-talet blev hälso- och sjukvården en mer hetsig debatt, särskilt för de arbetslösa och äldre. Även om ”The Blues” (Blue Cross and Blue Shield) expanderade över hela landet visste USA:s 32:a president Franklin Delano Roosevelt (1933-1945) att hälso- och sjukvården skulle växa till ett betydande problem, så han började arbeta på ett lagförslag om sjukförsäkring som innehöll de ”åldersförmåner” som var desperat behövda vid den här tiden.
- De tidiga 1940-talen: När USA gick in i andra världskriget efter attacken på Pearl Harbor, föll uppmärksamheten från debatten om den offentligt tillhandahållna sjukförsäkringen. I stort sett allt statligt fokus lades på krigsarbetet, inklusive Stabilization Act från 1942, som skrevs för att bekämpa inflationen genom att begränsa löneökningarna.
- Mitten och slutet av 1940-talet: Efter andra världskriget
- Femtiotalet: Medicinska framsteg & Kostnader
- Sjuttonhundratalet: Social Security Expansion
- Sjuttiotalet: En satsning på nationell sjukförsäkring
- Tjugotalet: NHE ökar & COBRA
- Nio-talet: HIPAA & Medicaid Expansion
- Främre delen av 2000-talet: År 2000 utgjorde den nationella hälso- och sjukvården 13,3 procent av BNP – bara en ökning med 1,2 procent under det senaste decenniet. När George W. Bush (2001-2009) valdes till USA:s 43:e president ville han uppdatera Medicare för att inkludera en täckning av receptbelagda läkemedel. Denna idé blev så småningom till Medicare Prescription Drug, Improvement and Modernization Act från 2003 (ibland kallad Medicare Part D). Inskrivningen var (och är fortfarande) frivillig, även om miljontals amerikaner använder programmet.
- 2008 till 2016: När Barack Obama (2009-2017) valdes till USA:s 44:e president 2008, slösade han ingen tid på att börja arbeta med hälsovårdsreformen. Han arbetade nära senator Ted Kennedy för att skapa en ny sjukvårdslag som speglade den som Kennedy och Nixon arbetade med på 70-talet.
- 2017 till i dag: Trumps ordförandeskap
- Sjukvårdens framtid: Trump-administrationen fortsätter att driva på initiativ som är utformade för att få bukt med kostnaderna för hälso- och sjukvården före valet 2020.
- Slutningsvis
Medicinens och den organiserade hälsovårdens historia: Från 1700-talet till nu
Medicinen var ganska rudimentär för de första generationerna av kolonister som landade i den nya världen, främst på grund av att väldigt få överklassläkare emigrerade till kolonierna. Kvinnor spelade en viktig roll i vården under dessa tidiga dagar, framför allt när det gällde förlossning.
Dödligheten under dessa tidiga dagar var extremt hög, framför allt för spädbarn och små barn. Malaria var särskilt brutalt, liksom difteri och gula febern. De flesta av de sjuka behandlades med folkmedicin, även om vaccinering mot smittkoppor infördes på allvar (långt innan det infördes i Europa.) Under dessa tidiga dagar fanns det praktiskt taget ingen statlig reglering eller uppmärksamhet för folkhälsan. Det första medicinska sällskapet bildades i Boston år 1735. Femton år senare, 1750, grundades det första allmänna sjukhuset i Philadelphia.
Det första medicinska sällskapet bildades i Boston år 1735. Femton år senare, 1750, grundades det första allmänna sjukhuset i Philadelphia.
1765 grundades Medical College of Philadelphia. Två år senare inrättades den medicinska avdelningen vid King’s College i New York och 1770 delade de ut den första amerikanska magisterexamen.
Mitten av 1800-talet: Inbördeskriget
Som vanligt på den tiden dog fler soldater av sjukdomar än av strider i inbördeskriget. Förhållandena i konfederationen var särskilt brutala på grund av svår brist på medicinska förnödenheter och läkare. Bristande hygien och trånga utrymmen ledde till epidemier av barnsjukdomar som mässling, påssjuka, vattkoppor och kikhosta. Diarré, dysenteri och tyfus härjade särskilt i södern.
Kriget innebar en våg av framsteg i form av kirurgiska tekniker, forskning, omvårdnadsmetoder och vårdinrättningar. Unionen byggde armésjukhus i varje delstat, och proaktiva medicinska organisatörer uppnådde betydande framsteg tack vare ett välfinansierat United States Army Medical Department och United States Sanitary Commission. Många andra nya hälsorelaterade organ bildades också under denna tid, vilket höjde allmänhetens medvetenhet om hälsovård.
Förutom den federala regeringen började även delstaterna hälla pengar i sjukvården. Efter det särskilt blodiga slaget vid Shiloh i april 1862 skickade delstaten Ohio båtar till platsen som de omvandlade till flytande sjukhus. Liknande åtgärder i andra delstater följde snart.
När kriget var slut, 1886, inrättade den amerikanska armén sjukhuskåren. Betydande mängder statistiska uppgifter samlades in under kriget, vilket krävde metoder för att få tillgång till och söka i denna skattkammare av information för mönsterigenkänning. John Shaw Billings, som tjänstgjorde som överläkare under kriget, byggde upp biblioteket på Surgeon General’s Office, som blev navet i våra moderna medicinska informationssystem.
Det amerikanska läkarförbundet (American Medical Association, AMA), som grundades 1849, började ta fart mot slutet av århundradet, och 1899 ökade antalet medlemmar så att det omfattade nästan hälften av alla läkare i landet. Den mesta hälso- och sjukvården fram till denna tidpunkt tillhandahölls som ”fee-for-service”, med betalning vid vårdtillfället. Det finns en del privata försäkringspooler och arbetsgivarfinansierad sjukvård, men inte mycket.
1900-talet: Den industriella revolutionen, fackföreningar & Organiserad hälsovård
Som president vid sekelskiftet 1900 ansåg Theodore Roosevelt (1901-1909) att sjukförsäkringar var viktiga eftersom ”inget land kan vara starkt om folket är sjukt och fattigt”. Trots detta ledde han inte satsningen på en starkare sjukvård i Amerika. Faktum är att de flesta av initiativen i början av 1900-talet leddes av organisationer utanför regeringen.

I takt med att den industriella revolutionen fortsatte att rulla på ledde arbetets farliga natur till fler och fler arbetsplatsskador. I takt med att dessa tillverkningsjobb (som i många fall innebar ansträngande aktiviteter och tunga maskiner) blev allt vanligare, blev fackföreningarna allt starkare. För att skydda fackföreningsmedlemmar från katastrofala ekonomiska förluster på grund av skada eller sjukdom började företagen erbjuda olika former av sjukdomsskydd.
En av de organisationer som var starkt engagerade i att främja hälsovård för amerikanska arbetare var American Association of Labor Legislation (AALL), som utarbetade lagstiftning riktad mot arbetarklassen och låginkomsttagare (inklusive barn).
Enligt deras lagförslag skulle kvalificerade mottagare få sjuklön, moderskapsförmåner och en dödsfallsersättning på 50 dollar för att täcka begravningskostnader. Kostnaden för dessa förmåner skulle delas mellan stater, arbetsgivare och arbetstagare.
AMA stödde till en början lagförslaget, men vissa medicinska sällskap uttryckte invändningar med hänvisning till oro över hur läkare skulle kompenseras. Det häftiga motståndet fick AMA att backa och slutligen dra tillbaka sitt stöd till AALL:s lagförslag. Fackföreningsledarna fruktade också att den obligatoriska sjukförsäkringen skulle försvaga deras värde, eftersom en del av deras makt kom från att kunna förhandla fram försäkringsförmåner för fackföreningsmedlemmar.
Den privata försäkringsbranschen motsatte sig också AALL:s lagförslag eftersom de fruktade att det skulle undergräva deras verksamhet. Om amerikanerna fick en obligatorisk försäkring via staten skulle de kanske inte se behovet av att köpa ytterligare försäkringar privat, vilket skulle kunna sätta dem i konkurs – eller åtminstone minska deras vinster. I slutändan kunde AALL:s lagförslag inte få tillräckligt med stöd för att gå vidare.
Ungefär samtidigt som AALL tryckte på för att skydda arbetstagarna förespråkade det progressiva partiet idén om ett nationellt hälsovårdssystem och offentlig sjukvård för äldre, funktionshindrade och arbetslösa. AMA och andra organisationer gjorde också här ett starkt motstånd mot planen, och den amerikanska arbetarklassen stödde inte heller idén om obligatorisk hälsovård.
År 1916 upplöstes Progressive Party och såg därmed till att USA inte skulle få uppleva den våg av folkligt stöd för offentlig hälsovård som ledande europeiska nationer skulle få strax efteråt.
1010- och 1920-talen: WWI och Blue Cross Blue Shield
När första världskriget inleddes antog kongressen War Risk Insurance Act, som täckte militärer i händelse av dödsfall eller skada. Lagen ändrades senare för att utvidga det ekonomiska stödet till att även omfatta militärernas anhöriga. War Risk Insurance-programmet upphörde i princip i och med att kriget avslutades 1918, även om förmåner fortsatte att betalas ut till överlevande och deras familjer.
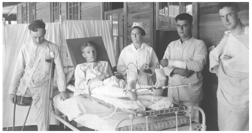 Sårade amerikanska veteraner från första världskriget på bashospitalet i Camp Joseph E Johnston, Florida CA 1918
Sårade amerikanska veteraner från första världskriget på bashospitalet i Camp Joseph E Johnston, Florida CA 1918
Efter kriget blev kostnaden för hälso- och sjukvården en mer pressande fråga, eftersom sjukhus och läkare började ta ut mer pengar än vad den genomsnittlige medborgaren hade råd med. År 1923 skapade Baylor-sjukhuset i Dallas ett unikt program, i samarbete med lokala skolor, för att tillhandahålla hälsovård till lärare mot en förbetald månadsavgift. Programmet fick snabbt fotfäste och utvidgades till skolor över hela landet, vilket gav upphov till den ideella organisationen Blue Cross/Blue Shield. Privata försäkringsbolag uppmärksammade detta och inspirerade en mängd av dem att gå in på marknaden.
Tidigare 1930-tal: När den stora depressionen slog till på 30-talet blev hälso- och sjukvården en mer hetsig debatt, särskilt för de arbetslösa och äldre. Även om ”The Blues” (Blue Cross and Blue Shield) expanderade över hela landet visste USA:s 32:a president Franklin Delano Roosevelt (1933-1945) att hälso- och sjukvården skulle växa till ett betydande problem, så han började arbeta på ett lagförslag om sjukförsäkring som innehöll de ”åldersförmåner” som var desperat behövda vid den här tiden.
Men AMA motsatte sig än en gång våldsamt alla planer på ett nationellt hälsovårdssystem, vilket gjorde att FDR lät bli att ta med sig sjukförsäkringsdelen i lagförslaget. Den resulterande Social Security Act från 1935 skapade det första riktiga systemet i sitt slag för att ge offentligt stöd till pensionärer och äldre. Den gjorde det också möjligt för delstaterna att utveckla bestämmelser för personer som antingen var arbetslösa eller handikappade (eller både och).
Ungefär vid denna tid ingick Henry Kaiser, en av tidens ledande industrimän, ett avtal med dr Sidney Garfield om att tillhandahålla förbetald hälsovård till 6 500 av hans anställda som arbetade i ett ganska avlägset område på den största byggarbetsplatsen i historien – Grand Coulee-dammen. (Dr. Garfield hade nyligen upprättat ett liknande arrangemang för att ge vård till tusentals män som arbetade på Colorado River Aqueduct Project.)
Programmet var en stor succé för Kaisers arbetare och deras familjer, men när dammen närmade sig sitt slutförande 1941 verkade det som om programmet skulle försvinna.
De tidiga 1940-talen: När USA gick in i andra världskriget efter attacken på Pearl Harbor, föll uppmärksamheten från debatten om den offentligt tillhandahållna sjukförsäkringen. I stort sett allt statligt fokus lades på krigsarbetet, inklusive Stabilization Act från 1942, som skrevs för att bekämpa inflationen genom att begränsa löneökningarna.
Då amerikanska företag förbjöds att erbjuda högre löner började de leta efter andra sätt att rekrytera nya anställda samt att motivera befintliga anställda att stanna kvar. Deras lösning var grunden till den arbetsgivarfinansierade sjukförsäkringen som vi känner till i dag.
Anställda uppskattade denna fördel, eftersom de inte behövde betala skatt på sin nya form av ersättning, och de kunde försäkra sig om sjukvård för sig själva och sina familjer.
Amerikas inträde i andra världskriget medförde också att tiotusentals arbetare strömmade till Henry Kaiser Shipyards i Kalifornien, Washington och Oregon för att tillgodose länets efterfrågan på krigsfartyg.
I samband med samma problem som han hade med sitt dammprojekt, att tillhandahålla sjukvård till mer än 30 000 anställda som arbetade i ganska avlägsna områden, kontrakterade Kaiser återigen dr Garfield (som president Roosevelt måste befria från sin militära förpliktelse) för att organisera och driva en förbetald gruppmottagning för dessa varvsarbetare. Detta förbetalda vårdarrangemang skulle så småningom bli Kaiser Permanente Health Plan, som så småningom skulle utvecklas till vårt nuvarande system med HMO:er och PPO:er.
Mitten och slutet av 1940-talet: Efter andra världskriget
När kriget tog slut fortsatte arbetsgivarna att tillhandahålla sjukvård, eftersom veteranerna återvände hem och började söka arbete i en livlig ekonomi som desperat försökte rekrytera de bästa talangerna.
Samtidigt som detta var en förbättring för många, utelämnade det utsatta grupper av människor: pensionärer, arbetslösa, arbetsoförmögna på grund av funktionsnedsättning och de som hade en arbetsgivare som inte erbjöd någon sjukförsäkring. I ett försök att inte alienera riskmedborgare ansåg vissa regeringstjänstemän att det var viktigt att fortsätta att driva på för ett nationellt sjukvårdssystem.
![]()
The Wagner-Murray-Dingell Bill lades fram 1943 och föreslog universell hälsovård som finansierades genom en löneskatt. Om hälso- och sjukvårdens historia hittills skulle kunna vara en lärdom för någon, mötte lagförslaget intensivt motstånd och drunknade så småningom i kommittén.
När FDR dog 1945 blev Harry Truman (1945-1953) USA:s 33:e president. Han tog över FDR:s gamla nationella sjukförsäkringsplattform från mitten av 30-talet, men med några viktiga förändringar. Trumans plan omfattade alla amerikaner, snarare än bara arbetarklass och fattiga medborgare som hade svårt att ha råd med vård – och den möttes av blandade reaktioner i kongressen.
En del kongressledamöter kallade planen för ”socialistisk” och menade att den kom direkt från Sovjetunionen, vilket gav bränsle åt den röda skräck som redan höll på att gripa nationen. Återigen intog AMA en hård hållning mot lagförslaget och hävdade också att Trumanadministrationen följde ”Moskvas partilinje”. AMA lade till och med fram en egen plan som föreslog privata försäkringsalternativ, vilket var ett avsteg från deras tidigare plattform som motsatte sig tredje part inom sjukvården.
Även efter att Truman omvaldes 1948 dog hans sjukförsäkringsplan när det offentliga stödet minskade och Koreakriget inleddes. De som hade råd började köpa sjukförsäkringsplaner privat, och fackföreningar använde arbetsgivarsponsrade förmåner som ett förhandlingsmedel vid förhandlingar.

Femtiotalet: Medicinska framsteg & Kostnader
När regeringen i första hand började ägna sig åt Koreakriget sköts debatten om den nationella sjukförsäkringen upp ännu en gång. Medan landet försökte återhämta sig från sitt tredje krig på 40 år gick medicinen framåt. Man skulle kunna hävda att effekterna av penicillinet på 40-talet öppnade människors ögon för fördelarna med medicinska framsteg och upptäckter.
1952 skapade Jonas Salks team vid universitetet i Pittsburgh ett effektivt poliovaccin, som testades i hela landet två år senare och godkändes 1955. Under samma tidsperiod utfördes den första organtransplantationen när dr Joseph Murray och dr David Hume tog en njure från en man och framgångsrikt placerade den i hans tvillingbror.
Självklart följde sådana språng i medicinska framsteg med ytterligare kostnader – en historia från sjukvårdens historia som upprepas än i dag. Under detta årtionde fördubblades priset på sjukhusvård, vilket återigen pekar på USA:s desperata behov av sjukvård till överkomliga priser. Men under tiden förändrades inte mycket i sjukförsäkringslandskapet.
Sjuttonhundratalet: Social Security Expansion
Under 1960 började regeringen spåra National Health Expenditures (NHE) och beräknade dem i procent av bruttonationalprodukten (BNP). I början av årtiondet stod NHE för 5 procent av BNP.
När John F. När Kennedy (1961-1963) svors in som USA:s 35:e president slösade han ingen tid på att ta fram en hälsovårdsplan för äldre medborgare. Eftersom han såg att NHE skulle fortsätta att öka och visste att pensionärer skulle drabbas hårdast, uppmanade han amerikanerna att engagera sig i lagstiftningsprocessen och pressade kongressen att anta hans lagförslag. Men i slutändan misslyckades det kapitalt mot hårt AMA-motstånd och återigen – rädsla för socialiserad medicin.
När Kennedy mördades den 22 november 1963 tog vicepresident Lyndon B. Johnson (1963-1969) över som USA:s 36:e president. Han tog vid där Kennedy slutat med en hälsoplan för seniorer. Han föreslog en förlängning och utvidgning av Social Security Act från 1935, samt Hill-Burton-programmet (som gav statliga bidrag till sjukvårdsinrättningar i behov av modernisering, i utbyte mot att de tillhandahöll en ”rimlig” mängd sjukvårdstjänster till dem som inte kunde betala).
Johnsons plan var enbart inriktad på att se till att äldre och handikappade medborgare fortfarande kunde få tillgång till sjukvård till överkomliga priser, både genom läkare och sjukhus. Även om kongressen gjorde hundratals ändringar i det ursprungliga lagförslaget mötte det inte på långa vägar det motstånd som föregående lagstiftning hade mött – man kan spekulera om orsaken till dess lättare väg till framgång, men det skulle vara omöjligt att peka ut med säkerhet.
Det passerade representanthuset och senaten med generösa marginaler och gick till presidentens skrivbord. Johnson undertecknade 1965 års socialförsäkringslag den 30 juli samma år, med president Harry Truman som satt med honom vid bordet. Detta lagförslag lade grunden för det som vi nu känner till som Medicare och Medicaid.
Sjuttiotalet: En satsning på nationell sjukförsäkring
1970 stod NHE för 6,9 procent av BNP, delvis på grund av ”oväntat höga” Medicare-kostnader. Eftersom USA inte hade formaliserat ett sjukförsäkringssystem (det var fortfarande bara människor som hade råd som köpte försäkringar) hade de egentligen ingen aning om hur mycket det skulle kosta att tillhandahålla sjukvård för en hel grupp människor – särskilt en äldre grupp som är mer benägen att få hälsoproblem. Detta var ändå ett rejält språng på tio år, men det skulle inte vara sista gången vi skulle få se sådana språng. Detta årtionde skulle innebära ytterligare en satsning på nationell sjukförsäkring – den här gången från oväntade håll.
Richard Nixon (1969-1974) valdes 1968 till USA:s 37:e president. Som tonåring såg han två bröder dö och såg sin familj kämpa under 1920-talet för att ta hand om dem. För att tjäna extra pengar till hushållet arbetade han som vaktmästare. När det var dags att söka till högskolor var han tvungen att tacka nej till Harvard eftersom hans stipendium inte inkluderade kost och logi.
I samband med att han kom in i Vita huset som republikan blev många förvånade när han föreslog ny lagstiftning som avvek från partilinjerna i sjukvårdsdebatten. Med Medicare fortfarande färskt i allas medvetande var det inte långsökt att tro att ytterligare en sjukvårdsreform skulle komma i hälarna på den, så kongressledamöterna arbetade redan på en plan.
1971 föreslog senator Edward (Ted) Kennedy en plan med en enda betalare (en modern version av ett universellt eller obligatoriskt system) som skulle finansieras genom skatter. Nixon ville inte att regeringen skulle nå så långt in i amerikanernas liv, så han föreslog sin egen plan, som krävde att arbetsgivarna skulle erbjuda sjukförsäkringar till de anställda och som till och med gav subventioner till dem som hade svårt att ha råd med kostnaden. Du kan läsa mer om den arbetsgivarstödda hälsovårdens historia genom att ladda ner vår kostnadsfria guide nedan.
Nixon ansåg att basera ett sjukförsäkringssystem på den öppna marknaden var det bästa sättet att stärka det befintliga provisoriska systemet med privata försäkringsbolag. I teorin skulle detta ha gjort det möjligt för majoriteten av amerikanerna att ha någon form av sjukförsäkring. Människor i arbetsför ålder (och deras närmaste familjer) skulle ha en försäkring via sina arbetsgivare, och sedan skulle de vara med i Medicare när de gick i pension. Lagstiftarna trodde att lagförslaget tillfredsställde AMA eftersom läkarnas arvoden och beslut inte skulle påverkas av regeringen.
Kennedy och Nixon slutade med att arbeta tillsammans på en plan, men till slut vek sig Kennedy under påtryckningar från fackföreningarna, och han lämnade överenskommelsen – ett beslut som han senare sade var ”ett av de största misstagen i hans liv”. Kort efter att förhandlingarna bröt samman slog Watergate till, och allt stöd som Nixons sjukvårdsplan hade fått försvann helt och hållet. Lagförslaget överlevde inte hans avgång, och hans efterträdare, Gerald Ford (1974-1977), tog avstånd från skandalen.
Nixon lyckades dock fullfölja två hälsovårdsrelaterade uppgifter. Det första var en utvidgning av Medicare i Social Security Amendment från 1972, och det andra var Health Maintenance Organization Act från 1973 (HMO), som skapade viss ordning i sjukvårdsbranschens kaos. Men i slutet av decenniet ansågs den amerikanska medicinen befinna sig i ”kris”, med hjälp av en ekonomisk recession och kraftig inflation.
Tjugotalet: NHE ökar & COBRA
Under 1980 stod NHE för 8,9 procent av BNP, ett ännu större språng än tioårsperioden innan. Under Reaganadministrationen (1981-1989) luckrades bestämmelserna upp över hela linjen och privatisering av hälso- och sjukvården blev allt vanligare.
År 1986 undertecknade Reagan den konsoliderade lagen COBRA (Consolidated Omnibus Budget Reconciliation Act), som gjorde det möjligt för tidigare anställda att fortsätta att vara inskrivna i sin tidigare arbetsgivares gruppsjukvårdsplan – så länge de gick med på att betala hela premien (arbetsgivarens andel plus arbetstagarens bidrag). Detta gav tillgång till sjukförsäkring för de nyligen arbetslösa som annars kanske hade haft svårt att köpa en privat försäkring (till exempel på grund av ett befintligt tillstånd).
Nio-talet: HIPAA & Medicaid Expansion
Under 1990 stod NHE för 12,1 procent av BNP – den största ökningen hittills i sjukvårdens historia. Liksom andra före honom såg USA:s 42:a president Bill Clinton (1993-2001) att denna snabba ökning av sjukvårdskostnaderna skulle vara skadlig för den genomsnittlige amerikanen och försökte vidta åtgärder.
Kort efter att ha svurit in föreslog Clinton Health Security Act från 1993. Den föreslog många liknande idéer som FDR:s och Nixons planer – en blandning av universell täckning samtidigt som man respekterade det privata försäkringssystem som hade bildats på egen hand i avsaknad av lagstiftning. Individer kunde köpa försäkring genom ”delstatsbaserade kooperativ”, företag kunde inte neka någon på grund av ett befintligt tillstånd och arbetsgivare skulle vara skyldiga att erbjuda sjukförsäkring till heltidsanställda.
Många frågor stod i vägen för Clintons plan, bland annat utrikesfrågor, lagförslagets komplexitet, ett ökande nationellt underskott och motstånd från storföretagen. Efter en period av debatt mot slutet av 1993 gick kongressen till vinteruppehåll utan några slutsatser eller beslut, vilket ledde till lagförslagets tysta död.
 1996 undertecknade Clinton Health Insurance Portability and Accountability Act (HIPAA), som fastställde integritetsnormer för enskilda personer. Den garanterade också att en persons medicinska journaler skulle vara tillgängliga på begäran och införde restriktioner för hur redan existerande sjukdomar behandlades i grupphälsoplaner.
1996 undertecknade Clinton Health Insurance Portability and Accountability Act (HIPAA), som fastställde integritetsnormer för enskilda personer. Den garanterade också att en persons medicinska journaler skulle vara tillgängliga på begäran och införde restriktioner för hur redan existerande sjukdomar behandlades i grupphälsoplaner.
Det sista bidraget till hälso- och sjukvården från Clintonadministrationen var en del av Balanced Budget Act från 1997. Det kallades Children’s Health Insurance Program (CHIP) och utökade Medicaid-hjälpen till ”oförsäkrade barn upp till 19 år i familjer med för höga inkomster för att kvalificera dem för Medicaid”. CHIP drivs av varje enskild delstat och används fortfarande idag.
Under tiden försökte arbetsgivarna hitta sätt att skära ner på sjukvårdskostnaderna. I vissa fall innebar detta att man erbjöd HMOs, som genom sin utformning är avsedda att kosta både försäkringsgivaren och den inskrivne mindre pengar. Detta innefattar vanligtvis kostnadsbesparande åtgärder, t.ex. snäva nätverk och krav på att de inskrivna ska träffa en primärvårdsläkare före en specialist. Generellt sett försökte försäkringsbolagen få mer kontroll över hur människor fick vård. Strategin fungerade på det hela taget – under 90-talet ökade sjukvårdskostnaderna långsammare än under tidigare decennier.
Främre delen av 2000-talet: År 2000 utgjorde den nationella hälso- och sjukvården 13,3 procent av BNP – bara en ökning med 1,2 procent under det senaste decenniet. När George W. Bush (2001-2009) valdes till USA:s 43:e president ville han uppdatera Medicare för att inkludera en täckning av receptbelagda läkemedel. Denna idé blev så småningom till Medicare Prescription Drug, Improvement and Modernization Act från 2003 (ibland kallad Medicare Part D). Inskrivningen var (och är fortfarande) frivillig, även om miljontals amerikaner använder programmet.
Sjukvårdens historia bromsades upp vid den tidpunkten, eftersom den nationella sjukvårdsdebatten sköts upp medan USA fokuserade på det ökade hotet från terrorismen och det andra Irakkriget. Det var inte förrän valkampanjens mumlande började 2006 och 2007 som försäkringen arbetade sig tillbaka in i den nationella diskussionen.
Denna tidsperiod skulle föra med sig ett nytt, men splittrande kapitel i hälsovårdens historia i Amerika.
2008 till 2016: När Barack Obama (2009-2017) valdes till USA:s 44:e president 2008, slösade han ingen tid på att börja arbeta med hälsovårdsreformen. Han arbetade nära senator Ted Kennedy för att skapa en ny sjukvårdslag som speglade den som Kennedy och Nixon arbetade med på 70-talet.
Likt Nixons lagförslag innebar den att tillämpliga stora arbetsgivare måste tillhandahålla sjukförsäkringar, förutom att alla amerikaner måste ha en sjukförsäkring, även om deras arbetsgivare inte erbjöd den. Lagförslaget skulle inrätta en öppen marknadsplats, på vilken försäkringsbolagen inte kunde neka täckning på grund av redan existerande villkor. Amerikanska medborgare som tjänar mindre än 400 procent av fattigdomsgränsen skulle vara berättigade till subventioner för att täcka kostnaderna.
Det var inte en universell eller single-payer-täckning utan använde istället den befintliga modellen för den privata försäkringsbranschen för att utöka täckningen till miljontals amerikaner. Lagförslaget cirkulerade i huset och senaten i flera månader och genomgick flera revideringar, men till slut antogs det och flyttades till presidentens skrivbord.
Den 23 mars 2010 undertecknade president Obama Patient Protection and Affordable Care Act (PPACA), vanligen kallad Affordable Care Act (ACA) eller ObamaCare, som lag. Lagen innebar den mest betydande översynen och utvidgningen av hälso- och sjukvårdstäckningen sedan införandet av Medicare och Medicaid 1965.
Då lagen var komplex och den första i sitt slag, utfärdade regeringen en flerårig lansering av dess bestämmelser. I teorin borde detta ha underlättat för försäkringsbolagen (och individerna) vid övergången, men i praktiken gick det inte så smidigt. Den första öppna registreringssäsongen för marknadsplatsen inleddes i oktober 2013, och den var minst sagt stökig.
Företagen har i dag att göra med ett överväldigande antal rättsliga krav. Vi erbjuder ett första ställe att vända sig till för omfattande och pålitlig vägledning och stöd för federala och statliga efterlevnadsfrågor, stora som små. Läs mer om våra tjänster för efterlevnad här.
Några människor anmälde sig ändå till försäkringar via ACA Marketplace under den första öppna anmälningssäsongen, med en toppnotering 2016 på 12,2 miljoner (varav 10 miljoner av dem fick bidrag för att hjälpa till att betala för försäkringen).
När ACA lanserades möttes ACA av ett stort motstånd av olika skäl – det individuella mandatet och arbetsgivarmandatet var två av de mest omtvistade. Vissa bestämmelser togs till och med upp till prövning i Högsta domstolen på grund av deras konstitutionalitet. Dessutom lyfte kritiker fram problemen med healthcare.gov som ett tecken på att denna storslagna ”socialistiska” plan var avsedd att misslyckas. Även om många var till stor del symboliska har kongressen röstat långt över 50 gånger för att upphäva ACA.
Oavsett kontroverserna kan man hävda att den mest användbara delen av ACA var dess klausul om redan existerande tillstånd. Under loppet av 1900-talet började försäkringsbolagen neka försäkringar till personer med redan existerande sjukdomar, såsom astma, hjärtinfarkt, stroke och aids.
Den exakta tidpunkten för när befintliga villkor började uteslutas kan diskuteras, men det är mycket möjligt att det inträffade när vinstdrivande försäkringsbolag dök upp i hela landskapet. På 20-talet tog det icke-vinstdrivande Blue Cross ut samma belopp oavsett ålder, kön eller befintligt tillstånd, men så småningom ändrade de sin status för att kunna konkurrera med nykomlingarna. Och i takt med att kostnaderna för hälso- och sjukvård ökade, ökade också antalet personer som nekades försäkring.
Före antagandet av ACA uppskattas det att en av sju amerikaner nekades sjukförsäkring på grund av ett befintligt tillstånd, vars lista var omfattande och ofta svårbegriplig, tack vare variationer mellan försäkringsbolagen och språkbruk som ”inklusive, men inte begränsat till, följande”.”
Det var dessutom möjligt att med ACA få omedelbar täckning för mödra- och förlossningsvård, vilket tidigare hade varit betydligt mer restriktivt i privata försäkringar. Vanligtvis var kvinnor tvungna att betala en extra avgift för moderskapstäckning i minst 12 månader innan förlossningsvård kunde täckas – annars betraktades graviditeten som ett befintligt tillstånd och tjänster som innebar förlossningsvård (blodprov, ultraljud, kontroller osv.) ingick inte i försäkringen.
Enligt Kaiser Family Foundation har ACA täckt i genomsnitt 11,3 miljoner årligen sedan starten, även om 8,5 % av USA:s befolkning (ungefär 27,5 miljoner amerikaner) förblir oförsäkrade, vilket KKF rapporterade 2018.
Många som studerar vårt hälso- och sjukvårdssystem undrar varför ett så stort antal människor förblir oförsäkrade, även efter antagandet av ACA. Det finns flera orsaker till detta, men de främsta faktorerna är; papperslösa invandrare som inte är berättigade till Medicare eller Marketplace-täckning, personer som är berättigade till ekonomiskt stöd enligt ACA men som är omedvetna om att stödet finns, och fattiga vuxna som bor i stater som inte utökade Medicaid.
2017 till i dag: Trumps ordförandeskap
Sedan Donald Trump svors in som USA:s 45:e president den 20 januari 2017 har många frågat sig vad som kommer att hända med vårt hälsovårdssystem – särskilt vad som kommer att hända med ACA, eftersom Donald Trump gick till val på en plattform för att ”upphäva och ersätta” lagförslaget.
Dagen då president Trump installerades, den 20 januari 2017, utfärdade han en verkställande order som instruerade förvaltningstjänstemännen att ”avstå från, skjuta upp, bevilja undantag från eller fördröja” genomförandet av delar av ACA, medan kongressen förberedde sig på att upphäva och ersätta president Obamas signaturhälsovårdslag.
Sju månader senare, i en dramatisk lagstiftningsrörelse, röstade den framlidne senatorn John McCain ner en kritisk omröstning i senaten om att upphäva ACA. Sedan dess har Trump-administrationen tillgripit en systematisk nedmontering av ACA via ett fragmentariskt tillvägagångssätt som är utformat för att självmant destabilisera programmet.
Sedan, i december 2017, som en del av 2017 års skatteavstämningslag, upphävdes det ”individuella mandatet”. Det krävde att alla invånare i USA skulle ha en sjukförsäkring eller betala en straffavgift. Mandatet fungerade för att se till att friska individer ingick i försäkringspoolen och därmed spreds risken, en grundläggande och nödvändig del av en framgångsrik försäkringsmarknad. Avskaffandet av straffet ledde omedelbart till att försäkringspremierna steg, även om avskaffandet av straffet inte trädde i kraft förrän i januari 2019. Premierna har till största delen planat ut sedan dess.
I januari 2018 tillät Trump-administrationen delstaterna att lägga till arbetskrav till Medicaid, vilket innebär att förmånstagarna måste bevisa att de antingen arbetar eller går i skolan. I oktober 2019 hade 18 delstater ansökt hos den federala regeringen om att få införa dessa arbetskrav, men de flesta har ännu inte trätt i kraft. Frågan är sannolikt på väg till Högsta domstolen.
Också 2017 slutade Trump-administrationen att betala ut kostnadsdelningssubventioner till försäkringsbolagen, som var avsedda att motivera bolagen att delta och hålla priserna nere när de deltog i ACA:s försäkringsmarknadsplatser. Även om många förutsåg att premierna skulle skjuta i höjden när detta skedde, tog försäkringsbolagen mestadels itu med detta genom att införa en prissättningsstrategi med smeknamnet ”sliver loading”, som höll prishöjningarna begränsade mestadels till deras silverplaner. Eftersom sliverplanet är det som används för att beräkna skattelättnader hittade försäkringsbolagen i huvudsak ett sätt att kringgå systemet, och vissa experter anser att denna strategi faktiskt har lett till en ökning av de federala utgifterna.
Två andra åtgärder från Trumpadministrationen är värda att notera. Den första var deras expansion av kortsiktiga magra planer, som saknar ”väsentliga förmåner” som ACA definierade som obligatoriska. President Obama betraktade dessa överbryggningsplaner och begränsade dem till tremånadersperioder. Trump-administrationen utfärdade en regel 2018 som förlängde dessa planer till att vara 364 dagar, med ett förnybart alternativ för ytterligare tre år.
Sist i augusti 2017 minskade Trump-administrationen avsevärt de federala utgifterna för reklam som främjar medvetenheten om ACA-börserna, samt minskade utgifterna för ACA-”navigatörer” som tjänade till att vägleda människor genom registreringsprocessen.
 Trots dessa åtgärder har ACA visat sig vara ganska motståndskraftig. Medan en del av Trump-administrationens insatser har fastnat i domstolarna och andra helt enkelt inte har trätt i kraft, har en del av dem genomförts med framgång. Men trots detta, och de stigande kostnaderna för försäkringspremier, har inskrivningen i ACA hållit sig relativt stabil.
Trots dessa åtgärder har ACA visat sig vara ganska motståndskraftig. Medan en del av Trump-administrationens insatser har fastnat i domstolarna och andra helt enkelt inte har trätt i kraft, har en del av dem genomförts med framgång. Men trots detta, och de stigande kostnaderna för försäkringspremier, har inskrivningen i ACA hållit sig relativt stabil.
För att vara rättvis gjorde ACA ett anmärkningsvärt arbete med att utöka hälso- och sjukvården till en större del av befolkningen, men den gjorde ändå nästan ingenting för att begränsa de skenande sjukvårdskostnaderna, vilket framgår av de till synes oändliga ökningarna av kostnaderna för faciliteter och receptbelagda läkemedel, bara för att nämna två områden inom hälso- och sjukvårdssystemet som lämnades praktiskt taget orörda av lagen. Den har också i stort sett decimerat den privata marknaden för individuella hälsoplaner och lämnat snävt definierade leverantörsnätverk som det enda alternativet för dem som köper individuella planer.
Sjukvårdens framtid: Trump-administrationen fortsätter att driva på initiativ som är utformade för att få bukt med kostnaderna för hälso- och sjukvården före valet 2020.
I november 2019 utfärdade Vita huset ett dekret som syftar till att skapa pristransparens i hälso- och sjukvårdssystemet. Den föreslagna regeln, som utfärdades gemensamt av Department of Health and Human Services (HHS), Treasury Department och Department of Labor (DOL), skulle tvinga sjukhus och försäkringsbolag att avslöja de hemlighetsfulla priser som de förhandlar med varandra för en omfattande lista av tjänster, inklusive läkar- och anläggningsavgifter, förnödenheter och till och med läkemedelskostnader.
Regeln föreskrev till och med att dessa avslöjade priser skulle behöva publiceras i datorvänliga filformat. Försäkringsbolagen skulle också vara skyldiga att tillhandahålla verktyg för öppenhet för konsumenterna, så att de kan få kostnadsinformation innan de får vård. När de väl är offentliga skulle det inte dröja länge innan konsumenterna enkelt kan få tillgång till och jämföra priser hos flera olika leverantörer – den heliga graalen för förespråkare av konsumentdriven hälso- och sjukvård.
 Bara en månad senare, i december 2019, tog sig konkurrerande lagförslag som utformats för att reglera priserna på receptbelagda läkemedel sin väg genom kongressen. I ett försök att dra nytta av president Trumps ganska oortodoxa offentliga stöd för statliga förhandlingar om läkemedelspriser (ett vallöfte från 2016), drev parlamentets talman Nancy Pelosi igenom ett lagförslag i mitten av december som syftade till att sänka läkemedelspriserna.
Bara en månad senare, i december 2019, tog sig konkurrerande lagförslag som utformats för att reglera priserna på receptbelagda läkemedel sin väg genom kongressen. I ett försök att dra nytta av president Trumps ganska oortodoxa offentliga stöd för statliga förhandlingar om läkemedelspriser (ett vallöfte från 2016), drev parlamentets talman Nancy Pelosi igenom ett lagförslag i mitten av december som syftade till att sänka läkemedelspriserna.
Kongressens budgetkontor (CBO) uppskattade att lagförslaget skulle kunna leda till prissänkningar på 40-50 procent för apoteksläkemedel som är föremål för förhandlingar, vilket skulle minska industrins intäkter med 500 miljarder dollar till 1 biljon dollar under tio år.
Republikanerna, av vilka de flesta är starka motståndare till att ge Medicare tillstånd att förhandla om läkemedelspriser, svor på att lägga lagförslaget vid sidan av den republikanskt styrda senaten. Till och med Vita huset vände sig mot lagförslaget och hävdade att det skulle hindra över en tredjedel (100) av de nya läkemedlen från att komma ut på marknaden under det kommande decenniet (en uppskattning som är 10 gånger större än vad det opartiska CBO har beräknat).
President Trump förklarade sig vara ”död vid ankomsten” i senaten och stödde sedan ett konkurrerande lagförslag i senaten – ett tvåpartistiskt lagförslag från senatorerna Chuck Grassley (R-Iowa) och Ron Wyden (D- Ore) som skulle kräva att läkemedelstillverkarna betalar rabatter till Medicare om de höjer priserna över inflationen, i likhet med Pelosis lagförslag. Både parlamentets och senatens lagförslag skulle också sätta ett tak för vad Medicare-mottagarna årligen måste betala i egenavgifter för sina recept.
För närvarande har inget av lagförslagen undertecknats som lag, och inget av dem verkar sannolikt att antas inom en snar framtid. Senatens majoritetsledare Mitch McConnell (R-Ky.) har offentligt sagt att han är ovillig att ta upp ett lagförslag som splittrar hans grupp (och flera republikaner har sagt att åtgärden är liktydig med att införa priskontroller, vilket de länge har motsatt sig.)
Men även om båda lagförslagen tycks vara dömda till döden verkar det som om vagnarna äntligen cirkulerar runt läkemedelsindustrin. President Trump, som är inlåst i ett hörn, kan återigen försöka få igång något genom en exekutiv order. Vid en stor rosenträdgårdsceremoni sommaren 2019 tillkännagav han en aggressiv plan för att ”få ner de skyhöga läkemedelspriserna på jorden igen” genom att främja konkurrensen mellan läkemedelsföretag och ge privata enheter fler verktyg för att förhandla fram bättre avtal på konsumenternas, försäkringsbolagens och arbetsgivarnas vägnar.
Det var en ambitiös plan, men hans ansträngningar förstördes snabbt av stämningar, bland annat av en trio stora läkemedelstillverkare som övertygade en federal domare att upphäva ett krav på att företagen ska inkludera ett läkemedels listpris i direktreklam till konsumenterna.
För att han var rädd för att hans förslag om att minska utgifterna för äldre konsumenter skulle höja premierna inför en omvalskampanj gav han också efter och tog bort foten från gaspedalen för hela initiativet.
Men även om det är möjligt att samma sak inte kommer att hända den här gången, har presidenten för vana att göra stora gester och uttalanden, bara för att sedan backa tillbaka med tiden, framför allt när särintressen får möjlighet att böjas hans öra.
Slutningsvis
I skrivande stund (mars 2020) verkar inget av de politiska partierna vara villiga att samarbeta kring något som har med sjukvård att göra, för att inte dess framgång eller misslyckande ska bli foder för vad som redan är ett mycket omtvistat valår.
Punditörer som Rick Wilson, en republikansk strateg, men inte på något sätt ett fan av president Trump, har nyligen skällt ut demokraterna för att de arbetar över partigränserna, eftersom de fruktar att det försvagar deras argument för att utmåla presidenten som oduglig.
Det sista och bästa hoppet för att åtgärda vad som verkar vara en ohållbar underliggande kostnadsstruktur för det amerikanska hälso- och sjukvårdssystemet är den amerikanska allmänheten, där den stora majoriteten av dem vill att båda partierna ska arbeta tillsammans.
Offentligheten kan göra sina röster hörda både på rådhusen och i valurnorna i november.
Du startade inte ditt företag för att bli expert på personalfrågor. Det gjorde vi. Boka en översyn av förmåner för ditt företag för att avslöja specifika utmaningar som du står inför med ditt förmånsprogram för anställda och upptäck hur vårt unika tillvägagångssätt kan hjälpa dig.
![]()