 Den amerikanske historie om medicin og organiseret sundhedspleje er en del anderledes end den i de fleste andre førsteverdenslande.
Den amerikanske historie om medicin og organiseret sundhedspleje er en del anderledes end den i de fleste andre førsteverdenslande.
Mens borgerkrigen satte skub i udviklingen af amerikansk medicin langt hurtigere end det, der sandsynligvis ville være sket uden den, har vores faste tro på kapitalismen forhindret os i at udvikle den form for nationalt sundhedsvæsen, som Storbritannien, Frankrig og Canada har brugt i årtier.
Som følge heraf har vi vores eget unikke system, der har udviklet sig drastisk i løbet af det sidste århundrede til noget, der både er elsket og hadet af borgerne.
Hvilken ende af spektret man end hælder til, er der ingen tvivl om det: historien om medicin og organiseret sundhedsvæsen i Amerika er en lang og snoet vej. Hvordan vi er nået dertil, hvor vi er i dag, er noget af en historie, så lad os dykke ned i den…
- Medicinens og det organiserede sundhedsvæsens historie: Fra 1700-tallet til nu
- Midt i 1800-tallet: Borgerkrigen
- 1900-tallet: Den industrielle revolution, fagforeninger & Organiseret sundhedsvæsen
- 1910’erne – 1920’erne: WWI og Blue Cross Blue Shield
- 1930’erne: Den store depression, social sikring & Henry Kaiser
- Den tidlige del af 1940’erne: Verdenskrig & Arbejdsgiverstøttet sundhedsvæsen
- Midt til sidst i 1940’erne: Efter Anden Verdenskrig
- 1950’erne: Medicinske fremskridt & Omkostninger
- 1960’erne: Social Security Expansion
- 1970’erne: Et fremstød for national sygesikring
- The 1980’s: NHE stiger & COBRA
- 1990’erne: HIPAA & Medicaid Expansion
- Den tidlige del af 2000’erne: Udvidelse af dækningen til millioner af amerikanere
- 2008 til 2016: Da Barack Obama (2009-2017) blev valgt til USA’s 44. præsident i 2008, spildte han ingen tid på at gå i gang med at arbejde på en sundhedsreform. Han arbejdede tæt sammen med senator Ted Kennedy for at skabe en ny sundhedslov, der afspejlede den lov, som Kennedy og Nixon arbejdede på i 70’erne.
- 2017 til i dag: Trumps formandskab
- Fremtiden for sundhedsvæsenet: Trump-administrationen er ivrig efter at opnå en sejr på sundhedsområdet inden valget i 2020 og fortsætter med at fremme initiativer, der har til formål at begrænse sundhedsudgifterne.
- Sammenfattende
Medicinens og det organiserede sundhedsvæsens historie: Fra 1700-tallet til nu
Medicinen var ret rudimentær i de første generationer af kolonister, der landede i den nye verden, primært fordi meget få overklasselæger emigrerede til kolonierne. Kvinder spillede en stor rolle i administrationen af pleje i disse tidlige dage, især når det drejede sig om fødsler.
Dødeligheden i disse tidlige dage var ekstremt høj, især for spædbørn og små børn. Malaria var særlig brutal, ligesom difteri og gul feber. De fleste syge blev behandlet med folkemedicin, selv om vaccination mod kopper blev indført for alvor (længe før den blev taget til sig i Europa). I disse tidlige dage var der stort set ingen statslig regulering eller opmærksomhed på folkesundheden. Det første medicinske selskab blev dannet i Boston i 1735. Femten år senere, i 1750, blev det første almindelige hospital oprettet i Philadelphia.
Det første medicinske selskab blev dannet i Boston i 1735. Femten år senere, i 1750, blev det første almindelige hospital oprettet i Philadelphia.
I 1765 blev Medical College of Philadelphia grundlagt. To år senere blev den medicinske afdeling af King’s College oprettet i New York, og i 1770 uddelte de den første amerikanske lægeeksamen i 1770.
Midt i 1800-tallet: Borgerkrigen
Som det var almindeligt på den tid, døde flere soldater af sygdom end af at kæmpe i borgerkrigen. Forholdene i Konføderationen var særligt brutale på grund af alvorlig mangel på medicinske forsyninger og læger. Manglende hygiejne og trange lokaler medførte epidemier af børnesygdomme som mæslinger, fåresyge, skoldkopper og kighoste. Diarré, dysenteri og tyfus hærgede især sydstaterne.
Krigen indvarslede dog en bølge af fremskridt i form af kirurgiske teknikker, forskning, sygeplejemetoder og plejefaciliteter. Unionen byggede hærhospitaler i alle delstater, og proaktive medicinske organisatorer opnåede betydelige fremskridt takket være et velfinansieret United States Army Medical Department og United States Sanitary Commission. Der blev også dannet adskillige andre nye sundhedsrelaterede organer i denne periode, hvilket øgede offentlighedens bevidsthed om sundhedspleje.
Ud over den føderale regering begyndte delstaterne også at skyde penge i sundhedsvæsenet. Efter det særligt blodige slag ved Shiloh i april 1862 sendte staten Ohio både til stedet, som de ombyggede til flydende hospitaler. Lignende aktioner i andre stater fulgte snart efter.
Når krigen var slut, oprettede den amerikanske hær i 1886 Hospital Corps. Der blev indsamlet betydelige mængder af statistiske data under krigen, hvilket nødvendiggjorde metoder til at få adgang til og søge i dette skatkammer af oplysninger med henblik på mønstergenkendelse. John Shaw Billings, der fungerede som ledende kirurg under krigen, opbyggede biblioteket for Surgeon General’s Office, som blev omdrejningspunktet for vores moderne medicinske informationssystemer.
Den amerikanske lægeforening (AMA), der blev grundlagt i 1849, begyndte at vinde frem mod slutningen af århundredet, og i 1899 voksede dens medlemstal til at omfatte næsten halvdelen af landets læger. De fleste sundhedsydelser indtil dette tidspunkt blev leveret som “fee-for-service”, hvor der skulle betales på behandlingstidspunktet. Der findes nogle private forsikringspuljer og arbejdsgiverudbudte sundhedsydelser, men ikke meget.
1900-tallet: Den industrielle revolution, fagforeninger & Organiseret sundhedsvæsen
Som præsident ved århundredeskiftet mente Theodore Roosevelt (1901-1909), at sygesikring var vigtig, fordi “intet land kunne være stærkt, hvis folk var syge og fattige”. Alligevel stod han ikke i spidsen for en stærkere sundhedspleje i USA. Faktisk blev de fleste af initiativerne i begyndelsen af 1900-tallet ledet af organisationer uden for regeringen.

Da den industrielle revolution fortsatte med at rulle videre, førte arbejdets farlige karakter til flere og flere arbejdsskader. I takt med at disse fremstillingsjobs (hvoraf mange involverede anstrengende aktiviteter og tunge maskiner) blev stadig mere udbredte, blev fagforeningerne stærkere. For at beskytte fagforeningsmedlemmer mod katastrofale økonomiske tab som følge af skader eller sygdom begyndte virksomhederne at tilbyde forskellige former for sygesikring.
En af de organisationer, der var stærkt involveret i at fremme sundhedspleje for amerikanske arbejdere, var American Association of Labor Legislation (AALL), som udarbejdede lovforslag rettet mod arbejderklassen og borgere med lav indkomst (herunder børn).
I henhold til deres lovforslag ville kvalificerede modtagere modtage sygedagpenge, barselsydelser og en dødsfaldsydelse på $50,00 til dækning af begravelsesudgifter. Udgifterne til disse ydelser ville blive delt mellem stater, arbejdsgivere og arbejdstagere.
AMA støttede oprindeligt lovforslaget, men nogle lægeforeninger udtrykte indvendinger med henvisning til bekymringer om, hvordan læger ville blive kompenseret. Den voldsomme modstand fik AMA til at trække sig tilbage og i sidste ende trække sin støtte til AALL-lovforslaget tilbage. Fagforeningsledere frygtede også, at en obligatorisk sygesikring ville svække deres værdi, da en del af deres magt kom fra at kunne forhandle forsikringsydelser for fagforeningsmedlemmer.
Den private forsikringsbranche var også imod AALL-lovforslaget, fordi de frygtede, at det ville underminere deres forretning. Hvis amerikanerne fik en obligatorisk forsikring gennem staten, ville de måske ikke se behovet for at købe yderligere forsikringer privat, hvilket kunne sætte dem ud af markedet – eller i det mindste skære i deres overskud. I sidste ende kunne AALL’s lovforslag ikke samle tilstrækkelig støtte til at komme videre.
Omtrent samtidig med, at AALL pressede på for beskyttelse af arbejdstagere, var det progressive parti fortaler for ideen om en national sundhedstjeneste og offentlig sundhedspleje for ældre, handicappede og arbejdsløse. Også her var AMA og andre organisationer stærkt imod planen, og den amerikanske arbejderklasse støttede heller ikke ideen om obligatorisk sundhedsvæsen.
I 1916 opløstes Progressive Party, hvilket sikrede, at USA ikke ville opleve den bølge af offentlig støtte til det offentlige sundhedsvæsen, som de førende europæiske nationer ville opleve kort efter.
1910’erne – 1920’erne: WWI og Blue Cross Blue Shield
Efter starten af Første Verdenskrig vedtog kongressen loven om krigsrisikoforsikring, som dækkede militærpersonale i tilfælde af død eller skade. Loven blev senere ændret for at udvide den økonomiske støtte til at omfatte militærfolkenes forsørgere. War Risk Insurance-programmet ophørte stort set med krigens afslutning i 1918, selv om der fortsat blev udbetalt ydelser til de efterladte og deres familier.
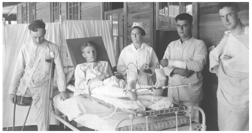 Sårede amerikanske veteraner fra Første Verdenskrig på Base Hospital of Camp Joseph E Johnston, Florida CA 1918
Sårede amerikanske veteraner fra Første Verdenskrig på Base Hospital of Camp Joseph E Johnston, Florida CA 1918
Efter krigen blev udgifterne til sundhedsvæsenet et mere presserende problem, da hospitaler og læger begyndte at kræve mere, end gennemsnitsborgeren havde råd til. I 1923 oprettede Baylor-hospitalerne i Dallas i samarbejde med lokale skoler et unikt program, hvor lærere fik adgang til sundhedsydelser for et forudbetalt månedligt gebyr. Programmet vandt hurtigt indpas og blev udvidet til skoler i hele landet, hvorved det almennyttige Blue Cross/Blue Shield blev født. Private forsikringsselskaber lagde mærke til det og inspirerede et væld af dem til at gå ind på markedet.
1930’erne: Den store depression, social sikring & Henry Kaiser
Da den store depression ramte i 30’erne, blev sundhedsvæsenet en mere ophedet debat, især for de arbejdsløse og ældre. Selv om “The Blues” (Blue Cross and Blue Shield) var ved at ekspandere over hele landet, vidste USA’s 32. præsident, Franklin Delano Roosevelt (1933-1945), at sundhedsvæsenet ville vokse til at blive et betydeligt problem, så han gik i gang med at udarbejde et lovforslag om sygeforsikring, der omfattede de “alderdomsydelser”, der var desperat nødvendige på det tidspunkt.
Men AMA modsatte sig endnu en gang voldsomt enhver plan om et nationalt sundhedssystem, hvilket fik FDR til at droppe sygeforsikringsdelen af lovforslaget. Den deraf følgende Social Security Act fra 1935 skabte det første reelle system af sin art til at yde offentlig støtte til pensionister og ældre. Den gav også delstaterne mulighed for at udvikle bestemmelser for folk, der enten var arbejdsløse eller handicappede (eller begge dele).
Omkring dette tidspunkt indgik Henry Kaiser, en af datidens førende industrimænd, en kontrakt med Dr. Sidney Garfield om at yde forudbetalt sundhedspleje til 6.500 af hans ansatte, der arbejdede i et ret fjerntliggende område på historiens største byggeplads – Grand Coulee Dam. (Dr. Garfield havde for nylig etableret en lignende ordning for at yde pleje til tusindvis af mænd, der arbejdede på Colorado River Aqueduct Project.)
Programmet var et stort hit blandt Kaisers arbejdere og deres familier, men da dæmningen nærmede sig sin færdiggørelse i 1941, så det ud til, at programmet ville forsvinde.
Den tidlige del af 1940’erne: Verdenskrig & Arbejdsgiverstøttet sundhedsvæsen
Da USA gik ind i Anden Verdenskrig efter angrebet på Pearl Harbor, faldt opmærksomheden fra debatten om offentlig sygeforsikring. Stort set al regeringens fokus blev lagt på krigsindsatsen, herunder Stabilization Act of 1942, som blev skrevet for at bekæmpe inflationen ved at begrænse lønstigningerne.
Da det var forbudt for amerikanske virksomheder at tilbyde højere lønninger, begyndte de at lede efter andre måder at rekruttere nye medarbejdere på samt at tilskynde de eksisterende medarbejdere til at blive. Deres løsning var grundlaget for den arbejdsgiverstøttede sygeforsikring, som vi kender den i dag.
Medarbejderne nød denne fordel, da de ikke behøvede at betale skat af deres nye form for kompensation, og de kunne sikre sig selv og deres familier sundhedsydelser.
Amerikas indtræden i Anden Verdenskrig medførte også, at titusindvis af arbejdere strømmede til Henry Kaiser Shipyards i Californien, Washington og Oregon for at imødekomme amtets efterspørgsel efter krigsskibe.
Idet han stod over for det samme problem, som han havde med sit dæmningsprojekt, nemlig at skaffe sundhedspleje til mere end 30.000 ansatte, der arbejdede i ret fjerntliggende områder, indgik Kaiser endnu engang en kontrakt med Dr. Garfield (som præsident Roosevelt skal frigøre fra sin militære forpligtelse) for at organisere og drive en forudbetalt gruppepraksis for disse skibsværftsarbejdere. Denne forudbetalte ordning for pleje ville i sidste ende blive Kaiser Permanente Health Plan, som i sidste ende ville udvikle sig til vores nuværende managed care-system af HMO’er og PPO’er.
Midt til sidst i 1940’erne: Efter Anden Verdenskrig
Efter krigens afslutning fortsatte praksis med, at arbejdsgivere leverede sundhedsydelser, da veteraner vendte hjem og begyndte at søge arbejde i en travl økonomi, der desperat søgte at rekruttere de bedste talenter.
Mens dette var en forbedring for mange, udelod det sårbare grupper af mennesker: pensionister, arbejdsløse, personer, der ikke kunne arbejde på grund af et handicap, og personer, der havde en arbejdsgiver, der ikke tilbød sygesikring. I et forsøg på ikke at fremmedgøre udsatte borgere mente nogle regeringsembedsmænd, at det var vigtigt at blive ved med at presse på for at få et nationalt sundhedssystem.
![]()
The Wagner-Murray-Dingell Bill blev fremlagt i 1943 og foreslog universel sundhedspleje finansieret gennem en lønsumsafgift. Hvis sundhedsvæsenets historie indtil nu kunne være en lærestreg for nogen, mødte lovforslaget intens modstand og blev til sidst druknet i udvalget.
Da FDR døde i 1945, blev Harry Truman (1945-1953) den 33. præsident for USA. Han overtog FDR’s gamle nationale sygesikringsplatform fra midten af 30’erne, men med nogle vigtige ændringer. Trumans plan omfattede alle amerikanere i stedet for kun arbejderklassen og fattige borgere, der havde svært ved at få råd til pleje – og den blev mødt med blandede reaktioner i Kongressen.
Nogle medlemmer af Kongressen kaldte planen for “socialistisk” og antydede, at den kom direkte fra Sovjetunionen, hvilket gav næring til den røde skræk, der allerede var i gang i nationen. Endnu en gang indtog AMA en hård holdning mod lovforslaget og hævdede også, at Truman-administrationen fulgte “Moskvas partilinje”. AMA fremlagde endda sin egen plan, som foreslog private forsikringsmuligheder, hvilket var en afvigelse fra deres tidligere platform, som var imod tredjeparter i sundhedsvæsenet.
Selv efter Truman blev genvalgt i 1948, døde hans sygesikringsplan, da den offentlige støtte faldt, og Koreakrigen begyndte. De, der havde råd til det, begyndte at købe sygeforsikringsplaner privat, og fagforeninger brugte arbejdsgiverstøttede ydelser som et forhandlingsobjekt under forhandlingerne.

1950’erne: Medicinske fremskridt & Omkostninger
Da regeringen først og fremmest blev optaget af Koreakrigen, blev debatten om den nationale sygesikring endnu en gang lagt på hylden. Mens landet forsøgte at komme sig efter sin tredje krig på 40 år, gik det fremad med medicinen. Man kan hævde, at virkningerne af penicillin i 40’erne åbnede folks øjne for fordelene ved medicinske fremskridt og opdagelser.
I 1952 skabte Jonas Salks hold på University of Pittsburgh en effektiv poliovaccine, som blev afprøvet i hele landet to år senere og godkendt i 1955. I samme tidsrum blev den første organtransplantation udført, da dr. Joseph Murray og dr. David Hume tog en nyre fra en mand og med succes placerede den i hans tvillingebror.
Selvfølgelig fulgte der med sådanne spring i medicinske fremskridt også ekstra omkostninger – en historie fra sundhedsvæsenets historie, som stadig gentages i dag. I løbet af dette årti fordobledes prisen på hospitalsbehandling, hvilket igen pegede på USA’s desperate behov for sundhedsydelser til overkommelige priser. Men i mellemtiden ændrede der sig ikke meget i sygesikringslandskabet.
1960’erne: Social Security Expansion
I 1960 begyndte regeringen at spore de nationale sundhedsudgifter (NHE) og beregnede dem som en procentdel af bruttonationalproduktet (BNP). I begyndelsen af dette årti udgjorde NHE 5 procent af BNP.
Da John F. Kennedy (1961-1963) blev taget i ed som USA’s 35. præsident, og han spildte ingen tid på at udarbejde en sundhedsplan for ældre borgere. Da han så, at NHE ville fortsætte med at stige, og da han vidste, at pensionisterne ville blive hårdest ramt, opfordrede han amerikanerne til at engagere sig i lovgivningsprocessen og pressede Kongressen til at vedtage sit lovforslag. Men i sidste ende mislykkedes det elendigt på grund af hård modstand fra AMA og igen – frygt for socialiseret medicin.
Når Kennedy blev myrdet den 22. november 1963, overtog vicepræsident Lyndon B. Johnson (1963-1969) posten som USA’s 36. præsident. Han tog fat, hvor Kennedy slap, med en sundhedsplan for ældre borgere. Han foreslog en forlængelse og udvidelse af Social Security Act fra 1935 samt Hill-Burton-programmet (som gav statstilskud til medicinske faciliteter, der trængte til modernisering, til gengæld for at yde en “rimelig” mængde medicinske ydelser til dem, der ikke kunne betale).
Johnsons plan fokuserede udelukkende på at sikre, at ældre og handicappede borgere stadig kunne få adgang til sundhedsydelser til overkommelige priser, både gennem læger og hospitaler. Selv om Kongressen foretog hundredvis af ændringer til det oprindelige lovforslag, mødte det ikke nær den modstand, som den foregående lovgivning havde mødt – man kan spekulere i årsagen til, at det var lettere at opnå succes, men det ville være umuligt at fastslå med sikkerhed.
Det blev vedtaget i Repræsentanternes Hus og Senatet med generøse margener og gik til præsidentens skrivebord. Johnson underskrev socialsikringsloven af 1965 den 30. juli samme år med præsident Harry Truman siddende ved bordet sammen med ham. Dette lovforslag lagde grunden til det, vi nu kender som Medicare og Medicaid.
1970’erne: Et fremstød for national sygesikring
I 1970 tegnede NHE sig for 6,9 procent af BNP, bl.a. på grund af “uventet høje” Medicare-udgifter. Fordi USA ikke havde formaliseret et sygesikringssystem (det var stadig bare folk, der havde råd til det, der købte en forsikring), havde de ikke rigtig nogen idé om, hvor meget det ville koste at yde sundhedsydelser til en hel gruppe mennesker – især en ældre gruppe, som er mere tilbøjelige til at få helbredsproblemer. Ikke desto mindre var det noget af et spring i løbet af ti år, men det ville ikke være sidste gang, vi ville se sådanne spring. Dette årti ville markere endnu et fremstød for en national sygesikring – denne gang fra uventede steder.
Richard Nixon (1969-1974) blev valgt til USA’s 37. præsident i 1968. Som teenager så han to brødre dø og så sin familie kæmpe gennem 1920’erne for at tage sig af dem. For at tjene ekstra penge til husholdningen arbejdede han som vicevært. Da det blev tid til at søge ind på college, måtte han afvise Harvard, fordi hans stipendium ikke omfattede kost og logi.
Da han kom ind i Det Hvide Hus som republikaner, blev mange overrasket, da han foreslog ny lovgivning, der afveg fra partilinjen i debatten om sundhedsvæsenet. Med Medicare stadig frisk i alles bevidsthed var det ikke svært at tro, at en yderligere sundhedsreform ville komme lige i hælene på den, så medlemmerne af Kongressen arbejdede allerede på en plan.
I 1971 foreslog senator Edward (Ted) Kennedy en single-payer-plan (en moderne version af et universelt eller obligatorisk system), som skulle finansieres via skatter. Nixon ønskede ikke, at regeringen skulle gribe så langt ind i amerikanernes liv, så han foreslog sin egen plan, som krævede, at arbejdsgiverne skulle tilbyde sygesikring til de ansatte, og som endda gav tilskud til dem, der havde svært ved at få råd til at betale omkostningerne. Du kan læse mere om historien om arbejdsgiverstøttede sundhedsydelser ved at downloade vores gratis guide nedenfor.
Nixon mente, at basering af et sygesikringssystem på den åbne markedsplads var den bedste måde at styrke det eksisterende provisoriske system af private forsikringsselskaber på. I teorien ville dette have gjort det muligt for størstedelen af amerikanerne at have en eller anden form for sygesikring. Folk i den erhvervsaktive alder (og deres nærmeste familie) ville få en forsikring gennem deres arbejdsgivere, og så ville de være på Medicare, når de gik på pension. Lovgiverne mente, at lovforslaget tilfredsstillede AMA, fordi lægernes honorarer og beslutninger ikke ville blive påvirket af regeringen.
Kennedy og Nixon endte med at arbejde sammen om en plan, men i sidste ende bukkede Kennedy under for pres fra fagforeningerne, og han gik væk fra aftalen – en beslutning, som han senere sagde var “en af de største fejltagelser i hans liv”. Kort efter at forhandlingerne brød sammen, ramte Watergate, og al den støtte, som Nixons sundhedsplan havde fået, forsvandt fuldstændig. Lovforslaget overlevede ikke hans afgang, og hans efterfølger, Gerald Ford (1974-1977), tog afstand fra skandalen.
Nixon var dog i stand til at gennemføre to sundhedsrelaterede opgaver. Den første var en udvidelse af Medicare i Social Security Amendment of 1972, og den anden var Health Maintenance Organization Act of 1973 (HMO), som skabte en vis orden i sundhedsvæsenets kaos. Men ved udgangen af årtiet blev amerikansk medicin betragtet som værende i “krise”, hjulpet på vej af en økonomisk recession og kraftig inflation.
The 1980’s: NHE stiger & COBRA
I 1980 udgjorde NHE 8,9 procent af BNP, hvilket var et endnu større spring end tiåret før. Under Reagan-administrationen (1981-1989) blev reglerne lempet over hele linjen, og privatisering af sundhedsvæsenet blev mere og mere udbredt.
I 1986 underskrev Reagan den konsoliderede omnibus-budgetafstemningslov (COBRA), som gav tidligere ansatte mulighed for fortsat at være tilmeldt deres tidligere arbejdsgivers gruppesygesikringsordning – så længe de indvilligede i at betale den fulde præmie (arbejdsgiverandel plus medarbejderbidrag). Dette gav adgang til sygesikring for nyligt arbejdsløse, som ellers kunne have haft svært ved at købe en privat forsikring (f.eks. på grund af en allerede eksisterende sygdom).
1990’erne: HIPAA & Medicaid Expansion
I 1990 tegnede NHE sig for 12,1 procent af BNP – den hidtil største stigning i sundhedsvæsenets historie. Ligesom andre før ham så USA’s 42. præsident, Bill Clinton (1993-2001), at denne hurtige stigning i sundhedsudgifterne ville være skadelig for den gennemsnitlige amerikaner og forsøgte at gribe ind.
Kort efter at være blevet taget i ed, foreslog Clinton Health Security Act of 1993. Den foreslog mange lignende ideer som FDR’s og Nixons planer – en blanding af universel dækning og samtidig respekt for det private forsikringssystem, der havde dannet sig af sig selv i mangel af lovgivning. Enkeltpersoner kunne købe forsikring gennem “statsbaserede kooperativer”, selskaberne kunne ikke nægte nogen på grund af en allerede eksisterende lidelse, og arbejdsgiverne skulle være forpligtet til at tilbyde sygesikring til fuldtidsansatte.
Flere spørgsmål stod i vejen for Clintons plan, herunder udenrigsanliggender, lovforslagets kompleksitet, et stigende nationalt underskud og modstand fra store virksomheder. Efter en periode med debat mod slutningen af 1993 gik kongressen på vinterferie uden at drage nogen konklusioner eller træffe nogen beslutninger, hvilket førte til lovforslagets stille død.
 I 1996 underskrev Clinton Health Insurance Portability and Accountability Act (HIPAA), som fastsatte standarder for privatlivets fred for enkeltpersoner. Den garanterede også, at en persons lægejournaler ville være tilgængelige på anmodning, og lagde restriktioner på, hvordan allerede eksisterende lidelser blev behandlet i gruppesundhedsplaner.
I 1996 underskrev Clinton Health Insurance Portability and Accountability Act (HIPAA), som fastsatte standarder for privatlivets fred for enkeltpersoner. Den garanterede også, at en persons lægejournaler ville være tilgængelige på anmodning, og lagde restriktioner på, hvordan allerede eksisterende lidelser blev behandlet i gruppesundhedsplaner.
Det sidste bidrag til sundhedsvæsenet fra Clinton-administrationen var en del af Balanced Budget Act of 1997. Det blev kaldt Children’s Health Insurance Program (CHIP), og det udvidede Medicaid-hjælpen til “uforsikrede børn op til 19 år i familier med indkomster, der er for høje til at kvalificere dem til Medicaid”. CHIP drives af hver enkelt stat og er stadig i brug i dag.
I mellemtiden forsøgte arbejdsgiverne at finde måder at skære ned på sundhedsudgifterne. I nogle tilfælde betød det, at de skulle tilbyde HMO’er, som efter deres udformning er beregnet til at koste både forsikringsselskabet og den tilmeldte færre penge. Typisk omfatter dette omkostningsbesparende foranstaltninger som f.eks. snævre netværk og krav om, at de tilmeldte skal gå til en primær læge (PCP) før en specialist. Generelt set forsøgte forsikringsselskaberne at få mere kontrol over, hvordan folk modtog sundhedsydelser. Denne strategi virkede generelt – i 90’erne var væksten i sundhedsudgifterne langsommere end i de foregående årtier.
Den tidlige del af 2000’erne: Udvidelse af dækningen til millioner af amerikanere
I år 2000 udgjorde NHE 13,3 procent af BNP – kun en stigning på 1,2 procent i løbet af det seneste årti. Da George W. Bush (2001-2009) blev valgt som USA’s 43. præsident, ønskede han at opdatere Medicare til også at omfatte dækning af receptpligtig medicin. Denne idé blev i sidste ende til Medicare Prescription Drug, Improvement and Modernization Act of 2003 (undertiden kaldet Medicare Part D). Tilmelding var (og er stadig) frivillig, selv om millioner af amerikanere bruger programmet.
Historien om sundhedsvæsenet gik langsommere på det tidspunkt, da den nationale sundhedsdebat blev stillet i bero, mens USA fokuserede på den øgede terrortrussel og den anden Irak-krig. Det var først, da valgkampens mumlen begyndte i 2006 og 2007, at forsikringen arbejdede sig tilbage ind i den nationale diskussion.
Denne periode ville bringe et nyt, men splittende kapitel i historien om sundhedsvæsenet i USA.
2008 til 2016: Da Barack Obama (2009-2017) blev valgt til USA’s 44. præsident i 2008, spildte han ingen tid på at gå i gang med at arbejde på en sundhedsreform. Han arbejdede tæt sammen med senator Ted Kennedy for at skabe en ny sundhedslov, der afspejlede den lov, som Kennedy og Nixon arbejdede på i 70’erne.
Som Nixons lovforslag krævede den, at de relevante store arbejdsgivere skulle tilbyde en sundhedsforsikring, og at alle amerikanere skulle have en sundhedsforsikring, også selv om deres arbejdsgiver ikke tilbød den. Lovforslaget ville etablere en åben markedsplads, hvor forsikringsselskaberne ikke kunne nægte dækning på grund af allerede eksisterende forhold. Amerikanske borgere, der tjener mindre end 400 procent af fattigdomsgrænsen, ville være berettiget til tilskud til dækning af omkostningerne.
Det var ikke universel eller single-payer-dækning, men brugte i stedet den eksisterende model for den private forsikringsindustri til at udvide dækningen til millioner af amerikanere. Lovforslaget cirkulerede i Huset og Senatet i månedsvis og gennemgik adskillige revisioner, men i sidste ende blev det vedtaget og flyttet til præsidentens skrivebord.
Den 23. marts 2010 underskrev præsident Obama Patient Protection and Affordable Care Act (PPACA), almindeligvis kaldet Affordable Care Act (ACA) eller ObamaCare, som lov. Loven repræsenterede den mest betydningsfulde revision og udvidelse af sundhedsdækningen siden vedtagelsen af Medicare og Medicaid tilbage i 1965.
Da loven var kompleks og den første af sin art, udstedte regeringen en flerårig udrulning af dens bestemmelser. I teorien skulle dette have hjulpet forsikringsselskaberne (og enkeltpersoner) med at lette overgangen, men i praksis var tingene ikke så glatte. Den første åbne tilmeldingssæson for markedspladsen startede i oktober 2013, og den var mildest talt stenet.
Virksomhederne har i dag at gøre med et overvældende antal juridiske krav. Vi tilbyder et første sted at henvende sig for omfattende og pålidelig vejledning og støtte til føderale og statslige overholdelsesproblemer store og små. Få mere at vide om vores compliance-tjenester her.
Nuvel, 8 millioner mennesker tilmeldte sig forsikringer gennem ACA Marketplace i løbet af den første åbne tilmeldingssæson, og tilmeldingen toppede i 2016 på 12,2 millioner (med 10 millioner af dem, der modtog tilskud til at hjælpe med at betale for forsikringen).
Da ACA blev lanceret, blev den mødt med stor modstand af forskellige årsager – det individuelle mandat og arbejdsgivermandatet var to af de mest omstridte. Nogle bestemmelser blev endda indbragt for Højesteret på grundlag af forfatningsmæssigheden. Desuden fremhævede kritikerne problemerne med healthcare.gov som et tegn på, at denne store “socialistiske” plan var dømt til at mislykkes. Selv om mange var stort set symbolske, har Kongressen stemt langt over 50 gange for at ophæve ACA.
Uafhængigt af kontroverserne kan man hævde, at den mest nyttige del af ACA var dens klausul om forudbestående lidelser. I løbet af det 20. århundrede begyndte forsikringsselskaberne at nægte dækning til personer med allerede eksisterende lidelser, såsom astma, hjerteanfald, slagtilfælde og aids.
Det nøjagtige tidspunkt, hvor allerede eksisterende forhold blev målrettet til udelukkelse, er omdiskuteret, men det er meget muligt, at det skete, da profitorienterede forsikringsselskaber dukkede op i hele landskabet. Tilbage i 20’erne opkrævede non-profit Blue Cross det samme beløb uanset alder, køn eller forudbestående tilstand, men til sidst ændrede de deres status for at kunne konkurrere med de nytilkomne. Og i takt med at udgifterne til sundhedsydelser steg, steg også antallet af mennesker, der blev nægtet dækning.
For vedtagelsen af ACA anslås det, at en ud af syv amerikanere blev nægtet sygesikring på grund af en allerede eksisterende tilstand, og listen over disse var omfattende og ofte undvigende takket være variationer mellem forsikringsselskaberne og sprogbrug som “herunder, men ikke begrænset til følgende”.”
Dertil kommer, at ACA gav mulighed for øjeblikkelig dækning af moderskabspleje og prænatal pleje, hvilket tidligere havde været langt mere restriktivt i private forsikringspolicer. Normalt skulle kvinder betale et ekstra gebyr for barselsdækning i mindst 12 måneder, før svangerskabspleje blev dækket – ellers blev graviditeten betragtet som en allerede eksisterende tilstand, og ydelser, der involverede svangerskabspleje (blodprøver, ultralydsundersøgelser, kontrolundersøgelser osv.), var ikke omfattet af policen.
I henhold til Kaiser Family Foundation har ACA dækket gennemsnitligt 11,3 millioner årligt siden starten, selv om 8,5 % af den amerikanske befolkning (ca. 27,5 millioner amerikanere) fortsat er uforsikrede, som rapporteret af KKF i 2018.
Mange, der studerer vores sundhedssystem, undrer sig over, hvorfor så stort et antal mennesker fortsat er uforsikrede, selv efter vedtagelsen af ACA. Selv om der er flere grunde til dette, omfatter de primære faktorer; udokumenterede indvandrere, der ikke er berettiget til Medicare eller Marketplace-dækning, folk, der er berettiget til økonomisk bistand under ACA, men som ikke er klar over, at der findes bistand, og fattige voksne, der bor i stater, der ikke udvidede Medicaid.
2017 til i dag: Trumps formandskab
Siden Donald Trump blev taget i ed som USA’s 45. præsident den 20. januar 2017, har mange sat spørgsmålstegn ved, hvad der ville ske med vores sundhedssystem – specifikt hvad der ville ske med ACA, da Donald Trump gik ind for at “ophæve og erstatte” lovforslaget.
Den dag, præsident Trump blev indsat, den 20. januar 2017, udstedte han en bekendtgørelse, der pålagde administrationens embedsmænd “at give dispensation, udsættelse, undtagelser fra eller udsætte” gennemførelsen af dele af ACA, mens Kongressen forberedte sig på at ophæve og erstatte præsident Obamas signatur sundhedslov.
Seks måneder senere, i et dramatisk lovgivningsmæssigt træk, stemte den afdøde senator John McCain ned en afgørende afstemning i Senatet om at ophæve ACA. Siden da har Trump-administrationen tyet til systematisk at afvikle ACA via en stykvis tilgang, der er designet til selv at destabilisere programmet.
Så blev “det individuelle mandat” i december 2017 som en del af skatteafsoningsloven fra 2017 afskaffet. Det krævede, at alle indbyggere i USA skulle have en sundhedsforsikring eller betale en straf. Mandatet arbejdede for at sikre, at sunde personer var en del af forsikringspuljen og derved spredte risikoen, hvilket er et grundlæggende og nødvendigt element i et vellykket forsikringsmarked. Afskaffelsen af straffen fik straks forsikringspræmierne til at stige, selv om afskaffelsen af straffen ikke trådte i kraft før januar 2019. Præmierne er for det meste fladet ud siden da.
I januar 2018 tillod Trump-administrationen staterne at tilføje arbejdskrav til Medicaid, hvilket kræver, at modtagere skal bevise, at de enten arbejder eller går i skole. Pr. oktober 2019 har 18 stater ansøgt den føderale regering om at gennemføre disse arbejdskrav, men de fleste er endnu ikke trådt i kraft. Spørgsmålet er sandsynligvis på vej til Højesteret.
Også i 2017 stoppede Trump-administrationen med at betale omkostningsdelingstilskud til forsikringsselskaberne, som havde til formål at motivere luftfartsselskaberne til at deltage og holde priserne nede, mens de deltog i ACA-forsikringsmarkedspladserne. Mens mange forventede, at præmierne ville skyrocket, da dette skete, håndterede forsikringsselskaberne for det meste dette ved at gennemføre en prisstrategi med tilnavnet “sliver loading”, som holdt prisstigninger begrænset mest til deres sølvplaner. Da det er sliver-planen, der bruges til at beregne skattefradrag, fandt forsikringsselskaberne i det væsentlige en måde at omgå systemet på, og nogle eksperter mener, at denne strategi faktisk har ført til en stigning i de føderale udgifter.
To andre tiltag fra Trump-administrationen er værd at bemærke. Den første var deres udvidelse af kortsigtede skinny planer, som mangler “væsentlige fordele”, som ACA definerede som obligatoriske. Præsident Obama betragtede disse broplaner og begrænsede dem til tre måneders løbetid. Trump-administrationen udstedte en regel i 2018, der udvidede disse planer til at vare 364 dage, med en mulighed for fornyelse i yderligere tre år.
Sidst, i august 2017, skar Trump-administrationen betydeligt i de føderale udgifter til reklame, der fremmer kendskabet til ACA-udvekslingerne, og skar også i udgifterne til ACA-“navigatorer”, der tjente til at guide folk gennem tilmeldingsprocessen.
 Trods disse tiltag har ACA vist sig at være ret modstandsdygtig. Mens nogle af Trump-administrationens tiltag er blevet fanget i domstolene, og andre simpelthen ikke er trådt i kraft, er nogle af dem blevet gennemført med succes. Men på trods af dette og de stigende omkostninger til forsikringspræmier har indmeldelsen i ACA holdt sig relativt stabil.
Trods disse tiltag har ACA vist sig at være ret modstandsdygtig. Mens nogle af Trump-administrationens tiltag er blevet fanget i domstolene, og andre simpelthen ikke er trådt i kraft, er nogle af dem blevet gennemført med succes. Men på trods af dette og de stigende omkostninger til forsikringspræmier har indmeldelsen i ACA holdt sig relativt stabil.
For at være retfærdig gjorde ACA et bemærkelsesværdigt stykke arbejde med at udvide sundhedsvæsenet til en større del af befolkningen, men det gjorde næsten intet for at begrænse de løbskløbende medicinske omkostninger, hvilket fremgår af tilsyneladende uendelige stigninger i udgifterne til faciliteter og receptpligtig medicin, blot for at nævne to områder af sundhedssystemet, der stort set ikke blev berørt af loven. Den har også næsten decimeret det private marked for individuelle sundhedsplaner og har efterladt snævert definerede udbydernetværk som den eneste mulighed for dem, der køber individuelle planer.
Fremtiden for sundhedsvæsenet: Trump-administrationen er ivrig efter at opnå en sejr på sundhedsområdet inden valget i 2020 og fortsætter med at fremme initiativer, der har til formål at begrænse sundhedsudgifterne.
I november 2019 udstedte Det Hvide Hus en bekendtgørelse, der har til formål at skabe prisgennemskuelighed i sundhedssystemet. Den foreslåede regel, der blev udstedt i fællesskab af Department of Health and Human Services (HHS), Treasury Department og Department of Labor (DOL), ville tvinge hospitaler og forsikringsselskaber til at offentliggøre de hemmelighedsfulde satser, som de forhandler med hinanden for en omfattende liste af tjenester, herunder læge- og facilitetsgebyrer, forsyninger og endda medicinudgifter.
Reglen foreskrev endda, at disse offentliggjorte satser skulle offentliggøres i computervenlige filformater. Forsikringsselskaberne skulle også være forpligtet til at stille gennemsigtighedsværktøjer til rådighed for forbrugerne, så de kan få oplysninger om omkostningerne, før de modtager behandling. Når det først er offentliggjort, ville det ikke vare længe, før forbrugerne nemt kunne få adgang til og sammenligne priser på tværs af flere udbydere – den hellige gral for fortalere for forbrugerdrevet sundhedspleje.
 Så sent som en måned senere, i dec. 2019, banede konkurrerende lovforslag, der har til formål at styre priserne på receptpligtig medicin, sig vej gennem Kongressen. I et forsøg på at udnytte præsident Trumps temmelig uortodokse offentlige støtte til statslige forhandlinger om lægemiddelpriser (et løfte fra valgkampen i 2016), pressede formanden for Repræsentanternes Hus Nancy Pelosi et lovforslag fra Repræsentanternes Hus igennem i midten af december med henblik på lavere lægemiddelpriser.
Så sent som en måned senere, i dec. 2019, banede konkurrerende lovforslag, der har til formål at styre priserne på receptpligtig medicin, sig vej gennem Kongressen. I et forsøg på at udnytte præsident Trumps temmelig uortodokse offentlige støtte til statslige forhandlinger om lægemiddelpriser (et løfte fra valgkampen i 2016), pressede formanden for Repræsentanternes Hus Nancy Pelosi et lovforslag fra Repræsentanternes Hus igennem i midten af december med henblik på lavere lægemiddelpriser.
Congressional Budget Office (CBO) anslog, at lovforslaget kunne resultere i prisnedsættelser på 40-50 % for apoteksmedicin, der var genstand for forhandlinger, og reducere industriens indtægter med 500 milliarder til 1 billion dollars over ti år.
Republikanerne, hvoraf de fleste er stærkt imod at bemyndige Medicare til at forhandle om medicinpriser, svor at sætte lovforslaget ud på et sidespor i det republikansk kontrollerede Senat. Selv Det Hvide Hus vendte sig mod lovforslaget med det argument, at det ville forhindre over en tredjedel (100) af de nye lægemidler i at komme på markedet i det næste årti (et skøn, der er 10 gange større end det upartiske CBO har beregnet).
Der blev erklæret “død ved ankomsten” i Senatet, og præsident Trump støttede derefter et konkurrerende lovforslag i Senatet – et lovforslag fra senatorerne Chuck Grassley (R-Iowa) og Ron Wyden (D- Ore.), der kræver, at lægemiddelproducenterne skal betale rabatter til Medicare, hvis de hæver priserne over inflationen, ligesom Pelosis lovforslag. Både lovforslagene fra Repræsentanternes Hus og Senatet vil også lægge et loft over, hvad Medicare-modtagerne årligt skal betale af egen lomme for deres recepter.
På nuværende tidspunkt er ingen af lovforslagene blevet underskrevet som lov, og ingen af dem ser ud til at blive vedtaget inden for den nærmeste fremtid. Senatets flertalsleder Mitch McConnell (R-Ky.) har offentligt sagt, at han ikke er villig til at fremlægge et lovforslag, der splitter hans gruppe (og flere republikanere har sagt, at foranstaltningen svarer til at indføre priskontrol, hvilket de længe har været imod).
Mens begge lovforslag synes dømt ude, ser det ud til, at vognene endelig er ved at cirkle omkring medicinalindustrien. Præsident Trump, der er trængt op i et hjørne, vil måske endnu en gang forsøge at få noget i gang gennem en bekendtgørelse. I en stor rosenhaveceremoni i sommeren 2019 annoncerede han en aggressiv plan for at “bringe de skyhøje medicinpriser ned på jorden igen” ved at fremme konkurrencen mellem lægemiddelvirksomhederne og give private enheder flere værktøjer til at forhandle bedre aftaler på vegne af forbrugere, forsikringsselskaber og arbejdsgivere.
Det var en ambitiøs plan, men hans bestræbelser blev hurtigt ødelagt af retssager, herunder en af en trio af store medicinalproducenter, der overbeviste en føderal dommer om at omstøde et krav om, at virksomhederne skal inkludere en medicins listepris i reklame direkte til forbrugerne.
Frygtig for, at hans forslag om at reducere de udgifter, som ældre forbrugere skal afholde, ville øge præmierne på vej ind i en genvalgskampagne, gav han også efter og tog foden af speederen for hele initiativet.
Selv om det er muligt, at det samme ikke vil ske denne gang, har præsidenten en vane med at lave store gestus og erklæringer, for så at trække sig tilbage med tiden, især når særinteresser får mulighed for at bøje hans øre.
Sammenfattende
I skrivende stund (marts 2020) synes ingen af de politiske partier at være villige til at samarbejde om noget sundhedsrelateret, for at dets succes eller fiasko ikke skal blive foder til et i forvejen meget omstridt valgår.
Punditter som Rick Wilson, en republikansk strateg, men på ingen måde en fan af præsident Trump, har for nylig skældt Demokraterne ud for at arbejde på tværs af partilinjerne, idet han frygter, at det svækker deres argumentation for at fremstille præsidenten som uduelig.
Måske er det sidste, bedste håb for at rette op på det, der synes at være en uholdbar underliggende omkostningsstruktur i det amerikanske sundhedssystem, den amerikanske offentlighed, hvoraf langt størstedelen ønsker, at begge partier arbejder sammen.
Offentligheden kan gøre sin stemme hørt på rådhusene såvel som ved stemmeurnerne i november.
Du startede ikke din virksomhed for at blive ekspert i HR. Det gjorde vi. Planlæg en gennemgang af fordele for din virksomhed for at afdække specifikke udfordringer, du står over for med dit program for personalegoder, og find ud af, hvordan vores unikke tilgang kan hjælpe.
![]()