View more
L’accès aux services de soins de santé est essentiel à la bonne santé, mais les résidents ruraux sont confrontés à une variété d’obstacles à l’accès. Un rapport des National Academies de 1993, intitulé Access to Healthcare in America, a défini l’accès comme l’utilisation en temps opportun des services de santé personnels pour obtenir les meilleurs résultats de santé possibles. Un rapport du RUPRI Health Panel de 2014 sur l’accès aux soins de santé en milieu rural résume des définitions supplémentaires de l’accès avec des exemples de mesures qui peuvent être utilisées pour déterminer l’accès.
Idéalement, les résidents devraient pouvoir accéder de manière pratique et en toute confiance à des services tels que les soins primaires, les soins dentaires, la santé comportementale, les soins d’urgence et les services de santé publique. Selon Healthy People 2020, l’accès aux soins de santé est important pour :
- L’état de santé général physique, social et mental
- La prévention des maladies
- La détection, le diagnostic et le traitement des maladies
- La qualité de vie
- Les décès évitables
- L’espérance de vie
Les résidents ruraux rencontrent souvent des obstacles aux soins de santé qui limitent leur capacité à obtenir les soins dont ils ont besoin. Pour que les résidents ruraux aient un accès suffisant, les services de soins de santé nécessaires et appropriés doivent être disponibles et pouvoir être obtenus en temps voulu. Même lorsqu’il existe une offre adéquate de services de santé dans la communauté, d’autres facteurs doivent être pris en compte en termes d’accès aux soins. Par exemple, pour avoir un bon accès aux soins de santé, un résident rural doit également avoir :
- Des moyens financiers pour payer les services, tels qu’une assurance maladie ou dentaire acceptée par le prestataire
- Des moyens pour atteindre et utiliser les services, tels que le transport vers des services qui peuvent être situés à une certaine distance, et la possibilité de prendre des congés payés pour utiliser ces services
- Une confiance dans sa capacité à communiquer avec les prestataires de soins de santé, en particulier si le patient ne parle pas couramment l’anglais ou a une faible littératie en matière de santé
- Confiance dans le fait qu’ils peuvent utiliser les services sans compromettre la vie privée
- Conviction qu’ils recevront des soins de qualité
Ce guide fournit une vue d’ensemble de l’accès aux soins de santé en Amérique rurale, y compris une discussion sur l’importance et les avantages de l’accès aux soins de santé et les obstacles que les résidents ruraux rencontrent. Le guide comprend des informations sur :
- Les obstacles aux soins, y compris les pénuries de main-d’œuvre et le statut d’assurance maladie
- Le transport
- La littératie en matière de santé
- La stigmatisation associée aux conditions dans les communautés rurales, telles que la santé mentale ou la toxicomanie
Questions fréquemment posées
- Comment le manque d’accès aux soins de santé affecte-t-il la santé de la population et le bien-être des patients dans une communauté ?
- Quels sont les obstacles à l’accès aux soins de santé dans les zones rurales ?
- Pourquoi l’accès aux soins primaires est-il important pour les résidents des zones rurales ?
- Quels types de services de soins de santé sont fréquemment difficiles d’accès dans les zones rurales ?
- Comment les fermetures d’établissements et de services de santé en milieu rural influent-elles sur l’accès aux soins ?
- Quelles sont les stratégies permettant d’améliorer l’accès aux soins dans les communautés rurales ?
- Que peut-on faire pour aider les anciens combattants en milieu rural à accéder aux soins de santé ?
- Qu’est-ce qui est différent dans l’accès aux soins de santé pour les Amérindiens, les Autochtones de l’Alaska et les Amérindiens d’Hawaï ?
- Quelles organisations travaillent pour améliorer l’accès aux soins de santé en milieu rural ?
- Comment les fondations privées travaillent-elles pour améliorer l’accès aux soins de santé et les questions de remboursement qui y sont liées ?
- Comment le manque d’accès aux soins de santé affecte-t-il la santé de la population et le bien-être des patients dans une communauté ?
- Quels sont les obstacles à l’accès aux soins de santé dans les zones rurales ?
- Distance et transport
- Couverture d’assurance maladie
- Faible littératie en santé
- Stigmatisation sociale et problèmes de confidentialité
- Pénuries de main-d’œuvre
- Pourquoi l’accès aux soins primaires est-il important pour les résidents ruraux ?
- Quels types de services de santé sont fréquemment difficiles d’accès dans les zones rurales ?
- Santé à domicile
- Hospice et soins palliatifs
- Services de santé mentale
- Services de toxicomanie
- Services d’obstétrique
- Services de santé bucco-dentaire
- Comment les fermetures d’établissements et de services de santé en milieu rural influent-elles sur l’accès aux soins ?
- Quelles sont les stratégies pour améliorer l’accès aux soins dans les communautés rurales ?
- Modèles de prestation
- Affiliation à des systèmes ou réseaux plus importants
- Efforts pour améliorer la main-d’œuvre
- Télésanté
- Que peut-on faire pour aider les vétérans des zones rurales à accéder aux soins de santé ?
- Qu’est-ce qui est différent dans l’accès aux soins de santé pour les Amérindiens, les autochtones d’Alaska et les autochtones d’Hawaï ?
- Quelles organisations travaillent à améliorer l’accès aux soins de santé en milieu rural ?
- Comment les fondations privées travaillent-elles pour améliorer l’accès aux soins de santé et les questions de remboursement qui y sont liées ?
Comment le manque d’accès aux soins de santé affecte-t-il la santé de la population et le bien-être des patients dans une communauté ?
L’état de santé et l’accès aux soins de santé des populations agricoles et rurales indique que les populations agricoles et rurales connaissent un accès plus faible aux soins de santé selon les dimensions d’accessibilité financière, de proximité et de qualité, par rapport à leurs homologues non agricoles et urbains. Les ménages non métropolitains sont plus susceptibles de déclarer que le coût des soins de santé limite leur capacité à recevoir des soins. Les déplacements pour atteindre un prestataire de soins primaires peuvent être coûteux et pénibles pour les patients vivant dans des zones rurales éloignées, les soins de surspécialité étant souvent encore plus éloignés. Ces patients peuvent remplacer les prestataires de soins primaires locaux par des sous-spécialistes ou décider de reporter ou de renoncer à des soins.
Selon le rapport 2014 du groupe d’experts en santé de RUPRI, Access to Rural Health Care – A Literature Review and New Synthesis, les obstacles aux soins de santé entraînent des besoins de soins non satisfaits, notamment un manque de services de prévention et de dépistage et de traitement des maladies. La vitalité d’une communauté rurale dépend de la santé de sa population. Si l’accès aux soins médicaux ne garantit pas une bonne santé, l’accès aux soins de santé est essentiel pour le bien-être et la santé optimale d’une population.
Les difficultés que rencontrent les habitants des zones rurales pour accéder aux services de santé contribuent aux disparités en matière de santé. Pour en savoir plus sur les disparités en matière de santé, consultez le guide thématique sur les disparités en matière de santé rurale de RHIhub.
Quels sont les obstacles à l’accès aux soins de santé dans les zones rurales ?
Distance et transport
Les populations rurales sont plus susceptibles de devoir parcourir de longues distances pour accéder aux services de santé, en particulier aux services de sous-spécialistes. Cela peut représenter un fardeau important en termes de temps de déplacement, de coût et de temps d’absence du lieu de travail. En outre, l’absence de moyens de transport fiables constitue un obstacle aux soins. Dans les zones urbaines, les transports en commun permettent généralement aux patients de se rendre à leurs rendez-vous médicaux, mais ces services de transport font souvent défaut dans les zones rurales. Les communautés rurales comptent souvent un plus grand nombre de résidents âgés qui souffrent de maladies chroniques nécessitant de multiples visites dans des établissements de soins ambulatoires. Cela devient un défi en l’absence de transports publics ou privés. Le guide thématique « Transportation to Support Rural Healthcare » de RHIhub fournit des ressources et des informations sur le transport et les questions connexes pour les communautés rurales.
Couverture d’assurance maladie
Les personnes sans assurance maladie ont moins accès aux services de santé. Un rapport du Bureau du recensement des États-Unis, Health Insurance Coverage in the United States, 2018, a révélé que la population vivant en dehors des zones statistiques métropolitaines (MSA) sans aucun type d’assurance maladie était de 9,1% en 2018, contre 8,4% de la population au sein des MSA.
La note de synthèse de juin 2016 du Bureau du secrétaire adjoint à la planification et à l’évaluation, Impact of the Affordable Care Act Coverage Expansion on Rural and Urban Populations, a révélé que 43,4% des résidents ruraux non assurés ont déclaré ne pas avoir de source habituelle de soins, ce qui est inférieur aux 52,6% des résidents urbains non assurés qui ont déclaré ne pas avoir de source habituelle de soins. Le rapport indique que 26,5 % des résidents ruraux non assurés ont retardé la prestation de soins de santé au cours de l’année écoulée en raison du coût. La loi sur les soins abordables et la couverture d’assurance dans les zones rurales, une note d’information de 2014 de la Kaiser Family Foundation, souligne que les résidents ruraux non assurés ont plus de difficultés à accéder aux soins en raison de l’offre limitée de prestataires de soins de santé ruraux qui offrent des soins à bas prix ou de charité, par rapport à leurs homologues urbains.
L’accessibilité financière de l’assurance maladie est une préoccupation pour les zones rurales. Une note de politique du RUPRI Center for Rural Health Policy Analysis, Health Insurance Marketplaces : Issuer Participation and Premium Trends in Rural Places, 2018, a évalué les changements dans les primes moyennes des plans de marché de l’assurance maladie (HIM) de 2014 à 2018. Les primes moyennes étaient plus élevées dans les comtés ruraux que dans les comtés urbains. En outre, les comtés ruraux étaient plus susceptibles de n’avoir qu’un seul émetteur d’assurance participant au HIM.
Faible littératie en santé
La littératie en santé peut également constituer un obstacle à l’accès aux soins de santé. La littératie en matière de santé a un impact sur la capacité d’un patient à comprendre les informations sur la santé et les instructions de ses prestataires de soins. Cela peut être particulièrement préoccupant dans les communautés rurales, où les niveaux d’éducation inférieurs et l’incidence plus élevée de la pauvreté ont souvent un impact sur les résidents. Un faible niveau de connaissances en matière de santé peut rendre les résidents réticents à se faire soigner, par peur ou par frustration de communiquer avec un professionnel de la santé. En outre, il peut être difficile de naviguer dans les systèmes de soins de santé si l’on ne dispose pas de compétences en matière de santé. Pour en savoir plus sur le manque de connaissances en matière de santé dans l’Amérique rurale, consultez la rubrique « Quels sont les rôles de l’alphabétisation, des connaissances en matière de santé et du niveau d’éducation dans la santé des résidents ruraux ? » du guide thématique des déterminants sociaux de la santé pour les populations rurales de RHIhub. La série en deux parties du Rural Monitor sur la littératie en matière de santé en milieu rural, intitulée Understanding Skills and Demands is Key to Improvement et Who’s Delivering Health Information ?, fournit des aperçus, des liens entre la santé et la littératie en matière de santé et examine la façon dont les informations sur la santé sont transmises aux populations rurales.
Stigmatisation sociale et problèmes de confidentialité
Dans les zones rurales, il y a peu d’anonymat ; la stigmatisation sociale et les problèmes de confidentialité sont plus susceptibles d’agir comme des obstacles à l’accès aux soins de santé. Les habitants des zones rurales peuvent avoir des inquiétudes quant à la recherche de soins pour la santé mentale, la toxicomanie, la santé sexuelle, la grossesse ou même les maladies chroniques courantes, en raison d’un malaise ou de problèmes de confidentialité. Les sentiments des patients peuvent être causés par des relations personnelles avec leur prestataire de soins ou d’autres personnes travaillant dans l’établissement de soins. En outre, les patients peuvent ressentir de la peur ou des inquiétudes à l’égard des autres résidents, qui sont souvent des amis, des membres de la famille ou des collègues de travail, et qui pourraient remarquer qu’ils utilisent des services pour des problèmes de santé dont on ne parle généralement pas ouvertement, comme les services de conseil ou de dépistage du VIH. La colocation ou l’intégration des services de santé comportementale avec les services de soins de santé primaires dans le même bâtiment peut contribuer à apaiser les inquiétudes des patients. Comprendre les communautés rurales, un podcast de 2018 de la Fondation Hogg pour la santé mentale, présente une interview de Dennis Mohatt, le vice-président de la santé comportementale de la Commission interétatique de l’Ouest pour l’enseignement supérieur (WICHE), qui discute de la santé rurale et de la stigmatisation entourant les soins de santé mentale dans les communautés rurales.
Pénuries de main-d’œuvre
Les pénuries de main-d’œuvre dans le secteur des soins de santé ont un impact sur l’accès aux soins dans les communautés rurales. Une mesure de l’accès aux soins de santé est d’avoir une source régulière de soins, ce qui dépend de la présence d’une main-d’œuvre adéquate dans le domaine des soins de santé. Certains chercheurs en services de santé soutiennent que la détermination de l’accès aux soins de santé en mesurant simplement la disponibilité des prestataires n’est pas une mesure adéquate pour comprendre pleinement l’accès aux soins de santé. Les mesures du non-recours, telles que le comptage des résidents ruraux qui n’ont pas pu trouver un prestataire de soins approprié, peuvent aider à fournir une image plus complète de la question de savoir si une main-d’œuvre de soins de santé suffisante est disponible pour les résidents ruraux.
Une pénurie de professionnels de la santé dans les zones rurales des États-Unis peut limiter l’accès aux soins de santé en limitant l’offre de services disponibles. En décembre 2019, 62,93 % des zones de pénurie de professionnels de santé en soins primaires (HPSA) étaient situées dans des zones rurales. Pour obtenir les chiffres les plus récents, consultez les statistiques sur les zones de pénurie de professionnels de santé désignées de la HRSA.
Les HPSA de soins primaires sont notées de 0 à 25, les scores les plus élevés indiquant un plus grand besoin de prestataires de soins primaires. Cette carte de janvier 2020 met en évidence les zones non métropolitaines présentant des pénuries de main-d’œuvre en soins primaires, les zones en vert plus foncé indiquant des scores HPSA non métropolitains plus élevés :
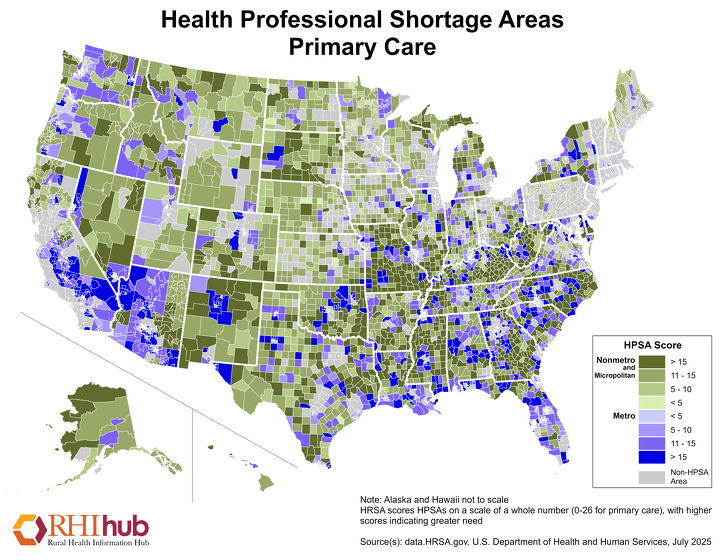
Pour plus d’informations sur les défis liés à la main-d’œuvre en soins de santé dans les zones rurales, les ressources et les stratégies utilisées pour remédier aux pénuries de main-d’œuvre en soins de santé en milieu rural, consultez le guide thématique sur la main-d’œuvre en soins de santé en milieu rural de RHIhub.
Pourquoi l’accès aux soins primaires est-il important pour les résidents ruraux ?
Les soins primaires sont les plus fondamentaux et, avec les services d’urgence et de santé publique, le service le plus vital dont ont besoin les communautés rurales. Les prestataires de soins primaires offrent une large gamme de services et traitent un large éventail de problèmes médicaux. L’Académie américaine des médecins de famille caractérise les soins primaires comme suit :
Un cabinet de soins primaires sert de premier point d’entrée du patient dans le système de soins de santé et de point de convergence permanent pour tous les services de soins de santé nécessaires… Les cabinets de soins primaires assurent la promotion de la santé, la prévention des maladies, le maintien de la santé, le conseil, l’éducation des patients, le diagnostic et le traitement des maladies aiguës et chroniques dans une variété de milieux de soins de santé.
Un article du Milbank Quarterly de 2005, intitulé Contribution of Primary Care to Health Systems and Health, identifie les rôles clés que joue l’accès aux soins primaires dans la prévention des maladies et l’amélioration de la santé. Les soins primaires servent de premier point d’entrée dans le système de santé, ce qui peut être particulièrement important pour les groupes, tels que les résidents ruraux et les minorités raciales/ethniques, qui pourraient autrement être confrontés à des obstacles pour accéder aux soins de santé. Certains avantages de l’accès aux soins primaires sont :
- Services préventifs, y compris la détection précoce des maladies
- Coordination des soins
- Réduction des taux de mortalité toutes causes, cancer et maladies cardiaques
- Réduction du faible poids à la naissance
- Amélioration des comportements de santé
Accès à des services de santé de qualité dans les zones rurales – Soins primaires : A Literature Review, une section du rapport 2015 Rural Healthy People 2020 : A Companion Document to Healthy People 2020, Volume 1, donne un aperçu de l’impact de l’accès aux soins primaires sur la santé en milieu rural. Les résidents ruraux ayant un accès limité aux soins primaires peuvent ne pas bénéficier de dépistages préventifs qui peuvent conduire à une détection et à un traitement précoces des maladies. Une note d’information sur les résultats du programme de recherche en santé rurale de Caroline du Nord 2018, intitulée Access to Care : Populations in Counties with No FQHC, RHC, or Acute Care Hospital, décrit l’ampleur de l’accès limité aux soins primaires dans les zones rurales des États-Unis et couvre trois types d’établissements qui fournissent des services de soins primaires aux communautés rurales, notamment les centres de santé qualifiés au niveau fédéral (FQHC), les cliniques de santé rurale (RHC) et les services de consultation externe des hôpitaux de soins aigus. Le résumé des conclusions a révélé qu’il y a 660 893 résidents américains qui vivent dans des comtés ruraux sans FQHC, RHC, ou hôpital de soins aigus vivant principalement dans les divisions de recensement de l’Atlantique Sud (34%), du Centre Nord Est (21%), et du Centre Nord Ouest (20%).
Pour en savoir plus sur les FQHC, consultez le guide thématique des Federal Qualified Health Centers (FQHC) de RHIhub. En outre, le guide thématique des Rural Health Clinics (RHCs) de RHIhub fournit des informations et des ressources et répond aux questions fréquemment posées sur ces types d’établissements.
Quels types de services de santé sont fréquemment difficiles d’accès dans les zones rurales ?
Santé à domicile
Les services de santé à domicile en Amérique rurale sont un besoin croissant. Home is Where the Heart Is : Insights on the Coordination and Delivery of Home Health Services in Rural America, une note d’orientation du Rural Health Reform Policy Research Center d’août 2017, couvre de nombreux obstacles et défis auxquels sont confrontés les organismes de santé à domicile en milieu rural et qui affectent leur capacité à fournir un accès dans les zones rurales, notamment :
- Remboursement et couverture d’assurance
- Exigence de face-à-face
- Exigence de statut de personne confinée à domicile
- Changement de politiques
- Main-d’œuvre
- Zones de service
- Processus de décharge et d’orientation
Voir Dans quelle mesure les services de santé à domicile sont-ils disponibles dans les communautés rurales ? sur le guide thématique des services de santé à domicile en milieu rural pour plus d’informations.
Hospice et soins palliatifs
Les organismes d’hospice et de soins palliatifs sont souvent confrontés à des obstacles et à des défis similaires à ceux des autres services de soins de santé dans les zones rurales. Ces défis peuvent inclure des pénuries de main-d’œuvre ; des programmes de recrutement et de rétention ; des problèmes de remboursement ; un accès limité au haut débit ; et autres. Une note d’orientation de 2013 du National Advisory Committee on Rural Health and Human Services, intitulée Rural Implications of Changes to the Medicare Hospice Benefit, indique que les bénéficiaires ruraux de Medicare peuvent avoir un accès limité aux soins palliatifs.
Le guide thématique sur les soins palliatifs en milieu rural de RHIhub répond aux questions fréquemment posées et fournit des ressources sur les soins palliatifs en milieu rural. Community-based Palliative Care : Scaling Access for Rural Populations, un article du Rural Monitor d’octobre 2018, décrit le rôle que jouent les soins palliatifs pour répondre aux besoins des patients atteints de maladies chroniques et graves et couvre les défis liés à l’accès aux soins palliatifs dans les zones rurales.
Services de santé mentale
L’accès aux prestataires et aux services de santé mentale est un défi dans les zones rurales. Par conséquent, les médecins de soins primaires comblent souvent le vide et fournissent des services de santé mentale tout en faisant face à leurs propres obstacles, tels que le manque de temps avec les patients ou un remboursement financier adéquat. En décembre 2019, 60,98 % des zones de pénurie de professionnels de la santé mentale étaient situées dans des zones rurales. Pour obtenir les chiffres les plus récents, consultez les statistiques sur les zones de pénurie de professionnels de la santé désignées de la HRSA.
Les HPSA de santé mentale sont notées de 0 à 25, les scores les plus élevés indiquant un plus grand besoin de prestataires de santé mentale. La carte de janvier 2020 ci-dessous met en évidence les HPSA de santé mentale à la fois pour les zones métropolitaines, dans de multiples nuances de violet, et les zones non métropolitaines, dans diverses nuances de vert.
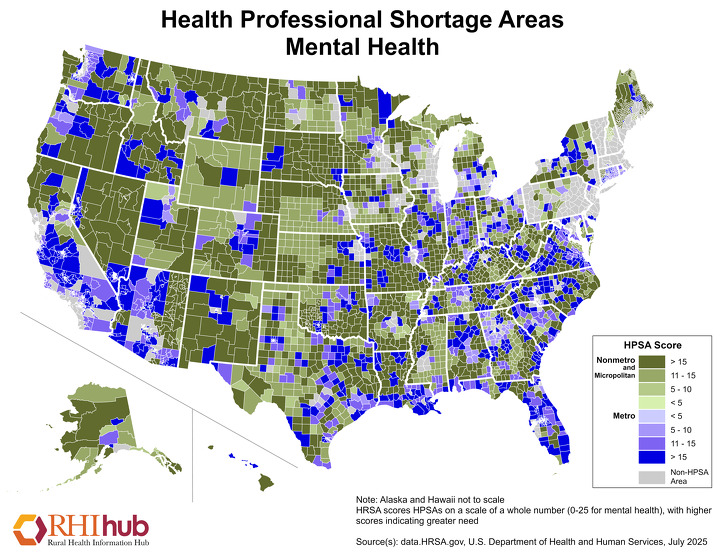
En raison du manque de prestataires de santé mentale dans les communautés rurales, l’utilisation de la télésanté pour fournir des services de santé mentale est en hausse. Le mémoire technique de juin 2016 de l’Agency for Healthcare Research and Quality, Telehealth : Mapping the Evidence for Patient Outcomes from Systematic Reviews, a constaté que les services de santé mentale fournis par télésanté se sont avérés efficaces. En utilisant les systèmes de prestation de télésanté, les services de santé mentale peuvent être fournis dans une variété de milieux ruraux, y compris les cliniques rurales, les écoles, les programmes résidentiels et les établissements de soins de longue durée. Le guide thématique de RHIhub sur l’utilisation de la télésanté dans les soins de santé en milieu rural contient de nombreuses autres ressources sur la manière dont la télésanté peut améliorer l’accès aux soins. Pour des ressources supplémentaires sur l’accès aux services de santé mentale dans les zones rurales, voir le guide thématique sur la santé mentale en milieu rural de RHIhub.
Une pénurie de cliniciens en santé mentale et en toxicomanie dans les communautés rurales a conduit au développement de nouveaux modèles pour combler le fossé et fournir les services de santé mentale et de toxicomanie nécessaires en utilisant des travailleurs alliés de la santé comportementale, tels que :
- Programme de sensibilisation des infirmières navigatrices et des spécialistes du rétablissement
- Programme de travailleurs en santé communautaire du réseau ASPIN
Pour plus d’informations, voir le mémoire de données 2016 du centre de recherche en santé rurale WWAMI, Supply and Distribution of the Behavioral Health Workforce in Rural America. Le mémoire discute et compare les ratios prestataires/population du personnel de santé comportementale dans les comtés américains métropolitains et non métropolitains, y compris les zones micropolitaines et non centrales. Une analyse de l’étude au niveau des États est également disponible avec des informations pour tous les États.
Services de toxicomanie
Malgré un besoin croissant, il y a un manque certain de services de toxicomanie offerts dans de nombreuses communautés rurales en Amérique.
Un article de 2015 de l’American Journal of Drug and Alcohol Abuse, Rural Substance Use Treatment Centers in the United States : An Assessment of Treatment Quality by Location, rapporte que les centres ruraux de traitement de la toxicomanie avaient une proportion plus faible de conseillers hautement qualifiés, par rapport aux centres urbains. On a constaté que les centres de traitement ruraux offraient moins de services d’accompagnement et de pistes de traitement spécialisées.
La désintoxication est une étape initiale du traitement de la toxicomanie qui consiste à gérer l’intoxication aiguë, le retrait et à minimiser les complications médicales. Un mémoire de recherche et de politique du Maine Rural Health Research Center de 2009, Few and Far Away : Detoxification Services in Rural Areas, a révélé que 82 % des résidents ruraux vivent dans un comté sans fournisseur de services de désintoxication. Le manque de prestataires de services de désintoxication dans les zones rurales crée un obstacle aux soins qui pourrait amener les patients à renoncer à un traitement nécessaire ou à le retarder. Au lieu d’un fournisseur de désintoxication dans une communauté rurale, la salle d’urgence locale ou la prison du comté, bien que n’étant pas le lieu le plus approprié pour les services de désintoxication, doit souvent servir de substitut.
L’accès aux traitements assistés par médicaments (MAT) est également limité dans les communautés rurales. Qu’est-ce que le TMA a à voir là-dedans ? Medication-Assisted Treatment for Opioid Use Disorder in Rural America donne un aperçu du MAT, un traitement fondé sur des preuves pour le trouble de l’utilisation des opioïdes, avec des informations sur la science qui sous-tend le trouble et sur le fonctionnement de trois médicaments MAT.
Le guide thématique de RHIhub sur l’usage et l’abus de substances dans les zones rurales fournit des informations et des ressources ; répond aux questions fréquemment posées ; et énumère des programmes modèles pour traiter l’abus de substances dans les zones rurales.
Services d’obstétrique
La fermeture des services d’obstétrique des hôpitaux affecte de manière disproportionnée les comtés ruraux moins peuplés, une note d’orientation d’avril 2017 du Centre de recherche en santé rurale de l’Université du Minnesota, met en évidence les défis croissants auxquels les femmes des zones rurales sont confrontées pour accéder aux services d’obstétrique (OB). De 2004 à 2014, 179 comtés ruraux ont perdu des services d’obstétrique en milieu hospitalier, soit en raison de la fermeture d’un hôpital ou d’une unité d’obstétrique. Ainsi, seuls 45,7 % de tous les comtés ruraux disposent de services d’obstétrique en milieu hospitalier. Sur les 179 comtés ruraux ayant perdu des services d’obstétrique au cours de cette période de dix ans, 150 étaient des comtés non centraux, ce qui fait que seulement 30,2 % de ces comtés disposent de services d’obstétrique.
Un avis de comité de 2014 de l’American College of Obstetricians and Gynecologists (ACOG), Health Disparities in Rural Women, rapporte que l’initiation aux soins prénataux au cours du premier trimestre était plus faible pour les mères dans les zones plus rurales par rapport aux zones suburbaines. L’accès au travail et à l’accouchement, aux soins prénataux et aux services connexes est également une préoccupation de l’ACOG, qui rapporte que moins de la moitié des femmes rurales vivent à moins de 30 minutes de route de l’hôpital le plus proche offrant des services périnataux.
Obstetric Services and Quality among Critical Access, Rural, and Urban Hospitals in Nine States, une note d’orientation de 2013 du Centre de recherche en santé rurale de l’Université du Minnesota, rapporte les résultats d’une étude évaluant la qualité des soins liés à l’accouchement dans différents contextes hospitaliers. L’étude a conclu que les hôpitaux à accès critique (CAH) ont obtenu des résultats favorables sur les mesures de la qualité des soins obstétricaux par rapport aux hôpitaux urbains, avec quelques variations entre les neuf États.
La note d’orientation 2019 de la National Rural Health Association (NRHA), intitulée Accès aux soins de maternité en milieu rural, donne un aperçu du déclin de l’accès aux soins de maternité dans les zones rurales et des facteurs contribuant à ce déclin. Le mémoire offre des considérations politiques pour soutenir les services de soins de maternité et aborder les obstacles à l’accès dans les zones rurales des États-Unis, tels que l’augmentation du financement de la recherche, les défis de la pratique de l’obstétrique en milieu rural, les problèmes de main-d’œuvre et la qualité des soins obstétricaux.
Services de santé bucco-dentaire
La santé bucco-dentaire affecte la santé physique et émotionnelle, et a de nombreuses autres influences sur notre vie qui affectent la santé et le bien-être, comme l’obtention d’un emploi. Malgré l’importance de la santé bucco-dentaire, l’accès aux services de santé bucco-dentaire est soit très limité, soit difficile dans de nombreuses communautés rurales et éloignées.
Traditionnellement, les plans d’assurance médicale ou de santé ne couvrent pas les services de santé bucco-dentaire. Un régime distinct d’assurance santé bucco-dentaire ou dentaire est nécessaire pour couvrir les services et procédures de santé bucco-dentaire. Un rapport des Académies nationales des sciences, de l’ingénierie et de la médecine de 2011, intitulé Advancing Oral Health in America, indique que moins de résidents ruraux ont une assurance dentaire par rapport aux résidents urbains.
Un autre facteur limitant l’accès aux services dentaires est le manque de professionnels de la santé dentaire dans les zones rurales et mal desservies. Un rapport du centre de recherche sur la santé rurale WWAMI de juin 2015, intitulé Dentist Supply, Dental Care Utilization, and Oral Health Among Rural and Urban U.S. Residents, a révélé que les adultes ruraux utilisaient moins les services dentaires et avaient plus de pertes de dents permanentes par rapport aux adultes urbains, ce qui pourrait être lié à la rareté des dentistes dans les zones rurales. L’offre par habitant de dentistes généralistes pour 100 000 habitants, selon les données de 2008, était de 30,1 pour les zones métropolitaines, contre 21,9 pour 100 000 pour les zones non métropolitaines.
Une note de politique de la NRHA de mai 2018, intitulée Améliorer l’accès aux soins de santé bucco-dentaires en milieu rural, offre des recommandations pour remédier aux pénuries de main-d’œuvre dentaire et, en fin de compte, améliorer l’accès aux services de santé bucco-dentaire, notamment :
- Offrir des pistes de formation en milieu rural pendant la formation dentaire
- Admettre des étudiants en médecine dentaire provenant de régions rurales qui seraient plus susceptibles de pratiquer dans une communauté rurale
- Offrir aux étudiants en médecine dentaire des possibilités d’obtenir un large éventail de compétences dentaires qui seront nécessaires dans une pratique rurale.
- Aider les communautés rurales à recruter et à retenir les prestataires de soins bucco-dentaires par le biais de programmes de développement communautaire locaux
Le guide thématique sur la santé bucco-dentaire dans les communautés rurales de RHIhub fournit plus d’informations sur les disparités en matière de santé bucco-dentaire en Amérique rurale et les stratégies utilisées pour lutter contre ces disparités.
Comment les fermetures d’établissements et de services de santé en milieu rural influent-elles sur l’accès aux soins ?
La fermeture d’établissements de soins de santé ruraux ou l’interruption de services peut avoir un impact négatif sur l’accès aux soins dans une communauté rurale.
Les systèmes locaux de soins de santé en milieu rural sont fragiles ; lorsqu’un établissement ferme ou qu’un prestataire quitte, cela peut avoir un impact sur les soins et l’accès dans toute la communauté. Par exemple, si un chirurgien part, l’accès aux césariennes diminue et les soins obstétricaux sont mis en péril. Si un hôpital ferme, il peut être plus difficile de recruter des médecins.
De multiples facteurs peuvent affecter la gravité et l’impact de la fermeture d’un hôpital ou d’un établissement de santé, notamment :
- Distance du prochain fournisseur le plus proche
- Disponibilité de services alternatifs
- Services de transport
- Statut socio-économique et de santé des membres de la communauté
Les déplacements pour recevoir des services de soins de santé font peser le fardeau sur les patients. Pour les personnes ayant de faibles revenus, ne disposant pas de congés payés de leur emploi, ayant des limitations physiques, des conditions aiguës ou ne disposant pas de moyens de transport personnels, ces fardeaux peuvent affecter de manière significative leur capacité à accéder aux services de soins de santé.
Les fermetures d’hôpitaux ruraux, en particulier les CAH, font fréquemment l’actualité avec des articles discutant des effets négatifs en particulier pour les communautés rurales, tels que :
- Dans le delta du Tennessee, une communauté pauvre perd son hôpital – et son sentiment de sécurité
- Voici une carte des endroits où les fermetures d’hôpitaux ruraux se produisent aux États-Unis.
- Des conséquences » mortelles « , alors que de plus en plus d’hôpitaux du TN ferment
- Un hôpital rural du Kansas appartenant à une société basée à Kansas City ferme brusquement
Une préoccupation importante pour les communautés rurales qui perdent leur hôpital est la perte des services d’urgence. Dans les situations d’urgence, tout retard dans les soins peut avoir des conséquences négatives graves sur les résultats des patients.
Une note de conclusions de 2015 du programme de recherche en santé rurale de Caroline du Nord, intitulée A Comparison of Closed Rural Hospitals and Perceived Impact, identifie les impacts potentiels suivants sur l’accès aux soins de santé en raison de la fermeture d’un hôpital :
- Instabilité des services de santé, en particulier les tests de diagnostic et de laboratoire, l’obstétrique, la réadaptation et les soins médicaux d’urgence
- Augmentation des coûts des SMU
- Résidents ne recevant pas les soins ou les services nécessaires en raison du manque de transport
- Impact plus important sur l’accès des personnes âgées, les minorités raciales/ethniques, les pauvres et les personnes handicapées
Le programme de recherche en santé rurale de Caroline du Nord tient à jour une carte de suivi des fermetures d’hôpitaux ruraux. Les experts en santé rurale estiment que les fermetures d’hôpitaux ruraux sont susceptibles de se poursuivre parce que de nombreux hôpitaux ruraux ont des marges d’exploitation minimales avec peu de marge pour les pertes financières.
Une présentation de 2016 de la Medicare Payment Advisory Commission, intitulée Improving Efficiency and Preserving Access to Emergency Care in Rural Areas, décrit les politiques et les stratégies visant à garantir l’accès aux services d’urgence dans les zones rurales. La présentation propose une discussion sur les modèles alternatifs de prestation de soins de santé. Consultez la rubrique Quels modèles hospitaliers alternatifs ont été proposés pour servir les communautés rurales ? sur le guide thématique des hôpitaux ruraux de RHIhub pour en savoir plus sur les modèles hospitaliers innovants visant à garantir l’accès aux services de soins de santé pour les résidents ruraux.
Le maintien des services de pharmacie dans les villes rurales peut également constituer un défi, notamment lorsque le seul pharmacien de la ville approche de la retraite. Lorsque l’unique pharmacie d’une communauté ferme, cela crée un vide et les résidents doivent s’adapter pour trouver de nouveaux moyens de répondre à leurs besoins en médicaments. Selon Causes and Consequences of Rural Pharmacy Closures : A Multi-Case Study :
les résidents ruraux comptent sur les pharmacies locales pour assurer la gestion et la coordination des soins pharmaceutiques et cliniques. L’absence de pharmacie peut être ressentie de manière disproportionnée par les personnes âgées en milieu rural, qui ont souvent un plus grand besoin d’accès aux médicaments et aux services de gestion des médicaments.
Une note de politique rurale de 2015 du RUPRI Center for Rural Health Policy Analysis, Characteristics of Rural Communities with a Sole, Independently Owned Pharmacy, a analysé des données pour décrire les caractéristiques des communautés rurales vulnérables desservies par une seule pharmacie rurale indépendante. Les caractéristiques moyennes des communautés comprennent :
- 19% de la population était âgée de 65 ans et plus
- Chômage à 8%
- Les taux de non-assurance étaient de 15%
- 28% avaient des revenus inférieurs à 150% du niveau de pauvreté fédéral
Pour plus d’informations sur l’accès aux pharmacies rurales ou les défis auxquels elles sont confrontées, voir le guide thématique de RHIhub sur la pharmacie rurale et les médicaments sur ordonnance.
Quelles sont les stratégies pour améliorer l’accès aux soins dans les communautés rurales ?
Il existe de multiples stratégies utilisées pour améliorer l’accès aux soins dans les zones rurales. En voici quelques exemples :
Modèles de prestation
Les services d’urgence autonomes (FSED) sont définis par l’American College of Emergency Physicians (ACEP) comme une « installation structurellement séparée et distincte d’un hôpital et fournissant des soins d’urgence. » L’ACEP fournit des recommandations sur le fonctionnement et la dotation en personnel des FSED. Un article du Rural Monitor de novembre 2016, intitulé Freestanding Emergency Departments : An Alternative Model for Rural Communities, définit plus précisément un FSED et décrit les deux types, tout en discutant de la viabilité financière du modèle.
La paramédecine communautaire est un modèle de soins où les ambulanciers paramédicaux et les techniciens médicaux d’urgence (EMT) opèrent dans des rôles élargis pour aider les services de soins de santé pour ceux qui en ont besoin sans dupliquer les services disponibles existant au sein de la communauté. Le guide thématique sur la paramédecine communautaire de RHIhub décrit comment ce modèle de soins peut bénéficier aux communautés rurales et couvre les étapes du lancement d’un programme de paramédecine communautaire rurale.
Le programme d’intégration de la santé des communautés frontalières (FCHIP) explore le développement et l’essai de nouveaux modèles pour améliorer l’accès à des services de santé de qualité dans les zones frontalières.
Le modèle de travailleur de santé communautaire (CHW) facilite l’accès aux soins de santé en utilisant les CHW comme une liaison entre les fournisseurs de soins de santé et les résidents ruraux pour aider à s’assurer que leurs besoins en soins de santé sont satisfaits. Le guide thématique sur les agents de santé communautaire en milieu rural de RHIhub offre des informations et des ressources sur les ASC et couvre l’éducation, la formation et la certification des ASC.
Les modèles de soins en équipe, tels que les maisons médicales centrées sur le patient (PCMH), peuvent également étendre l’accès aux services de soins primaires dans les communautés rurales. Une variété de foyers médicaux ruraux et de programmes de coordination des soins sont mis en évidence dans la section Modèles et innovations en matière de santé rurale de RHIhub.
Après la fermeture des hôpitaux : Pursuing High Performance Rural Health Systems without Inpatient Care, un rapport du RUPRI Health Panel de juin 2017, examine les études de cas de trois communautés rurales qui ont fait la transition vers de nouveaux modèles de soins. Le rapport décrit également une gamme de différentes options de prestation pour les communautés qui manquent de soins hospitaliers en milieu hospitalier.
Affiliation à des systèmes ou réseaux plus importants
Les établissements de soins de santé ruraux locaux peuvent choisir de rejoindre des réseaux de soins de santé ou de s’affilier à des systèmes de soins de santé plus importants en tant que mouvement stratégique pour maintenir ou améliorer l’accès aux soins de santé dans leurs communautés. Ces affiliations ou l’adhésion à des réseaux de soins de santé peuvent améliorer la viabilité financière de l’établissement rural ; fournir des ressources et des infrastructures supplémentaires pour l’établissement ; et permettre à l’établissement de soins de santé rural d’offrir des services de soins de santé nouveaux ou étendus qu’il ne pourrait pas fournir autrement. Cependant, les avantages d’une affiliation à un réseau de soins de santé plus important peuvent se faire au détriment du contrôle local.
Un mémoire de 2018 du RUPRI Center for Rural Health Policy Analysis, Trends in Hospital System Affiliation, 2007-2016, note que les hôpitaux ruraux suivent effectivement la tendance générale et montrent une augmentation de l’affiliation aux systèmes hospitaliers. Le mémoire a constaté que les CAH non métropolitains avaient la plus faible augmentation du taux d’affiliation aux systèmes hospitaliers. Le rapport 2018 du RUPRI Center for Rural Health Policy Analysis, intitulé The Rural Hospital and Health System Affiliation Landscape – A Brief Review, aborde les différents types d’affiliations hospitalières que les hôpitaux ruraux pourraient envisager et les facteurs susceptibles d’influer sur l’option choisie par les hôpitaux ruraux, tels que le maintien du pouvoir décisionnel local et la satisfaction des exigences de l’affiliation au système hospitalier. Le rapport couvre certains avantages que l’affiliation à un système hospitalier peut offrir à un hôpital rural, notamment l’accès à :
- Technologie
- Recrutement et maintien du personnel
- Achat groupé
- Accès accru aux soins de santé et aux services opérationnels
Efforts pour améliorer la main-d’œuvre
Une main-d’œuvre adéquate est nécessaire pour maintenir l’accès aux soins de santé dans une communauté. Afin d’accroître l’accès aux soins de santé, les communautés rurales devraient utiliser leurs professionnels de la santé de la manière la plus efficace et stratégique possible. Il pourrait s’agir de permettre à chaque professionnel de travailler au maximum de sa licence, d’utiliser de nouveaux types de prestataires, de travailler en équipes interprofessionnelles et d’établir des horaires créatifs pour offrir du temps de clinique en dehors des heures de travail habituelles.
Le guide thématique sur la main-d’œuvre des soins de santé en milieu rural de RHIhub examine comment les zones rurales peuvent remédier aux pénuries de main-d’œuvre, notamment en établissant des partenariats avec d’autres établissements de soins de santé, en augmentant la rémunération du personnel, en ajoutant de la flexibilité et des incitations pour améliorer le recrutement et la rétention des prestataires de soins de santé et en utilisant les services de télésanté. Le guide aborde également les politiques et programmes étatiques et fédéraux visant à améliorer l’offre de professionnels de la santé en milieu rural, tels que les programmes de remboursement de prêts et les dispenses de visa.
Télésanté
La télésanté continue d’être considérée comme une solution clé pour aider à résoudre les problèmes d’accès aux soins de santé en milieu rural. Grâce à la télésanté, les patients ruraux peuvent consulter des spécialistes en temps opportun tout en restant dans le confort de leur maison ou de leur établissement local. Les prestataires de soins locaux peuvent également bénéficier de l’expertise des sous-spécialistes fournie par la télésanté. Le guide thématique de RHIhub sur l’utilisation de la télésanté dans les soins de santé en milieu rural donne un aperçu général de la manière dont la télésanté est utilisée dans les communautés rurales pour améliorer l’accès aux soins de santé. Le guide couvre des programmes spécifiques actuellement utilisés dans les zones rurales, tout en fournissant des ressources et une liste de financements et d’opportunités qui peuvent être utilisés pour soutenir les solutions de télésanté.
Que peut-on faire pour aider les vétérans des zones rurales à accéder aux soins de santé ?
L’un des principaux obstacles auxquels les anciens combattants ruraux sont confrontés lorsqu’ils accèdent aux services de soins de santé est la distance importante à parcourir pour se rendre à l’établissement de soins de santé des Anciens combattants (VA) le plus proche. Pour résoudre les problèmes d’accès des vétérans ruraux, le VA a créé des cliniques ambulatoires communautaires dans de nombreuses zones rurales, et utilise également des cliniques mobiles et des services de télésanté. Pour en savoir plus sur les services VA destinés aux vétérans des zones rurales ou sur les efforts déployés par la VA pour résoudre les problèmes d’accès aux soins des vétérans, consultez le guide thématique RHIhub sur les vétérans des zones rurales et l’accès aux soins de santé.
Qu’est-ce qui est différent dans l’accès aux soins de santé pour les Amérindiens, les autochtones d’Alaska et les autochtones d’Hawaï ?
Health and Health Care for American Indians and Alaska Natives (AI/ANs), une publication de 2018 de la Kaiser Family Foundation, rapporte que les adultes AI/AN non âgés sont plus susceptibles d’être non assurés par rapport aux Blancs non âgés, 25 % et 8 % respectivement, et qu’il existe des taux de non-assurance plus élevés chez les enfants AI/AN (14 %) par rapport aux enfants blancs (4 %). La santé et les soins de santé pour les Américains d’origine asiatique, les Hawaïens autochtones et les autres insulaires du Pacifique (NHOPI) aux États-Unis, une autre publication de 2018 de la Kaiser Family Foundation, a révélé que 11% des adultes non âgés d’origine hawaïenne et d’autres insulaires du Pacifique n’étaient pas assurés en 2016, contre 7% des adultes blancs non âgés.
Le service de santé indien (IHS) fournit des services de soins de santé et de prévention aux AI/AN. Promesses non tenues : Continuing Federal Funding Shortfall for Native Americans, un rapport de 2018, signale que le financement fédéral des programmes amérindiens au cours des 15 dernières années a été gravement insuffisant et ne répond pas aux besoins et services de base des obligations du gouvernement fédéral envers les populations qu’ils servent, ce qui constitue en soi un obstacle à l’accès aux soins de santé pour les AI/AN. L’IHS fournit des services de soins de santé directs dans un établissement de l’IHS ou des soins achetés/référés (PRC) fournis par un établissement ou un fournisseur non IHS par le biais d’un accord contractuel, et ne constitue pas une couverture d’assurance santé. Ce point est expliqué plus en détail dans la question du guide thématique sur la santé des tribus rurales de RHIhub L’accès aux ressources de l’Indian Health Service (IHS) est-il considéré comme une assurance maladie ?
Le guide thématique Rural Tribal Health de RHIhub répond aux questions fréquemment posées sur la santé tribale et fournit des ressources sur les populations rurales AI/ANs.
Quelles organisations travaillent à améliorer l’accès aux soins de santé en milieu rural ?
De nombreuses organisations travaillent pour répondre aux besoins des communautés rurales et contribuent à assurer la disponibilité des services de santé essentiels.
- Le Federal Office of Rural Health Policy (FORHP) se concentre sur les questions de soins de santé en milieu rural et fait partie de la HRSA.
- Les centres de recherche en santé rurale sont financés par le Bureau fédéral de la politique de santé rurale pour produire des recherches et des analyses pertinentes pour les politiques sur les soins de santé et les questions ayant un impact sur les soins de santé dans les zones rurales.
- L’Association nationale de santé rurale (NRHA) fournit un leadership et des ressources sur les questions de santé rurale pour les fournisseurs de soins de santé et les organisations qui travaillent à améliorer la santé des communautés rurales.
- L’Association nationale des cliniques de santé rurale (NARHC) travaille à améliorer la prestation de soins de santé de qualité et rentables dans les zones rurales mal desservies grâce au programme RHC.
- La section des services de santé rurale de l’American Hospital Association (AHA) représente les intérêts des hôpitaux de petite taille et ruraux et veille à ce que les besoins uniques de ce segment des membres de l’AHA soient une priorité nationale.
- Les bureaux d’État de santé rurale (SORH) et les associations d’État de santé rurale aident les communautés rurales à mettre en place des systèmes de prestation de soins de santé en coordonnant les activités de santé rurale dans l’État, en recueillant et en diffusant des informations et en fournissant une assistance technique aux entités publiques et à but non lucratif.
- L’Organisation nationale des bureaux d’État de santé rurale (NOSORH) travaille à favoriser et à promouvoir la législation, les ressources et l’éducation avec les SORH, le Bureau fédéral de la politique de santé rurale, la NRHA et d’autres organisations qui promeuvent et soutiennent l’accès aux soins de santé en milieu rural.
- Le réseau national de recrutement et de rétention en milieu rural (3RNet) est une organisation nationale de recrutement pour les emplois de professionnels de la santé dans les communautés rurales et mal desservies.
Comment les fondations privées travaillent-elles pour améliorer l’accès aux soins de santé et les questions de remboursement qui y sont liées ?
De nombreuses fondations privées travaillent à améliorer l’accès aux soins de santé en finançant les services de transport, en améliorant la main-d’œuvre et en s’attaquant à d’autres facteurs qui affectent l’accès aux soins de santé en milieu rural. Investir dans les fournisseurs et les programmes de filet de sécurité existants, offrir des subventions pour développer et mettre en œuvre des modèles de prestation de soins de santé innovants, et financer la recherche pour étudier les implications politiques en ce qui concerne l’accès aux soins de santé en milieu rural sont autant d’exemples d’actions que les fondations peuvent entreprendre pour soutenir l’accès aux soins de santé en milieu rural.
Un article publié en novembre 2017 dans Health Affairs, Foundations’ Efforts to Improve Rural Health Care, couvre les projets de fondations privées axés sur l’amélioration de l’accès aux soins de santé en milieu rural.
Grantmakers in Health offre de multiples ressources qui fournissent une éducation et des conseils aux fondations intéressées par l’amélioration de l’accès aux soins de santé en milieu rural, comme Improving Health Care Access : Grantmakers Share Their Experiences ou Improving Health Access in Communities, Lessons for Effective Grantmaking.