El siguiente ECG me fue enviado recientemente. Es un gran caso y una situación a la que todos nos podemos enfrentar. La pregunta es: ¿Se trata de una taquicardia ventricular o de una taquicardia supraventricular con aberrancia? La pregunta adicional es: ¿Qué hacer cuando el tratamiento no funciona?
Un hombre de 80 años se presenta con malestar y palpitaciones. Te dice que ha tenido un episodio anterior de algo similar y fue diagnosticado con SVT. Aunque no todos los antecedentes están presentes. El paciente tiene un GCS de 14, una PA de 118/62 y una saturación del 95% en aire ambiente. Su ECG se muestra a continuación:
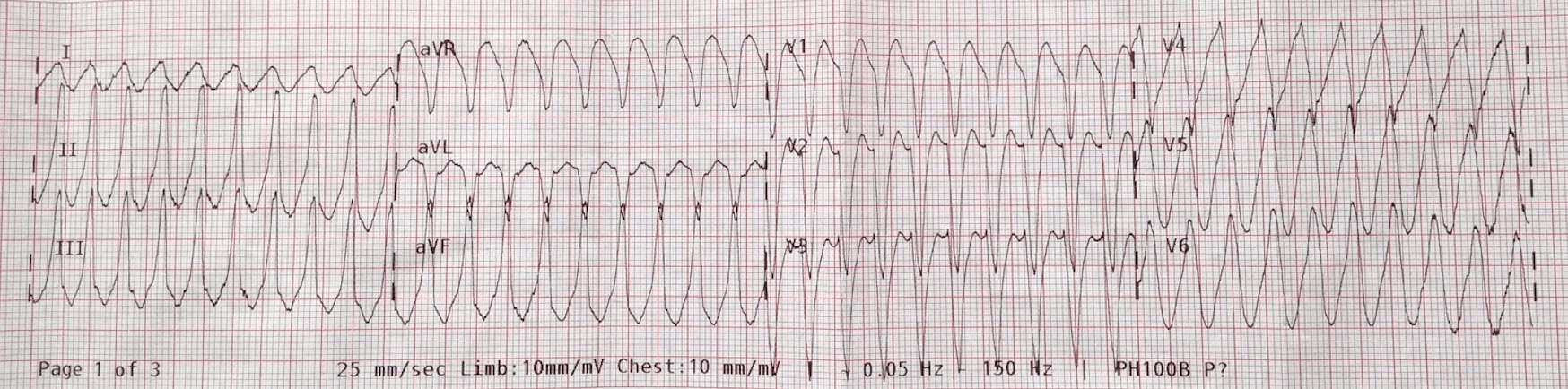
Al paciente se le administraron dosis crecientes de adenosina de 6,12 y posteriormente 18mg sin efecto. Se le sedó y se le cardiovirtió a 100/200/200J, sin resolución.
¿Qué harías ahora?
Algunos dijeron «despertar al paciente y ver qué pasa mientras esté estable». Buena opción.
La mayoría dijo «consultar a cardiología». Algunos dijeron lignocaína y otros dijeron que se iniciara una infusión de amiodarona.
De hecho, se inició una infusión de amiodarona. Poco después de esto, el ritmo del paciente se deterioró hasta convertirse en fibrilación ventricular y luego en asistolia. Se inició la reanimación cardiopulmonar y se administró adrenalina. Se produjo una RCE y el paciente recuperó la consciencia.
¿Es esto TV o NO? – Sus respuestas
La pregunta se hizo sobre posibles diagnósticos alternativos del ECG. No sobre el manejo, que debería ser sedar y cardiovertir inmediatamente (más sobre esto más adelante).
Aquí hay un gráfico del porcentaje de personas que pensaron que era uno de los cinco diagnósticos.

Vemos que la mayoría de la gente pensó que era TV, sin embargo un número sustancial pensó que era TSV asociada a una vía accesoria de WPW.
Veamos las 3 alternativas.
Quitemos la HiperK y el Bloqueo del canal de Na ya que no era ninguno de ellos.
TV con Aberrancia
Esto suele significar TVS con bloqueo de rama. Verá que la morfología es muy diferente a la del ECG anterior. El ECG de abajo muestra una morfología de BRIHH con una frecuencia rápida. Sin embargo, el QRS no es muy amplio. Se trata de una taquicardia supraventricular con BRIHH.

Fuente LITFL
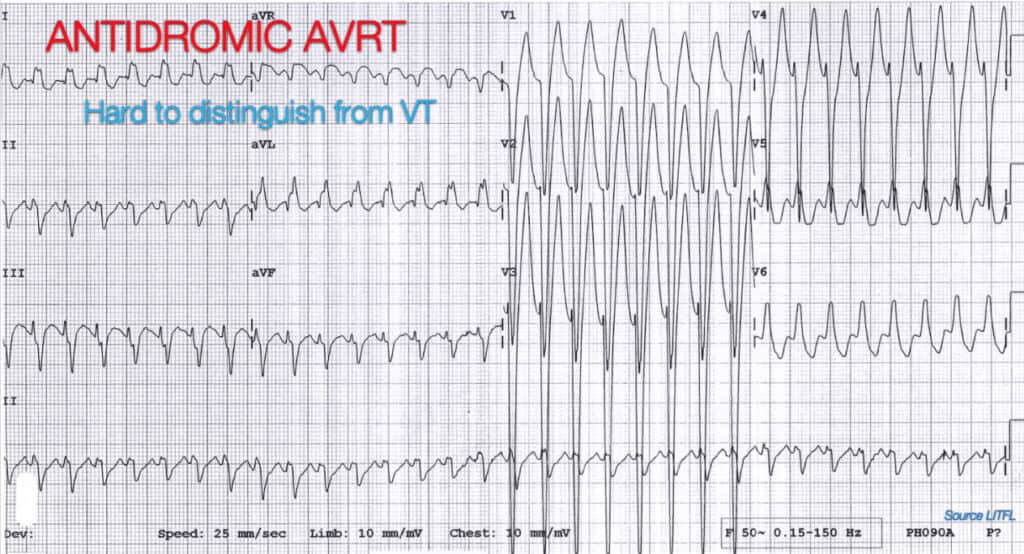
Tarifa supraventricular con conducción antidrómica por vía accesoria
Un número considerable de personas pensó que se trataba de una taquicardia supraventricular con conducción antidrómica por vía accesoria tipo WPW. Esto se debió sobre todo a la propia frecuencia. En algunos casos fue muy rápida, acercándose a los 250bpm. Esto es bastante rápido y estoy de acuerdo en que si la frecuencia es superior a 250, hay que pensar en una vía accesoria. Un ritmo como la taquicardia de reentrada nodal AV será casi imposible de diferenciar de la TV. Puede funcionar a un ritmo muy rápido.
¿Es esto una TV?
Sabemos que alrededor del 80% de todas las taquicardias de complejo amplio son TV. A la edad de este paciente la probabilidad es superior al 90%. Según mis conferencias sobre los 2 pasos para diagnosticar la TV, es decir:
- Paso 1: ¿Es la frecuencia superior a 120 lpm Y
- Paso 2: ¿Es el QRS > 120ms
Si se responde afirmativamente a ambos es TV.
Compare esto con el enfoque más académico para hacer el diagnóstico. Para una aproximación más académica a la hora de descartar la TV, hay ciertos criterios que hay que buscar.
Criterios para la TV
1. ¿Cuál es la edad del paciente? – Cuanto mayor sea el paciente, más probable es el diagnóstico de TV
2. ¿Son los complejos realmente amplios, es decir, >4 cuadrados pequeños (>160ms)
3. ¿Hay ondas p y existe una verdadera disociación AV?
4. ¿Hay latidos de captura o fusión?
5. ¿Es el eje extremo?
6. ¿Hay concordancia (+ve o -ve) en V1-6
7. ¿Hay patrón de RSr?
8. ¿Está presente alguno de los signos?
-Brugada- QRS a onda S >100ms
-Josephson- Muesca en la onda S
Lo primero que puedo ver en este ECG es la disociación AV y lo segundo es el signo de Josephson. Independientemente de la frecuencia, se trata de una TV.

Miremos el manejo
La adenosina es segura en ritmos regulares complejos amplios(cuidado con la FA con WPW), también lo es la amiodarona. Creo que en este caso, lo más probable es que se trate de una TV relacionada con la isquemia y que haya durado demasiado tiempo, por lo que el paciente se ha deteriorado hasta convertirse en una FV
Hablé de ello con cardiología y el cardiólogo estuvo de acuerdo en que se trataba de una TV y en que puede haber sido un periodo demasiado largo en TV para este paciente.
Hay que abordar la cuestión de qué hacer si la cardioversión no funciona en estos pacientes. No hay muchas opciones. Podemos despertar al paciente si está hemodinámicamente estable y luego reagruparlo con cardiología. Podemos dar amiodarona y luego intentar la cardioversión . Una alternativa es intentar utilizar dos desfibriladores. Esto está bien siempre que se pueda administrar la corriente con un par de segundos de diferencia. Otra opción es utilizar el marcapasos de sobremarcha. ¿Usted usaría algo diferente?
El mensaje es que tenemos que hacerlo más simple para nosotros mismos. Necesitamos enfoques a prueba de fallos que podamos utilizar en la cabecera del cubículo de resus. En el Cardiac Bootcamp hablo de los enfoques a prueba de fallos, o como alguien los llamó «Los enfoques de las 2 de la mañana, cuando mi cerebro no funciona», para los problemas cardiológicos más difíciles, y estoy encantado cuando escucho las historias que me llegan de los casos en los que la gente ha tenido que utilizarlos.
«El conocimiento que llevamos a nuestro turno sí importa»
Peter Kas