Se mere
Adgang til sundhedsydelser er afgørende for et godt helbred, men beboerne i landdistrikterne står over for en række forskellige adgangsbarrierer. I en rapport fra 1993 fra National Academies, Access to Healthcare in America, defineres adgang som rettidig brug af personlige sundhedstjenester for at opnå de bedst mulige sundhedsresultater. I en rapport fra 2014 fra RUPRI Health Panel om adgang til sundhedsydelser i landdistrikterne opsummeres yderligere definitioner af adgang med eksempler på foranstaltninger, der kan anvendes til at bestemme adgangen.
Ideelt set bør indbyggerne være i stand til bekvemt og sikkert at få adgang til tjenester som primær sundhedspleje, tandpleje, adfærdsmæssig sundhedspleje, nødbehandling og folkesundhedstjenester. Ifølge Healthy People 2020 er adgang til sundhedsydelser vigtig for:
- Fysisk, social og mental sundhedstilstand generelt
- Sygdomsforebyggelse
- Opsporing, diagnosticering og behandling af sygdomme
- Livskvalitet
- Døden kan forebygges
- Livsforventning
Indbyggerne i landdistrikterne støder ofte på barrierer for sundhedsydelser, der begrænser deres muligheder for at få den pleje, de har brug for. For at beboerne i landdistrikterne kan få tilstrækkelig adgang, skal de nødvendige og relevante sundhedstjenester være tilgængelige og kunne fås rettidigt. Selv når der findes et tilstrækkeligt udbud af sundhedsydelser i lokalsamfundet, er der andre faktorer, der skal tages i betragtning med hensyn til adgang til sundhedsydelser. For at have god adgang til sundhedsydelser skal en beboer på landet f.eks. også have:
- Økonomiske midler til at betale for tjenesterne, f.eks. en syge- eller tandlægeforsikring, der accepteres af udbyderen
- Midler til at nå og benytte tjenesterne, f.eks. transport til tjenester, der kan ligge langt væk, og mulighed for at tage betalt fri fra arbejdet for at benytte sådanne tjenester
- Tillid til deres evne til at kommunikere med sundhedsudbydere, især hvis patienten ikke taler flydende engelsk eller har ringe sundhedskompetence
- Tillid til, at de kan bruge tjenesterne uden at kompromittere privatlivets fred
- Tro på, at de vil modtage kvalitetspleje
Denne vejledning giver et overblik over adgangen til sundhedsydelser i USA’s landdistrikter, herunder en diskussion om betydningen og fordelene ved adgang til sundhedsydelser og de barrierer, som beboerne i landdistrikterne oplever. Vejledningen indeholder oplysninger om:
- Barrierer for pleje, herunder mangel på arbejdskraft og sygesikringsstatus
- Transport
- Sundhedskompetence
- Stigmatisering forbundet med tilstande i landdistrikterne, såsom mental sundhed eller stofmisbrug
Ofte stillede spørgsmål
- Hvordan påvirker den manglende adgang til sundhedsydelser befolkningens sundhed og patienternes velbefindende i et samfund?
- Hvad er hindringer for adgangen til sundhedsydelser i landdistrikterne?
- Hvorfor er adgang til primær sundhedspleje vigtig for beboere i landdistrikterne?
- Hvilke typer sundhedstjenester er ofte vanskelige at få adgang til i landdistrikterne?
- Hvordan påvirker lukninger af sundhedsfaciliteter og -tjenester i landdistrikterne adgangen til pleje?
- Hvad er nogle strategier til at forbedre adgangen til pleje i landdistrikterne?
- Hvad kan man gøre for at hjælpe veteraner i landdistrikterne med at få adgang til sundhedsydelser?
- Hvad er anderledes ved adgangen til sundhedsydelser for indianere, indfødte fra Alaska og indfødte fra Hawaii?
- Hvilke organisationer arbejder for at forbedre adgangen til sundhedsydelser i landdistrikterne?
- Hvordan arbejder private fonde på at forbedre adgangen til sundhedsydelser og de dermed forbundne refusionsspørgsmål?
- Hvordan påvirker den manglende adgang til sundhedsydelser befolkningens sundhed og patienternes velbefindende i et samfund?
- Hvad er barrierer for adgang til sundhedsydelser i landdistrikterne?
- Afstand og transport
- Sygesikringsdækning
- Dårlig sundhedskompetence
- Social stigmatisering og spørgsmål om privatlivets fred
- Mangel på arbejdskraft
- Hvorfor er adgang til primær sundhedspleje vigtig for beboere i landdistrikterne?
- Hvilke typer sundhedstjenester er ofte vanskelige at få adgang til i landdistrikterne?
- Hjemmesundhed
- Hospice og palliativ pleje
- Psykiske sundhedstjenester
- Stofmisbrugstjenester
- Obstetriske tjenester
- Mundhygiejne
- Hvordan påvirker lukninger af sundhedsfaciliteter og -tjenester i landdistrikterne adgangen til pleje?
- Hvad er nogle strategier til at forbedre adgangen til pleje i landdistrikterne?
- Leveringsmodeller
- Tilknytning til større systemer eller netværk
- Indsatser for at forbedre arbejdsstyrken
- Telesundhed
- Hvad kan man gøre for at hjælpe veteraner i landdistrikterne med at få adgang til sundhedsydelser?
- Hvad er anderledes ved adgangen til sundhedsydelser for indianere, Alaska Natives og Native Hawaiians?
- Hvilke organisationer arbejder for at forbedre adgangen til sundhedsydelser i landdistrikterne?
- Hvordan arbejder private fonde for at forbedre adgangen til sundhedsydelser og de dermed forbundne godtgørelsesproblemer?
Hvordan påvirker den manglende adgang til sundhedsydelser befolkningens sundhed og patienternes velbefindende i et samfund?
I rapporten “Health Status and Health Care Access of Farm and Rural Populations” anføres det, at både landbrugsbefolkninger og landbefolkninger har dårligere adgang til sundhedspleje med hensyn til overkommelige priser, nærhed og kvalitet sammenlignet med deres modstykker uden for landbruget og i byerne. Husstande uden for byerne er mere tilbøjelige til at rapportere, at omkostningerne ved sundhedsydelser begrænser deres muligheder for at modtage pleje. Det kan være dyrt og besværligt for patienter, der bor i fjerntliggende landdistrikter, at rejse for at nå frem til en leverandør af primær sundhedspleje, og der er ofte endnu længere til subspeciallægebehandling. Disse patienter kan erstatte lokale leverandører af primær sundhedspleje med subspecialister, eller de kan beslutte at udskyde eller afstå fra behandling.
Ifølge rapporten fra 2014 fra RUPRI Health Panel, Access to Rural Health Care – A Literature Review and New Synthesis, resulterer barrierer for sundhedspleje i uopfyldte behov for sundhedspleje, herunder mangel på forebyggende og screeningsydelser og behandling af sygdomme. Et vitalt samfund i landdistrikterne er afhængigt af befolkningens sundhed. Selv om adgang til lægehjælp ikke er en garanti for et godt helbred, er adgang til sundhedspleje afgørende for befolkningens velbefindende og optimale sundhed.
De udfordringer, som beboerne i landdistrikterne står over for med hensyn til adgang til sundhedsydelser, bidrager til uligheder på sundhedsområdet. Hvis du vil vide mere om forskelle i sundhedsresultater, kan du se RHIhub’s emneguide om sundhedsforskelle i landdistrikterne.
Hvad er barrierer for adgang til sundhedsydelser i landdistrikterne?
Afstand og transport
Befolkninger i landdistrikterne er mere tilbøjelige til at skulle rejse langt for at få adgang til sundhedsydelser, især subspecialiserede ydelser. Dette kan være en betydelig byrde i form af rejsetid, omkostninger og tid væk fra arbejdspladsen. Desuden er manglen på pålidelig transport en hindring for behandling. I byområder er offentlig transport generelt en mulighed for patienterne til at komme til lægeaftaler, men i landområder mangler disse transportmuligheder ofte. Landdistrikterne har ofte flere ældre beboere med kroniske lidelser, der kræver flere besøg på ambulante sundhedsfaciliteter. Dette bliver en udfordring, hvis der ikke er offentlig eller privat transport til rådighed. RHIhub’s emneguide om transport til støtte for sundhedsvæsenet i landdistrikterne indeholder ressourcer og oplysninger om transport og relaterede spørgsmål for landbosamfund.
Sygesikringsdækning
Personer uden sygesikring har mindre adgang til sundhedsydelser. En rapport fra U.S. Census Bureau, Health Insurance Coverage in the United States, 2018, viste, at den befolkning, der bor uden for metropolitanske statistiske områder (MSA’er) uden nogen form for sygesikring, var 9,1 % i 2018 sammenlignet med 8,4 % af befolkningen inden for MSA’er.
I en sagsfremstilling fra juni 2016 fra Office of the Assistant Secretary for Planning and Evaluation, Impact of the Affordable Care Act Coverage Expansion on Rural and Urban Populations, blev det konstateret, at 43,4 % af de uforsikrede indbyggere i landdistrikterne rapporterede, at de ikke havde en sædvanlig kilde til pleje, hvilket var mindre end de 52,6 % af de uforsikrede indbyggere i byerne, der rapporterede, at de ikke havde en sædvanlig kilde til pleje. Det fremgår af rapporten, at 26,5 % af de uforsikrede beboere i landdistrikterne har udskudt deres sundhedsydelser inden for det seneste år på grund af omkostningerne. The Affordable Care Act and Insurance Coverage in Rural Areas, en 2014 Kaiser Family Foundation issue brief, påpeger, at uforsikrede indbyggere i landdistrikterne har større problemer med at få adgang til pleje på grund af det begrænsede udbud af sundhedsudbydere i landdistrikterne, der tilbyder billige sundhedsydelser eller velgørenhedspleje, sammenlignet med deres modstykker i byerne.
Sundhedsforsikring til overkommelige priser er et problem for landdistrikterne. I en politiknote fra RUPRI Center for Rural Health Policy Analysis, Health Insurance Marketplaces: Issuer Participation and Premium Trends in Rural Places, 2018, evaluerede ændringer i de gennemsnitlige sundhedsforsikringsmarkedsplads (HIM) planpræmier fra 2014 til 2018. De gennemsnitlige præmier var højere i landdistrikterne end i byområder. Desuden var der større sandsynlighed for, at landdistrikterne kun havde én forsikringsudbyder, der deltog i HIM.
Dårlig sundhedskompetence
Sundhedskompetence kan også være en barriere for adgang til sundhedsydelser. Sundhedskompetence påvirker en patients evne til at forstå sundhedsoplysninger og instruktioner fra deres sundhedsudbydere. Dette kan især være et problem i landbosamfund, hvor et lavere uddannelsesniveau og større fattigdom ofte påvirker indbyggerne. Lav sundhedskompetence kan gøre beboerne tilbageholdende med at søge sundhedspleje på grund af frygt for eller frustration over at skulle kommunikere med en sundhedsperson. Desuden kan det være vanskeligt at navigere i sundhedssystemerne, hvis man ikke har færdigheder inden for sundhedskompetence. Hvis du vil vide mere om lav sundhedskompetence i landdistrikterne i Amerika, kan du læse mere under What are the roles of literacy, health literacy, and educational attainment in the health of rural residents? på RHIhub’s Social Determinants of Health for Rural People topic guide. The Rural Monitor’s todelte serie om sundhedskompetence i landdistrikterne, Understanding Skills and Demands is Key to Improvement og Who’s Delivering Health Information?, giver indsigt, forbindelser mellem sundhed og sundhedskompetence og diskuterer, hvordan sundhedsinformation leveres til befolkningen i landdistrikterne.
Social stigmatisering og spørgsmål om privatlivets fred
I landdistrikterne er der kun lidt anonymitet; social stigmatisering og spørgsmål om privatlivets fred er mere tilbøjelige til at virke som hindringer for adgang til sundhedsydelser. Beboere i landdistrikterne kan have betænkeligheder ved at søge behandling for mental sundhed, stofmisbrug, seksuel sundhed, graviditet eller endog almindelige kroniske sygdomme på grund af utryghed eller hensyn til privatlivets fred. Patienternes følelser kan skyldes personlige forhold til deres sundhedsudbyder eller andre, der arbejder i sundhedsinstitutionen. Desuden kan patienterne føle frygt eller bekymring for andre beboere, som ofte er venner, familiemedlemmer eller kolleger, der kan bemærke, at de benytter sig af tjenester for sundhedstilstande, der typisk ikke diskuteres åbent, f.eks. rådgivning eller hiv-testningstjenester. Samlokalisering eller integration af adfærdsmæssige sundhedstjenester med primære sundhedstjenester i den samme bygning kan være med til at mindske patienternes bekymringer. Understanding Rural Communities, en podcast fra Hogg Foundation for Mental Health fra 2018, indeholder et interview med Dennis Mohatt, vicepræsident for adfærdsmæssig sundhed ved Western Interstate Commission for Higher Education (WICHE), der diskuterer sundhed i landdistrikterne og stigmatiseringen omkring mental sundhedspleje i landdistrikterne.
Mangel på arbejdskraft
Mangel på arbejdskraft i sundhedssektoren påvirker adgangen til sundhedsydelser i landdistrikterne. Et mål for adgang til sundhedspleje er at have en regelmæssig kilde til pleje, hvilket er afhængigt af, om der er tilstrækkeligt med sundhedspersonale. Nogle forskere inden for sundhedsvæsenet hævder, at det ikke er tilstrækkeligt til fuldt ud at forstå adgangen til sundhedsydelser, hvis man blot måler, hvor mange udbydere der er til rådighed. Målinger af manglende brug, f.eks. ved at tælle de indbyggere i landdistrikterne, der ikke kunne finde en passende behandler, kan være med til at give et mere fyldestgørende billede af, om der er tilstrækkeligt med sundhedspersonale til rådighed for beboerne i landdistrikterne.
En mangel på sundhedspersonale i landdistrikterne i USA kan begrænse adgangen til sundhedsydelser ved at begrænse udbuddet af tilgængelige tjenester. Pr. december 2019 var 62,93 % af de områder med mangel på sundhedsprofessionelle i primærsektoren (Health Professional Shortage Areas (HPSAs)) placeret i landdistrikter. De mest aktuelle tal findes i HRSA’s Designated Health Professional Shortage Areas Statistics (statistik over udpegede områder med mangel på sundhedsprofessionelle).
Primary Care HPSA’er får en score på 0-25, hvor højere score indikerer et større behov for leverandører af primær pleje. Dette kort fra januar 2020 fremhæver områder uden for storbyerne med mangel på arbejdskraft inden for primær sundhedspleje, idet områder med mørkere grøn farve angiver højere score for HPSA-områder uden for storbyerne:
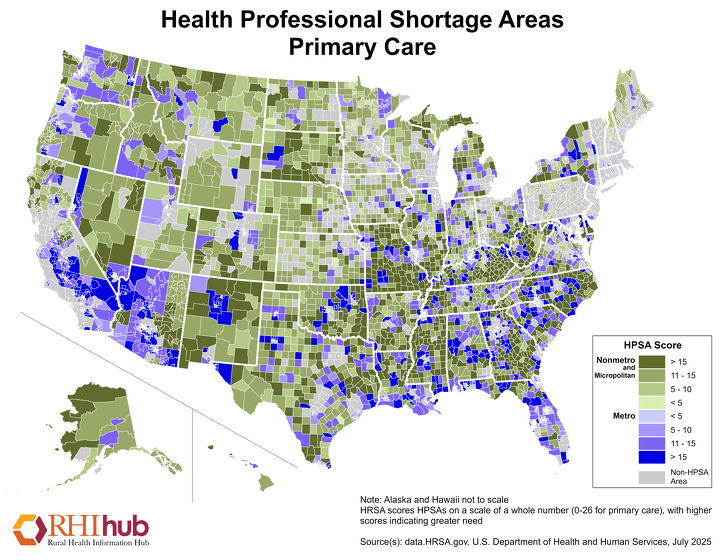
For flere oplysninger om udfordringer med sundhedspersonalet i landdistrikterne, ressourcer og strategier, der anvendes til at afhjælpe manglen på sundhedspersonale i landdistrikterne, se RHIhubs emneguide om sundhedspersonalet i landdistrikterne.
Hvorfor er adgang til primær sundhedspleje vigtig for beboere i landdistrikterne?
Primærpleje er den mest grundlæggende og sammen med nødhjælp og folkesundhedstjenester den mest vitale tjeneste, der er brug for i landbosamfund. Leverandører af primær sundhedspleje tilbyder en bred vifte af tjenester og behandler et bredt spektrum af medicinske problemer. American Academy of Family Physicians karakteriserer primærpleje som følger
En praksis for primær sundhedspleje fungerer som patientens første indgang til sundhedssystemet og som det fortsatte samlingspunkt for alle nødvendige sundhedstjenester … Praksis for primær sundhedspleje tilbyder sundhedsfremme, sygdomsforebyggelse, vedligeholdelse af sundhed, rådgivning, patientuddannelse, diagnosticering og behandling af akutte og kroniske sygdomme i en række forskellige sundhedsplejesituationer.
I en artikel i Milbank Quarterly fra 2005, Contribution of Primary Care to Health Systems and Health, identificeres de centrale roller, som adgangen til primær sundhedspleje spiller i forbindelse med forebyggelse af sygdom og forbedring af sundheden. Den primære sundhedspleje tjener som første indgang til sundhedssystemet, hvilket kan være særlig vigtigt for grupper som f.eks. beboere i landdistrikterne og racemæssige/etniske minoriteter, som ellers kan støde på hindringer for adgangen til sundhedsvæsenet. Nogle af fordelene ved adgang til primær sundhedspleje er følgende:
- Forebyggende tjenester, herunder tidlig sygdomsopsporing
- Plejekoordinering
- Lækkerere dødelighed af alle årsager, kræft og hjertesygdomme
- Reduktion af lav fødselsvægt
- Forbedret sundhedsadfærd
Adgang til sundhedstjenester af høj kvalitet i landdistrikterne – primær sundhedspleje: A Literature Review, et afsnit i rapporten Rural Healthy People 2020 fra 2015: A Companion Document to Healthy People 2020, Volume 1, giver et overblik over den indvirkning, som adgangen til primær sundhedspleje har på sundheden i landdistrikterne. Beboere i landdistrikter med begrænset adgang til primær sundhedspleje modtager måske ikke forebyggende screeninger, der kan føre til tidlig opdagelse og behandling af sygdomme. En North Carolina Rural Health Research Program 2018 findings brief, Access to Care: Populations in Counties with No FQHC, RHC, or Acute Care Hospital, beskriver omfanget af begrænset adgang til primær sundhedspleje i landdistrikter i USA og dækker tre facilitetstyper, der leverer primær sundhedspleje til landdistrikterne, herunder Federally Qualified Health Centers (FQHC’er), Rural Health Clinics (RHC’er) og Acute Care Hospital Outpatient Departments (Ambulatorier). Det fremgår af rapporten, at der er 660 893 indbyggere i USA, der bor i landdistrikter uden FQHC, RHC eller akuthospitaler, og som hovedsagelig bor i de sydatlantiske (34 %), østlige nordlige centrale (21 %) og vestlige nordlige centrale (20 %) områder.
Hvis du vil vide mere om FQHC’er, kan du se RHIhub’s Federal Qualified Health Centers (FQHC’er) emneguide. RHIhub’s emnevejledning om Rural Health Clinics (RHCs) indeholder desuden oplysninger og ressourcer og besvarer ofte stillede spørgsmål om disse typer af faciliteter.
Hvilke typer sundhedstjenester er ofte vanskelige at få adgang til i landdistrikterne?
Hjemmesundhed
Hjemmesundhedstjenester i de amerikanske landdistrikter er et voksende behov. Home is Where the Heart Is: Insights on the Coordination and Delivery of Home Health Services in Rural America, en august 2017 Rural Health Reform Policy Research Center policy brief, dækker mange barrierer og udfordringer for hjemmesygeplejebureauer i landdistrikterne, som påvirker deres evne til at give adgang i landdistrikterne, herunder:
- Erstatning og forsikringsdækning
- Krav om personligt fremmøde
- Krav om hjemmeboende status
- Ændring af politikker
- Arbejdskraft
- Serviceområder
- Udskrivnings- og henvisningsproces
Se I hvilket omfang er hjemmesundhedstjenester tilgængelige i landdistrikterne? i emneguiden Hjemmesundhedstjenester i landdistrikter for at få flere oplysninger.
Hospice og palliativ pleje
Hospice- og palliative plejeorganer står ofte over for samme barrierer og udfordringer som andre sundhedstjenester i landdistrikterne. Disse udfordringer kan omfatte mangel på arbejdskraft, rekrutterings- og fastholdelsesprogrammer, refusionsspørgsmål, begrænset adgang til bredbånd og andre. I en politikbeskrivelse fra 2013 fra National Advisory Committee on Rural Health and Human Services, Rural Implications of Changes to the Medicare Hospice Benefit, står der, at Medicare-modtagere i landdistrikterne kan have begrænset adgang til hospicepleje.
RHIhub’s Rural Hospice and Palliative Care topic guide besvarer ofte stillede spørgsmål og giver ressourcer om hospice- og palliativ pleje i landdistrikterne. Fællesskabsbaseret palliativ pleje: Scaling Access for Rural Populations, en artikel i Rural Monitor fra oktober 2018, beskriver den rolle, som palliativ pleje spiller for at opfylde behovene hos patienter, der er kronisk og alvorligt syge, og dækker udfordringer i forbindelse med adgangen til palliativ pleje i landdistrikterne.
Psykiske sundhedstjenester
Adgang til udbydere og tjenester inden for mental sundhed er en udfordring i landdistrikterne. Som følge heraf udfylder læger i primærsektoren ofte hullet og leverer psykiske sundhedstjenester, men står samtidig over for deres egne barrierer, såsom manglende tid til patienterne eller utilstrækkelig økonomisk godtgørelse. Pr. december 2019 var 60,98 % af områderne med mangel på psykisk sundhedsprofessionelle i landdistrikterne. For de mest aktuelle tal, se HRSA’s Designated Health Professional Shortage Areas Statistics (statistik over udpegede områder med mangel på sundhedsprofessionelle).
Mental Health HPSAs scorer 0-25, hvor højere score indikerer et større behov for psykiske sundhedsudbydere. Kortet fra januar 2020 nedenfor fremhæver mentale sundheds-HPSA’er for både metroområder, i flere nuancer af lilla, og ikke-metroområder, i forskellige nuancer af grønt.
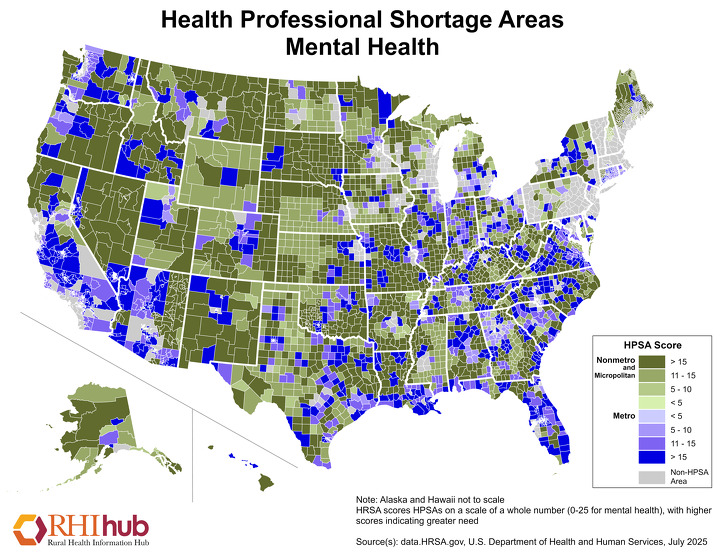
På grund af manglen på udbydere af psykisk sundhed i landdistrikterne er brugen af telesundhed til at levere psykiske sundhedstjenester i stigning. I den tekniske brief fra juni 2016 fra Agency for Healthcare Research and Quality, Telehealth: Mapping the Evidence for Patient Outcomes from Systematic Reviews, fandt, at mentale sundhedstjenester, der leveres via telesundhed, har vist sig at være effektive. Ved at bruge telesundhedssystemer til levering af telesundhed kan mentale sundhedstjenester leveres i en række forskellige landlige omgivelser, herunder landklinikker, skoler, boligprogrammer og langtidsplejefaciliteter. RHIhub’s emneguide om anvendelse af telesundhed i sundhedsvæsenet i landdistrikterne indeholder mange flere ressourcer om, hvordan telesundhed kan forbedre adgangen til pleje. For yderligere ressourcer om adgang til mentale sundhedstjenester i landdistrikterne, se RHIhub’s emneguide om mental sundhed i landdistrikterne.
En mangel på klinikere inden for mental sundhed og stofmisbrug i landdistrikterne førte til udvikling af nye modeller til at bygge bro over kløften og levere de nødvendige tjenester inden for mental sundhed og stofmisbrug ved hjælp af adfærdsrelaterede sundhedsarbejdere, f.eks:
- Nurse Navigator and Recovery Specialist Outreach Program
- ASPIN Network’s Community Health Worker Program
For yderligere oplysninger, se 2016 WWAMI Rural Health Research Center data brief, Supply and Distribution of the Behavioral Health Workforce in Rural America, 2016. Kortfattet diskuterer og sammenligner forholdet mellem udbyder og befolkning af arbejdsstyrken inden for adfærdsmæssig sundhed i storbymæssige og ikke-storbymæssige amerikanske amter, herunder mikrobymæssige og ikke-kernemæssige områder. Der findes også en analyse af undersøgelsen på statsniveau med oplysninger for alle stater.
Stofmisbrugstjenester
På trods af et stigende behov er der en klar mangel på stofmisbrugstjenester, der tilbydes i mange landkommuner i USA.
En 2015 American Journal of Drug and Alcohol Abuse artikel, Rural Substance Use Treatment Centers in the United States: An Assessment of Treatment Quality by Location, rapporterer, at behandlingscentre for stofmisbrug i landdistrikterne havde en lavere andel af højtuddannede rådgivere sammenlignet med bycentre. Det blev konstateret, at behandlingscentre i landdistrikterne tilbød færre wraparound-tjenester og specialiserede behandlingsspor.
Afgiftning er et indledende trin i stofmisbrugsbehandlingen, der omfatter håndtering af akut forgiftning, abstinenser og minimering af medicinske komplikationer. En forsknings- og politikbeskrivelse fra 2009 fra Maine Rural Health Research Center, Few and Far Away (Få og langt væk): Detoxification Services in Rural Areas, fandt ud af, at 82 % af beboerne i landdistrikterne bor i et amt uden en udbyder af afgiftning. Manglen på udbydere af afgiftning i landdistrikterne skaber en barriere for behandling, som kan resultere i, at patienterne afstår fra eller udsætter den nødvendige behandling. I stedet for en afvænningsudbyder i et landdistrikt må den lokale skadestue eller det lokale fængsel, selv om det ikke er det mest hensigtsmæssige sted for afvænningstjenester, ofte fungere som en erstatning.
Adgang til medicinassisteret behandling (MAT) er også begrænset i landbosamfund. Hvad har MAT at gøre med det? Medication-Assisted Treatment for Opioid Use Disorder in Rural America giver en oversigt over MAT, en evidensbaseret behandling af opioidbrugsforstyrrelser, med oplysninger om videnskaben bag lidelsen og om, hvordan tre MAT-medikamenter virker.
RHIhubs emneguide om stofbrug og misbrug i landdistrikterne indeholder oplysninger og ressourcer, besvarer ofte stillede spørgsmål og indeholder en liste over modelprogrammer til behandling af stofmisbrug i landdistrikterne.
Obstetriske tjenester
Lukning af obstetriske tjenester på hospitaler påvirker uforholdsmæssigt meget mindre befolkede landdistrikter, en policy brief fra University of Minnesota Rural Health Research Center fra april 2017, fremhæver de voksende udfordringer, som kvinder i landdistrikterne står over for, når de skal have adgang til obstetriske tjenester (OB). Fra 2004 til 2014 mistede 179 landdistrikter amter hospitalsbaserede OB-tjenester, enten til et hospital eller lukning af en OB-enhed. Det betyder, at kun 45,7 % af alle amter i landdistrikterne har hospitalsbaserede fødselshjælpstjenester. Af de 179 amter i landdistrikterne, der mistede OB-tjenester i løbet af denne tiårige periode, var 150 amter uden for kerneområdet, hvilket betyder, at kun 30,2 % af disse amter har OB-tjenester.
I en komiteudtalelse fra 2014 fra American College of Obstetricians and Gynecologists (ACOG), Health Disparities in Rural Women, rapporteres det, at indledningen af prænatal pleje i første trimester var lavere for mødre i mere landlige områder sammenlignet med forstæderne. Adgang til fødselsforberedelse, fødselsforberedelse og relaterede tjenester er også et problem for ACOG, der rapporterer, at mindre end halvdelen af kvinderne i landdistrikterne bor inden for 30 minutters kørsel til det nærmeste hospital, der tilbyder perinatale tjenester.
Obstetric Services and Quality among Critical Access, Rural, and Urban Hospitals in Nine States, en policy brief fra 2013 fra University of Minnesota Rural Health Research Center, rapporterer resultaterne af en undersøgelse, der vurderer kvaliteten af fødselsrelateret pleje i forskellige hospitalsmiljøer. Undersøgelsen konkluderede, at hospitaler med kritisk adgang (Critical Access Hospitals (CAH’er) klarede sig godt på kvalitetsmålinger af obstetrisk pleje sammenlignet med hospitaler i byerne, med en vis variation på tværs af de ni stater.
Den politiske briefing fra 2019 fra National Rural Health Association (NRHA), Access to Rural Maternity Care, giver en oversigt over faldet i adgangen til barselspleje i landdistrikterne og faktorer, der bidrager til faldet i adgangen. Briefet tilbyder politiske overvejelser til støtte for barselsbehandlingstjenester og adresserer hindringer for adgangen i USA’s landdistrikter, såsom øget forskningsfinansiering, udfordringer med OB-praksis i landdistrikter, arbejdskraftproblemer og kvaliteten af OB-pleje.
Mundhygiejne
Mundhygiejne påvirker fysisk og følelsesmæssig sundhed og har mange andre påvirkninger over vores liv, der påvirker sundhed og velvære, såsom at opnå beskæftigelse. På trods af betydningen af mundhygiejne er adgangen til mundhygiejne enten meget begrænset eller vanskelig at få adgang til i mange landdistrikter og fjerntliggende samfund.
Traditionelt har syge- eller sundhedsforsikringer ikke dækket mundhygiejneydelser. Der er behov for en særskilt mundhygiejne- eller tandforsikringsordning for at dække mundhygiejneydelser og -procedurer. I en rapport fra 2011 fra National Academies of Sciences, Engineering and Medicine, Advancing Oral Health in America, står der, at færre indbyggere i landdistrikterne har en tandlægeforsikring sammenlignet med byboere.
En anden faktor, der begrænser adgangen til tandpleje, er manglen på tandplejepersonale i landdistrikter og områder med dårlig adgang til tandpleje. I en rapport fra juni 2015 fra WWAMI Rural Health Research Center, Dentist Supply, Dental Care Utilization, and Oral Health Among Rural and Urban U.S. Residents, blev det konstateret, at voksne i landdistrikterne brugte tandpleje mindre og havde mere permanent tandtab sammenlignet med voksne i byerne, hvilket kan være relateret til knapheden på tandlæger i landdistrikterne. Udbuddet af alment praktiserende tandlæger pr. 100 000 indbyggere pr. indbygger, baseret på data fra 2008, var 30,1 for storbyområder sammenlignet med 21,9 pr. 100 000 for områder uden for storbyområder.
En NRHA policy brief fra maj 2018, Improving Rural Oral Healthcare Access, indeholder anbefalinger til at løse manglen på tandlægepersonale og i sidste ende forbedre adgangen til mundhygiejneydelser, herunder:
- Tilvejebringelse af uddannelsesspor i landdistrikterne under tandlægeuddannelsen
- Optagelse af tandlægestuderende fra landdistrikterne, som vil være mere tilbøjelige til at praktisere i et landligt samfund
- Give tandlægestuderende mulighed for at opnå en bred vifte af tandlægefaglige færdigheder, som vil være nødvendige i en praksis i landdistrikterne
- Hjælpe landbosamfund med at rekruttere og fastholde mundhygiejneudbydere gennem lokale samfundsudviklingsprogrammer
RHIhubs emneguide om mundhygiejne i landbosamfund indeholder flere oplysninger om mundhygiejniske uligheder i amerikanske landdistrikter og strategier, der anvendes til at afhjælpe disse uligheder.
Hvordan påvirker lukninger af sundhedsfaciliteter og -tjenester i landdistrikterne adgangen til pleje?
Lukning af sundhedsfaciliteter i landdistrikter eller nedlæggelse af tjenester kan have en negativ indvirkning på adgangen til sundhedspleje i et landsbysamfund.
De lokale sundhedssystemer i landdistrikterne er skrøbelige; når en facilitet lukker eller en udbyder forlader stedet, kan det påvirke pleje og adgang i hele samfundet. Hvis f.eks. en kirurg forlader stedet, falder adgangen til kejsersnit, og den obstetriske behandling er truet. Hvis et hospital lukker, kan det være sværere at rekruttere læger.
Der er flere faktorer, der kan påvirke alvoren og virkningerne af en lukning af et hospital eller en sundhedsfacilitet, herunder:
- Afstanden til den næstnærmeste udbyder
- Adgang til alternative tjenester
- Transporttjenester
- Samfundsmedlemmernes socioøkonomiske og sundhedsmæssige status
At rejse for at modtage sundhedsydelser lægger byrden på patienterne. For personer med lave indkomster, ingen betalt fritid fra deres arbejde, fysiske begrænsninger, akutte lidelser eller ingen personlig transport kan disse byrder påvirke deres muligheder for at få adgang til sundhedsydelser betydeligt.
Lukninger af hospitaler i landdistrikterne, især CAH’er, kommer ofte i nyhederne med artikler, der diskuterer de negative virkninger især for landbosamfund, f.eks:
- I Tennessee Delta, a Poor Community Loses Its Hospital – and Sense of Security
- Her er et kort over, hvor lukninger af hospitaler på landet sker i USA.
- Konsekvenserne er “dødelige”, da flere TN-hospitaler lukker
- Et hospital på landet i Kansas, der er ejet af et Kansas City-baseret selskab, lukker pludseligt
En væsentlig bekymring for landbosamfund, der mister deres hospital, er tabet af akuttjenester. I nødsituationer kan enhver forsinkelse i behandlingen have alvorlige negative konsekvenser for patienternes resultater.
I en kortfattet rapport fra 2015 fra North Carolina Rural Health Research Program, A Comparison of Closed Rural Hospitals and Perceived Impact, identificeres følgende potentielle konsekvenser for adgangen til sundhedsydelser som følge af hospitalslukning:
- Ustabile sundhedstjenester, især diagnostiske og laboratorieundersøgelser, obstetrik, rehabilitering og akutmedicinsk behandling
- Stigende udgifter til ambulancebehandling
- Indbyggere, der ikke får den nødvendige behandling eller de nødvendige tjenester på grund af manglende transport
- Større indvirkning på ældre menneskers adgang, racemæssige/etniske minoriteter, fattige og handicappede
North Carolina Rural Health Research Program vedligeholder et kort til sporing af lukning af hospitaler i landdistrikter. Eksperter inden for sundhed i landdistrikterne mener, at lukninger af hospitaler i landdistrikterne sandsynligvis vil fortsætte, fordi mange hospitaler i landdistrikterne har minimale driftsmarginer med ringe plads til økonomiske tab.
En præsentation fra 2016 fra Medicare Payment Advisory Commission, Improving Efficiency and Preserving Access to Emergency Care in Rural Areas, beskriver politikker og strategier til at sikre adgang til akutmodtagelser i landdistrikterne. Præsentationen indeholder en diskussion om alternative leveringsmodeller for sundhedsydelser. Se Hvilke alternative hospitalsmodeller er blevet foreslået for at betjene samfund i landdistrikterne? på RHIhub’s emneguide om hospitaler i landdistrikterne for at lære om innovative hospitalsmodeller, der skal sikre adgang til sundhedsydelser for beboere i landdistrikterne.
Det kan også være en udfordring at opretholde apotekstjenester i landbyer, især når den eneste apoteker i byen nærmer sig pensionering. Når et lokalsamfunds eneste apotek lukker, opstår der et tomrum, og indbyggerne må tilpasse sig for at finde nye måder at opfylde deres medicinbehov på. Ifølge Causes and Consequences of Rural Pharmacy Closures (Årsager og konsekvenser af lukning af apoteker i landdistrikter): A Multi-Case Study:
Beboerne i landdistrikterne er afhængige af, at de lokale apoteker kan levere apoteks- og klinisk plejeforvaltning og koordinering. Fraværet af et apotek kan i uforholdsmæssig høj grad mærkes af de ældre i landdistrikterne, som ofte har et større behov for adgang til medicin og medicinhåndteringstjenester.
I en politisk kortfattet rapport fra 2015 fra RUPRI Center for Rural Health Policy Analysis, Characteristics of Rural Communities with a Sole, Independently Owned Pharmacy, blev data analyseret for at beskrive karakteristika for sårbare landdistrikter, der betjenes af et eneste, uafhængigt ejet apotek på landet. Gennemsnitlige karakteristika for samfund omfatter:
- 19% af befolkningen var 65 år og ældre
- Arbejdsløsheden var 8%
- Den uforsikrede andel var 15%
- 28% havde indkomster under 150% af den føderale fattigdomsgrænse
For flere oplysninger om adgang til apoteker på landet eller udfordringer, som apoteker på landet står over for, se RHIhub’s Rural Pharmacy and Prescription Drugs topic guide.
Hvad er nogle strategier til at forbedre adgangen til pleje i landdistrikterne?
Der er flere strategier, der anvendes til at forbedre adgangen til sundhedsydelser i landdistrikterne. Eksempler herpå er bl.a:
Leveringsmodeller
Fritstående akutmodtagelser (FSED’er) defineres af American College of Emergency Physicians (ACEP) som en “facilitet, der er strukturelt adskilt og adskilt fra et hospital og yder akutpleje”. ACEP giver anbefalinger om drift og bemanding af FSED’er. En artikel i Rural Monitor fra november 2016, Freestanding Emergency Departments: An Alternative Model for Rural Communities, definerer yderligere en FSED og beskriver de to typer og diskuterer samtidig modellens økonomiske bæredygtighed.
Community Paramedicine er en plejemodel, hvor paramedicinere og akutmedicinske teknikere (EMT’er) opererer i udvidede roller for at bistå med sundhedstjenester for dem, der har behov for det, uden at overlappe tilgængelige tjenester, der findes i lokalsamfundet. RHIhubs emnevejledning om samfundsparamedicin beskriver, hvordan denne plejemodel kan være til gavn for samfund i landdistrikterne og dækker trin for at starte et samfundsparamedicinsk program i landdistrikterne.
Frontier Community Health Integration Program (FCHIP) undersøger udviklingen af og afprøver nye modeller for at forbedre adgangen til sundhedsydelser af høj kvalitet i grænseområder.
Modellen med Community Health Worker (CHW) letter adgangen til sundhedsydelser ved at bruge CHW’er som forbindelsesled mellem sundhedsudbydere og beboere i landdistrikterne for at sikre, at deres sundhedsbehov bliver opfyldt. RHIhub’s emneguide om Community Health Workers in Rural Settings indeholder oplysninger og ressourcer om CHW’er og dækker CHW-uddannelse, træning og certificering.
Team-baserede plejemodeller, såsom patientcentrerede medicinske hjem (PCMH’er), kan også udvide adgangen til primær sundhedspleje i landbosamfund. En række programmer for medicinske hjem og koordination af pleje i landdistrikterne er fremhævet i RHIhubs afsnit om sundhedsmodeller og innovationer i landdistrikterne.
Efter lukning af hospitaler: Pursuing High Performance Rural Health Systems without Inpatient Care, en rapport fra juni 2017 fra RUPRI Health Panel, diskuterer casestudier fra tre landbosamfund, der er gået over til nye plejemodeller. Rapporten beskriver også en række forskellige leveringsmuligheder for samfund, der mangler hospitalsindlæggelser.
Tilknytning til større systemer eller netværk
Lokale sundhedsfaciliteter i landdistrikterne kan vælge at tilslutte sig sundhedsnetværk eller tilknytte sig større sundhedssystemer som et strategisk skridt til at opretholde eller forbedre adgangen til sundhedsydelser i deres samfund. Disse tilknytninger eller tilslutninger til sundhedsnetværk kan forbedre den finansielle levedygtighed for landlig sundhedsfacilitet, give yderligere ressourcer og infrastruktur til faciliteten og gøre det muligt for landlig sundhedsfacilitet at tilbyde nye eller udvidede sundhedsydelser, som de ellers ikke kunne tilbyde. Fordelene ved en tilknytning til et større sundhedsnetværk kan imidlertid være på bekostning af den lokale kontrol.
I en policy brief fra RUPRI Center for Rural Health Policy Analysis fra 2018, Trends in Hospital System Affiliation, 2007-2016, bemærkes det, at hospitaler i landdistrikterne følger den generelle tendens og viser en stigning i tilknytning til hospitalssystemer. Kortet fandt, at CAH’er uden for storbyerne havde den laveste stigning i hospitalssystemtilslutning. Rapporten fra 2018 fra RUPRI Center for Rural Health Policy Analysis, The Rural Hospital and Health System Affiliation Landscape – A Brief Review, diskuterer de forskellige typer af sygehustilknytninger, som sygehusene i landdistrikterne kan overveje, og faktorer, der kan påvirke, hvilken mulighed sygehusene i landdistrikterne vælger, f.eks. opretholdelse af den lokale beslutningskompetence og opfyldelse af kravene i forbindelse med tilknytningen til et sygehusvæsen. Rapporten omhandler nogle af de fordele, som en tilknytning til et hospitalssystem kan give et hospital i landdistrikterne, herunder adgang til:
- Teknologi
- Rekruttering og fastholdelse af personale
- Gruppekøb
- Øget adgang til sundhedsydelser og driftstjenester
Indsatser for at forbedre arbejdsstyrken
En tilstrækkelig arbejdsstyrke er nødvendig for at opretholde adgangen til sundhedsydelser i et samfund. For at øge adgangen til sundhedsvæsenet bør landbosamfund bruge deres sundhedspersonale på den mest effektive og strategiske måde. Det kan f.eks. være at give hver enkelt fagperson mulighed for at arbejde på det højeste niveau af deres licens, at anvende nye typer af leverandører, at arbejde i tværprofessionelle teams og kreativ planlægning med henblik på at tilbyde kliniktid uden for den normale arbejdstid.
RHIhub’s Rural Healthcare Workforce topic guide diskuterer, hvordan landdistrikterne kan afhjælpe manglen på arbejdskraft, f.eks. ved at indgå partnerskaber med andre sundhedsfaciliteter, øge lønnen for personalet, tilføje fleksibilitet og incitamenter for at forbedre rekruttering og fastholdelse af sundhedsudbydere og bruge telesundhedstjenester. Vejledningen omhandler også statslige og føderale politikker og programmer til forbedring af udbuddet af sundhedspersonale i landdistrikterne, f.eks. programmer til tilbagebetaling af lån og visumfritagelse.
Telesundhed
Telesundhed ses fortsat som en vigtig løsning til at løse problemerne med adgang til sundhedsydelser i landdistrikterne. Gennem telesundhed kan patienter i landdistrikterne se specialister i tide, mens de opholder sig i deres hjem eller i deres lokale facilitet. Lokale sundhedsudbydere kan også drage fordel af subspecialisters ekspertise, der leveres via telesundhed. RHIhubs emneguide om anvendelse af telesundhed i sundhedsvæsenet i landdistrikterne giver et bredt overblik over, hvordan telesundhed anvendes i landdistrikterne for at forbedre adgangen til sundhedsvæsenet. Vejledningen dækker specifikke programmer, der i øjeblikket anvendes i landdistrikterne, og indeholder desuden ressourcer og en liste over finansiering og muligheder, der kan bruges til at støtte telesundhedsløsninger.
Hvad kan man gøre for at hjælpe veteraner i landdistrikterne med at få adgang til sundhedsydelser?
En af de primære barrierer, som veteraner i landdistrikterne står over for, når de skal have adgang til sundhedsydelser, er den betydelige rejseafstand til den nærmeste sundhedsfacilitet fra Veterans Affairs (VA). For at løse problemerne med adgang for veteraner i landdistrikterne har VA oprettet fællesskabsbaserede ambulante klinikker i mange landdistrikter samt anvendt mobile klinikker og telesundhedstjenester. Hvis du vil vide mere om VA-tjenester for veteraner i landdistrikterne eller VA’s bestræbelser på at løse problemet med adgangen til sundhedsydelser for veteraner, kan du se RHIhub’s emneguide om Veteraner i landdistrikterne og adgang til sundhedsydelser.
Hvad er anderledes ved adgangen til sundhedsydelser for indianere, Alaska Natives og Native Hawaiians?
Health and Health Care for American Indians and Alaska Natives (AI/ANs), en 2018-publikation fra Kaiser Family Foundation, rapporterer, at ikke-ældre AI/AN-voksne er mere tilbøjelige til at være uforsikrede sammenlignet med ikke-ældre hvide, henholdsvis 25 % og 8 %, og at der er højere uforsikrede satser for AI/AN-børn (14 %) sammenlignet med hvide børn (4 %). Health and Health Care for Asian Americans, Native Hawaiians and other Pacific Islanders (NHOPIs) in the United States, en anden 2018-publikation fra Kaiser Family Foundation, fandt, at 11 % af ikke-ældres Native Hawaiians og andre Pacific Islanders voksne ikke var forsikrede i 2016 sammenlignet med 7 % af ikke-ældres hvide voksne.
Indian Health Service (IHS) leverer sundheds- og forebyggelsestjenester til AI/AN’er. Brudte løfter: Continuing Federal Funding Shortfall for Native Americans, en rapport fra 2018, rapporterer, at den føderale finansiering af indianske programmer i de seneste 15 år har været alvorligt utilstrækkelig og ikke opfylder de grundlæggende behov og tjenester, som den føderale regering har forpligtet sig til over for de befolkningsgrupper, de betjener, hvilket i sig selv er en hindring for adgangen til sundhedsydelser for AI/ANs. IHS leverer direkte sundhedsydelser på en IHS-institution eller Purchase/Referred Care (PRC), der leveres af en ikke-IHS-institution eller -udbyder gennem en kontraktmæssig aftale, og er ikke en sundhedsforsikringsdækning. Dette forklares yderligere i RHIhub’s Rural Tribal Health topic guide question Is access to Indian Health Service (IHS) resources considered health insurance?
RHIhub’s emneguide om sundhed i stammeområder i landdistrikter besvarer ofte stillede spørgsmål om stammesundhed og indeholder ressourcer om AI/AN-populationer i landdistrikter.
Hvilke organisationer arbejder for at forbedre adgangen til sundhedsydelser i landdistrikterne?
Mange organisationer arbejder for at opfylde behovene i landdistrikterne og hjælpe med at sikre adgangen til vigtige sundhedstjenester.
- Federal Office of Rural Health Policy (FORHP) fokuserer på sundhedsspørgsmål i landdistrikterne og er en del af HRSA.
- Rural Health Research Centers finansieres af Federal Office of Rural Health Policy for at producere politisk relevant forskning og analyser om sundhedsydelser og spørgsmål, der påvirker sundhedsydelser i landdistrikterne.
- National Rural Health Association (NRHA) tilbyder ledelse og ressourcer om sundhedsspørgsmål i landdistrikterne til sundhedsudbydere og organisationer, der arbejder for at forbedre sundheden i landdistrikterne.
- The National Association of Rural Health Clinics (NARHC) arbejder for at forbedre leveringen af omkostningseffektive sundhedsydelser af høj kvalitet i landdistrikter med underforsynede områder gennem RHC-programmet.
- American Hospital Association (AHA) Section for Rural Health Services repræsenterer interesserne for små hospitaler og hospitaler i landdistrikterne og arbejder for at sikre, at de unikke behov hos dette segment af AHA’s medlemmer er en national prioritet.
- State Offices of Rural Health (SORH’er) og State Rural Health Associations hjælper landbosamfund med at opbygge sundhedssystemer ved at koordinere sundhedsaktiviteter i landdistrikterne i staten, indsamle og formidle oplysninger og yde teknisk bistand til offentlige og almennyttige enheder.
- National Organization of State Offices of Rural Health (NOSORH) arbejder for at fremme og fremme lovgivning, ressourcer og uddannelse sammen med SORH’erne, Federal Office of Rural Health Policy, NRHA og andre organisationer, der fremmer og støtter adgangen til sundhedspleje i landdistrikterne.
- National Rural Recruitment and Retention Network (3RNet) er en national rekrutteringsorganisation for sundhedsfaglige job i landdistrikter og underforsynede samfund.
Hvordan arbejder private fonde for at forbedre adgangen til sundhedsydelser og de dermed forbundne godtgørelsesproblemer?
Mange private fonde arbejder på at forbedre adgangen til sundhedsydelser ved at finansiere transporttjenester, forbedre arbejdsstyrken og tage fat på andre faktorer, der påvirker adgangen til sundhedsydelser i landdistrikterne. Investering i eksisterende sikkerhedsnetudbydere og -programmer, tilbud om tilskud til udvikling og gennemførelse af innovative modeller for levering af sundhedsydelser og finansiering af forskning med henblik på at undersøge politiske konsekvenser i forbindelse med adgangen til sundhedsydelser i landdistrikterne er alle eksempler på foranstaltninger, som fonde kan træffe for at støtte adgangen til sundhedsydelser i landdistrikterne.
En artikel fra november 2017 offentliggjort i Health Affairs, Foundations’ Efforts to Improve Rural Health Care, dækker private fondes projekter, der fokuserer på at forbedre adgangen til sundhedsydelser i landdistrikterne.
Grantmakers in Health tilbyder flere ressourcer, der giver uddannelse og vejledning til fonde, der er interesserede i at forbedre adgangen til sundhedsydelser i landdistrikterne, f.eks. Improving Health Care Access: Grantmakers Share Their Experiences eller Improving Health Access in Communities, Lessons for Effective Grantmaking.