O seguinte ECG foi enviado para mim recentemente. É um grande caso e uma situação com a qual todos nós podemos ser confrontados. A pergunta é: Isto é VT ou SVT com Aberrancy? A pergunta seguinte é: O que você faz quando seu tratamento não está funcionando?
Um homem de 80 anos de idade apresenta um mal-estar com palpitações. Ele conta que já teve um episódio anterior de algo semelhante e foi diagnosticado com SVT. Embora nem toda a história esteja próxima. O paciente tem um GCS de 14, uma PA de 118/62 e saturação de 95% no ar ambiente. Seu ECG é mostrado abaixo:
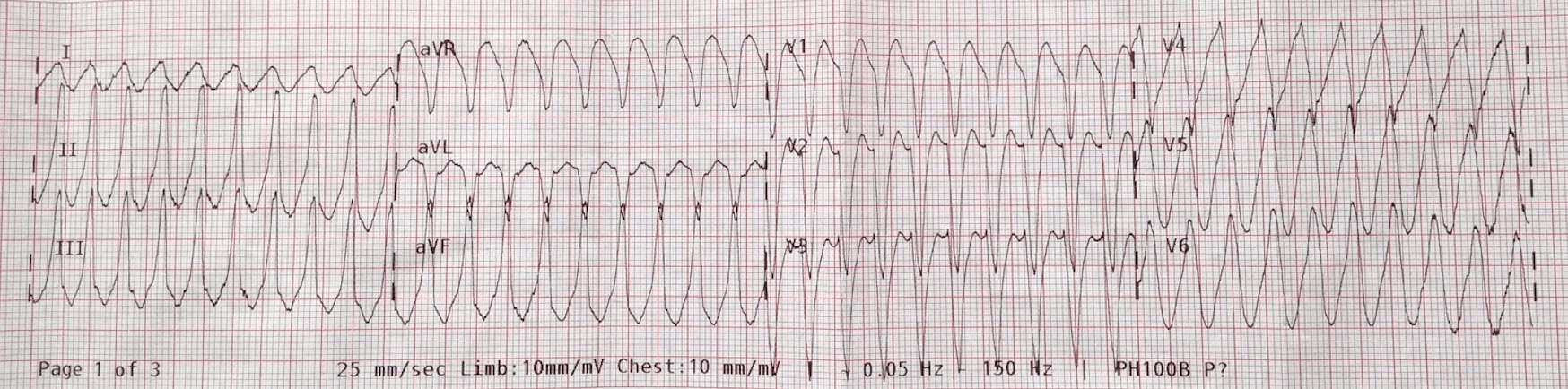
O paciente recebeu doses crescentes de adenosina 6,12 e depois 18mg, sem efeito. Ele foi sedado e cardioversado a 100/200J, sem resolução.
O que você faria a seguir?
Algumas pessoas disseram “acorde o paciente e veja o que acontece enquanto ele estiver estável”. Boa opção.
Muitas pessoas disseram “consultar cardiologia”. Alguns disseram “lignocaína” e outros disseram “comece uma infusão de amiodarona”.
Com efeito, foi iniciada uma infusão de amiodarona. Logo depois disso, o ritmo do paciente se deteriorou em Fibrilação Ventricular e depois Assistolia. A RCP foi iniciada e a adrenalina foi administrada. Houve ROSC e o paciente recuperou a consciência.
Este VT ou NÃO é? – Suas respostas
Foi feita a pergunta sobre possíveis diagnósticos alternativos do ECG. Não sobre a gestão – que deve ser sedada e cardiovertada imediatamente (mais sobre isso depois).
Aqui está um gráfico da percentagem de pessoas que pensaram que era um dos cinco diagnósticos.

Vemos que a maioria das pessoas pensou que era TV, no entanto um número substancial pensou que era SVT associada a uma via acessória de WPW.
Demos uma olhada nas 3 alternativas.
Demos uma olhada nas 3 alternativas.
Deixamos remover o HyperK e o bloco de canais Na, pois não foi nenhum destes.
SVT com Aberrancy
Esta normalmente significa SVT com um bloco de ramos de pacote. Você verá que a morfologia é bem diferente da do ECG acima. O ECG abaixo mostra uma morfologia de LBBB com uma taxa rápida. No entanto, o QRS não é muito amplo. Este é SVT com um LBBB.

Source LITFL
SVT com Condução Antidrómica via Via Acessória
Um número substancial de pessoas pensou que era um SVT com condução antidrómica via uma via acessória tipo aWPW. Isto foi principalmente por causa da própria taxa. Em alguns casos foi muito rápido, aproximando-se a 250bpm. Isto é de facto bastante rápido e eu concordo que se a taxa é maior que 250 pensem numa via acessória. Um ritmo como a taquicardia de reentrada do AV Nodal será quase impossível de diferenciar do VT. Pode correr a um ritmo muito rápido.
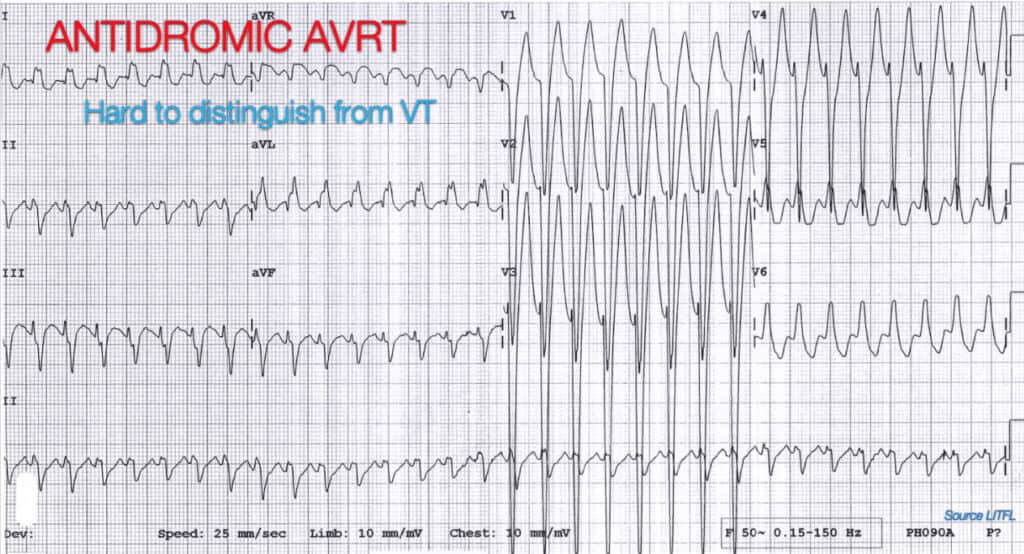
É este VT?
Sabemos que cerca de 80% de todas as taquicardias de grande complexidade são VT. Na idade deste paciente a chance é maior que 90%. Conforme minhas palestras sobre os 2 passos para o diagnóstico da TV, ou seja:
- STEP 1: É a taxa maior que 120bpm E
- STEP 2: É o QRS > 120ms
Se sim para ambos é VT.
Comparar isto com a abordagem mais acadêmica para fazer o diagnóstico. Para uma abordagem mais acadêmica da decisão em TV, há certos critérios a serem observados.
Critérios para TV
1. Qual é a idade do paciente?- Quanto mais velho o paciente mais provável é o diagnóstico de TV
2. Os complexos são verdadeiramente largos, ou seja >4 quadrados pequenos (>160ms)
3. Há ondas p e há dissociação AV verdadeira?
4. Há batimentos de captura ou fusão?
5. O eixo é extremo?
6. Há concordância (+ve ou -ve) em V1-6
7. Há padrão RSr?
8. Algum dos sinais está presente?
-Brugada’s- QRS para onda S >100ms
-Josephson’s- Notching na onda S
A primeira coisa que posso ver neste ECG é a Dissociação AV e a segunda é o Sinal de Josephson. Independentemente da taxa, é VT.

Vejamos a Gestão
Adenosina é segura para usar em ritmos regulares complexos (cuidado AF com WPW), assim como a Amiodarona. Eu acho que neste caso, provavelmente foi um TV relacionado à isquemia e que apenas continuou por muito tempo, então o paciente se deteriorou para FV
Discuti isso com a cardiologia e o cardiologista concordou que foi TV e concordou que pode ter sido um período muito longo em TV para este paciente.
A questão do que fazer se a cardioversão não está funcionando nestes pacientes precisa ser abordada. Não há muitas opções. Podemos acordar o paciente se ele estiver hemodinamicamente estável e depois reagrupar com a cardiologia. Podemos dar amiodarona e depois tentar a cardioversão. Uma alternativa é tentar usar dois desfibrilhadores. Isto é OKAY, desde que você possa entregar a corrente dentro de alguns segundos um do outro. Uma outra opção é usar a estimulação por overdrive. Você usaria algo diferente?
A mensagem é que temos que tornar mais simples em nós mesmos. Precisamos de abordagens à prova de falhas que possamos usar na cabeceira do cubículo de resus. Eu falo sobre o failsafe, ou como alguém os chamou “As 2 da manhã, quando meu cérebro não está funcionando” se aproxima dos problemas cardiológicos mais difíceis no Bootcamp Cardíaco e fico encantado quando ouço as histórias voltando de onde as pessoas tiveram que usá-las.
“O conhecimento que levamos para o nosso turno importa”
Peter Kas