Redaktörens inledning: Dr Stuart Frost diskuterar en innovativ behandling av gummisleende som ger mindre kostnader, mindre risker och fantastiska resultat.
Dr Stuart Frost illustrerar en innovativ behandling för ett ofta obehandlat tillstånd
Patienter med gummisleende har alltid ställt ortodontister inför ett stort dilemma. I många år kände jag en känsla av magkänsla när en tandköttspatient dök upp på min mottagning för en konsultation, eftersom den enda tydliga vägen för att verkligen korrigera tandköttet var tandställning och kirurgi. Mitt val var att nämna det för patienten eller att bara ignorera tandköttet och presentera en behandlingsplan som bara raderar tänderna. Majoriteten av de patienter med gumminära leenden som kom till konsultationer uppgav egentligen inte sitt gumminära leende som ett huvudproblem eftersom de flesta inte visste att det fanns något man kunde göra åt det. Fram till det senaste decenniet har korrigering av gumminära leenden varit underutforskad och saknar innovation.
Ofta behandlas dessa patienter genom att rada upp tänderna och skapa ett vackert rakt leende, vilket gör att gumminära leenden kvarstår och att man känner sig besegrad när patienten verkligen ler och visar en massa gumminära leenden. Bara några millimeter tandkött som visas kan distrahera även det mest vackert behandlade ortodontiska fallet. Här ligger dilemmat; behandla det eller ignorera det!
För ortodontister, erbjuder vi en invasiv behandlingsplan eftersom vi vet hur den kan påverka patientens liv på ett positivt sätt, men löper risken att de avböjer behandlingen? Eller nöjer vi oss med rutinvård och gör så gott vi kan utan att ta itu med elefanten i rummet?
 Dessa fall har alltid varit extremt svåra att behandla, och även när vi försöker behandla dem kan behandlingsvägen tyckas oklar när det gäller hur man uppnår en önskvärd finish utan att kompromissa med leendet för att få mindre tuggummi. Historiskt sett har det enda effektiva alternativet för att korrigera gummiläkten varit käkkirurgi, särskilt genom att ta ut en kil ur överkäken för att påverka genom LeFort-kirurgi och på så sätt eliminera överflödig tandköttsskena. När de flesta patienterna presenteras för denna typ av behandlingsplan avböjer de flesta efter att ha hört ordet ”operation”. Detta kan bero på höga risker i samband med kirurgiska ingrepp, höga kostnader eller en kombination av dessa mål. Ur patienternas synvinkel känns det alltså hopplöst att korrigera sina gummiläppar. En alternativ behandlingsmetod bör övervägas för att erhålla impaktion och korrigera gummisleendet med mindre kostnad, mindre risk och fantastiska resultat.
Dessa fall har alltid varit extremt svåra att behandla, och även när vi försöker behandla dem kan behandlingsvägen tyckas oklar när det gäller hur man uppnår en önskvärd finish utan att kompromissa med leendet för att få mindre tuggummi. Historiskt sett har det enda effektiva alternativet för att korrigera gummiläkten varit käkkirurgi, särskilt genom att ta ut en kil ur överkäken för att påverka genom LeFort-kirurgi och på så sätt eliminera överflödig tandköttsskena. När de flesta patienterna presenteras för denna typ av behandlingsplan avböjer de flesta efter att ha hört ordet ”operation”. Detta kan bero på höga risker i samband med kirurgiska ingrepp, höga kostnader eller en kombination av dessa mål. Ur patienternas synvinkel känns det alltså hopplöst att korrigera sina gummiläppar. En alternativ behandlingsmetod bör övervägas för att erhålla impaktion och korrigera gummisleendet med mindre kostnad, mindre risk och fantastiska resultat.
Det bör också noteras att andra icke-ortodontiska behandlingsmetoder har försökts, bland annat neuromodulatorn BOTOX®, som förlamar muskeln eller delar av levator labii, levator labii superioris och och delar av zygomaticus minor-musklerna, och kronförlängning med gingivoplasty. BOTOX-behandling kan vara effektiv, att hålla sig till kvartalsvis underhåll kan vara kostsamt och löser inte problemets källa. Kronförlängning och gingivoplasty är endast ett alternativ för ett fåtal patienter beroende på kronans höjd och mängden tandköttsfäste.
Under det senaste decenniet har vi haft pionjärer i Kina, Japan, Korea och på vår egen bakgård (dr John Pobanz och John Graham) som har visat vackert behandlade gummisleendefall där man har använt sig av TAD för att påverka överkäken och korrigera gummisleendet med mycket liten invasivitet. Det måste noteras att med över ett par decennier av gedigen forskning och hundratals framgångsrikt behandlade fall kan det i bästa fall vara svårt att minska gummisnillet och skapa ett vackert leende på samma gång.
När jag har kastat mig in i den djupa änden av denna enorma pool av gummisnillepatienter har jag funnit att de har blivit de mest givande typerna av fall som jag behandlar, och leendeförvandlingarna hos dessa patienter har varit känslomässigt och fysiskt livsavgörande för dessa individer. Jag ser hela tiden människor i mitt undersökningsrum med gumminära leenden, och när jag berättar för dem att vi kan åtgärda detta på ett icke-kirurgiskt sätt blir de flesta av dem chockade eftersom de har avfärdat det som en möjlighet utan att gå igenom en smärtsam operation. Jag älskar att se deras ögon lysa upp när de överväger möjligheten att få sitt liv förändrat genom en icke-invasiv ortodontisk behandling som vanligtvis tar mindre än 24 månader.
Denna fallstudie kommer att diskutera en patient som jag behandlade med mitt protokoll för gummisleende och visa hur spektakulära dessa behandlingar kan vara med rätt enkla protokoll.
Diagnos
 Det första steget för att behandla ett gummisleende är korrekt diagnos. De flesta människor som visar mycket tandkött vid ett leende är vanligtvis mycket bra på att dölja det. Vid den första undersökningen är det viktigt att patienten ler med sitt autentiska leende, inte ett poserat eller dolt leende. När man inhämtar journaler och fotografier är det dessutom viktigt att få ett verkligt autentiskt leende med korrekt representation av tandköttets visning.
Det första steget för att behandla ett gummisleende är korrekt diagnos. De flesta människor som visar mycket tandkött vid ett leende är vanligtvis mycket bra på att dölja det. Vid den första undersökningen är det viktigt att patienten ler med sitt autentiska leende, inte ett poserat eller dolt leende. När man inhämtar journaler och fotografier är det dessutom viktigt att få ett verkligt autentiskt leende med korrekt representation av tandköttets visning.
Förutom att få patienterna att dela med sig av sitt autentiska leende för att bedöma tandköttets visning är det viktigt att bedöma överläppens längd och hur mycket framtanden som syns i vila. En av de värsta sakerna vi kan göra som behandlare skulle vara att påverka överkäken och åldra ett leende genom att eliminera framträdande incisiver i vila, vilket förknippas med ett ungdomligt leende.
För att bedöma framträdande incisiver i vila får jag patienten att upprepa ordet Emma och få dem att hålla läpparna åtskilda. Normal framställning av framtänder i vila kan kategoriseras i millimeter eller procentandel av emaljframställning mot läppen. Idealisk framställning av framtänder i vila bör vara 2-3 mm eller en tredjedel av emaljens framställning. Om patienten visar 50 % eller mer av sina centrala framtänder i vila, undersöker jag ytterligare för att se hur långt överläppen drar sig tillbaka när man ler och mäter hur mycket tandköttet syns när man ler. Beslutet att behandla ett gummiläende är lättare när man känner till dessa resultat.
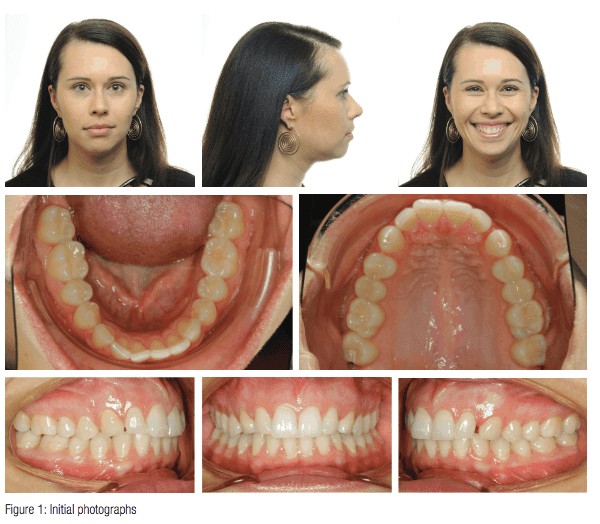
Det fall som presenteras är min behandlingskoordinator Brooke (32 år gammal). Efter att ha arbetat på min mottagning i 2 år bad hon mig att korrigera en del trängningar och ge henne ett vackert ”Frost-leende”. Intressant nog nämnde hon inte något om att korrigera sitt tandköttsleende. När jag tittade på hennes fall märkte jag att hon har fina ansiktsdrag i vila, lite asymmetri i underkäken, men bra vermillionvisning. Från hennes profil verkar hon ha en bra överläppsprojektion men har en liten haklapp och kan vara något retrognathisk. På hennes leende fotografi visar hon 100 % av sina framtänder plus ytterligare 4-6 mm tandkött. (Med så mycket tuggummi skulle jag betrakta det här fallet som ett måttligt till extremt exempel på ett tandköttsleende). Ofta har patienterna ett poserat eller försiktigt leende när de har för mycket tandkött, så jag ser till att skämta i konsultrummet för att få ett autentiskt leende och se hur mycket tandköttsvävnad de faktiskt visar. Baserat på hur hennes ögon lyser upp på fotot skulle jag anse att den här bilden är hennes autentiska leende. Det är det leende som jag föreställer mig att hon visar när hon träffar sina barn efter en bra dag på jobbet. Du ser att hennes framtänder ligger i mitten av ansiktet, och vid läppvila visar hon 100 % av sina framtänder. När jag tittar på hennes leende foto ser jag också att hennes bakre tänder är något inåtvända och att hennes två framtänder har hela dominansen i leendet. Hon har en liten leendebåge, vilket är bra. Jag noterar ett lätt slitage på hennes hörntänder och ser att hon har klass I-molarer och hörntänder, med cirka 3 mm utrymme mellan övre vänstra 2 och 3. När jag tittar på hennes bågar verkar hennes övre båge vara asymmetrisk, och hon har en lätt trängsel på den nedre. Hennes konstrålskanning visar att hon har normal rotlängd och -höjd. Hon har aldrig fått ortodontisk behandling tidigare, så jag tänkte att detta skulle bli en fantastisk upplevelse för henne.
Behandlingsplan
 Brooke valde att ha Damon™ Clear 2-bracket för sin behandling. Protokollet för detta fall skulle vara att placera låg torque-bracketar övre 2-2 för att hindra dem från att flaga när de tränger in, och standardtorque på cuspiderna eftersom de är kraftigt dumpade in. På de nedre valde jag vanligt vridmoment 2-2 med högt vridmoment på 3:orna. När jag placerar fästena binder jag för en överdriven leendebåge eftersom när vi väl har avslutat intrusionen är det mycket vanligt att leendet ser ganska platt ut. Vi vill behålla det naturliga utseendet där de övre tänderna följer underläppens linje. I ett normalt fall skulle jag alltså binda ihop hörntänderna på 5 mm från hörntandsspetsen till slitsen, men för ett gummiläende binder jag ihop dem på 6 mm. För de centrala och laterala tänderna binder jag på 6,5 mm.
Brooke valde att ha Damon™ Clear 2-bracket för sin behandling. Protokollet för detta fall skulle vara att placera låg torque-bracketar övre 2-2 för att hindra dem från att flaga när de tränger in, och standardtorque på cuspiderna eftersom de är kraftigt dumpade in. På de nedre valde jag vanligt vridmoment 2-2 med högt vridmoment på 3:orna. När jag placerar fästena binder jag för en överdriven leendebåge eftersom när vi väl har avslutat intrusionen är det mycket vanligt att leendet ser ganska platt ut. Vi vill behålla det naturliga utseendet där de övre tänderna följer underläppens linje. I ett normalt fall skulle jag alltså binda ihop hörntänderna på 5 mm från hörntandsspetsen till slitsen, men för ett gummiläende binder jag ihop dem på 6 mm. För de centrala och laterala tänderna binder jag på 6,5 mm.
Med ett fall som detta där vi intruderar både de posteriora och de anteriora tänderna skulle många ortodontister använda en transpalatal båge för att hålla molarna på plats medan de intruderas för att förhindra att de rullar ut och fladdrar. Jag gillar dock att hålla mekaniken enkel i dessa fall och tar mig an det på ett lite annorlunda sätt. Det protokoll jag använder är att placera två främre TAD:er för intrusion, placera betturbos på de nedre 7:orna och låta patienten göra en klämövning som består av 60 klämövningar per dag och verkligen koncentrera sig på att engagera de bakre fibrerna i temporalismuskeln för att påverka den bakre bågen, så att den hålls upprätt när vi tränger in i den främre bågen. Vad jag har funnit är att för fall som Brookes, där det finns 4 mm-6 mm tandköttsutslag, tar det ungefär 10 månaders intrusion för att få en fullständig korrigering av tandköttsutslaget.
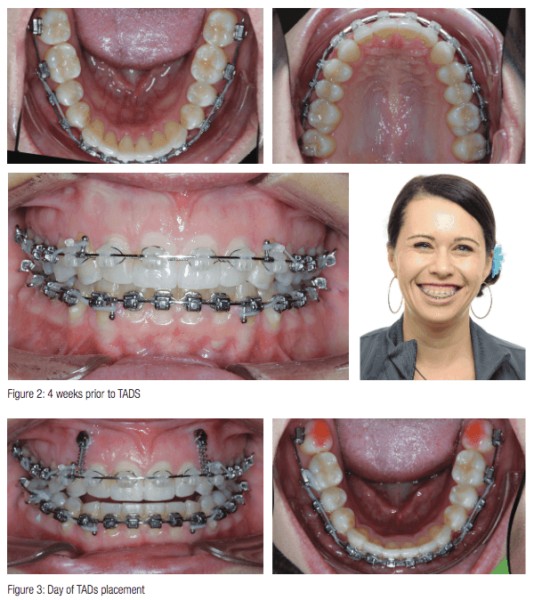
Figur 2 visar Brooke ungefär 4 veckor innan jag placerade TAD:erna. Som du kan se har vi gått igenom våra första trådar för att korrigera rotations- och vridmomentproblem. Vid denna tidpunkt har hon en 16×25 SS-tråd i övre och nedre delen. Vi kommer att avancera till en 19×25 för majoriteten av intrusionen för att hålla de främre vridmomenten under kontroll medan vi intruderar överkäken.
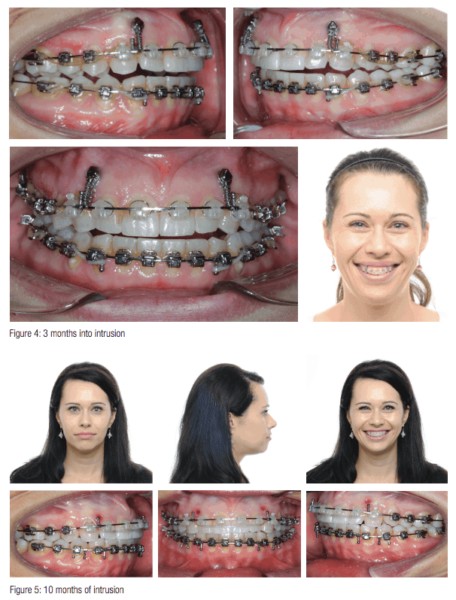
Figur 3 visar Brooke den dag vi satte in TAD:erna. Som du kan se placerade jag dem distalt till 2:orna och mesialt till 3:orna. Något att notera: Det är oerhört viktigt att inte använda för stora krafter. Om du gör det kommer de övre incisiverna att utvidga sig och det kommer att bli mycket svårt att återfå kontroll över fallet. Det finns två sätt på vilka jag fäster TAD:erna på tråden för intrusionskraft. Den första metoden som jag använder syns här i Brookes fall. Jag tog en 5 mm 150g dubbel deltafjäder från TAD:n, slingade den runt tråden och kopplade den andra änden till TAD:n. Det är bra att använda en stängningsfjäder eftersom klinikern kan koppla in den en gång och låta den sitta kvar så länge intrånget pågår. Det enda problemet med att använda fjädrar är att de kan orsaka inflammation i tandköttsvävnaden och att de ibland kan fastna i vävnaden. Om det någonsin händer i ett fall går jag över till den andra metoden jag använder, som är power chain. Power chain är bra eftersom den har mycket lägre profil, och en tydlig power chain är inte alls lika märkbar som den fula stängningsfjädern. Den enda nackdelen är att man måste byta ut dem eftersom de förlorar sin elasticitet.
Figur 4 visar Brooke 3 månader efter intrånget. Nu när fjädrarna har haft en chans att börja arbeta sin magi är protokollet att börja med triangelns främre elastik för att hålla den nedre bågen på väg framåt och uppåt för att möta intrycket. Brook bar sina elastiker från den övre stolpen till den nedre 3-4 på båda sidor.
Figur 5 visar Brooke vid 10 månaders intrusion. Detta är ungefär den tidpunkt då jag tar en titt på bilderna för att se vad som är kvar av gummisleendet. Tänk på när du utvärderar vid den här tidpunkten att alla patienter som behandlas på det här sättet för ett gummy smile kommer att behöva gingivakonturering i slutet av behandlingen. Alla förlorar sin gingivalarkitektur i viss utsträckning efter en påverkan på överkäken. Vid den här tidpunkten ser Brookes tandköttsleende inte längre tandköttsleende ut! Jag bestämde mig för att ta ut TAD:erna och arbeta med de sista detaljerna i hennes fall.
Sammanfattning
 Den totala behandlingstiden för det här fallet var 22 månader. (Vi tillbringade 10 av dessa månader med intrång.) Brooke var tveksam till tanken på TADs, så vi började med intrång lite senare än vanligt. Om vi hade börjat tidigare hade jag kunnat avsluta henne lite tidigare.
Den totala behandlingstiden för det här fallet var 22 månader. (Vi tillbringade 10 av dessa månader med intrång.) Brooke var tveksam till tanken på TADs, så vi började med intrång lite senare än vanligt. Om vi hade börjat tidigare hade jag kunnat avsluta henne lite tidigare.
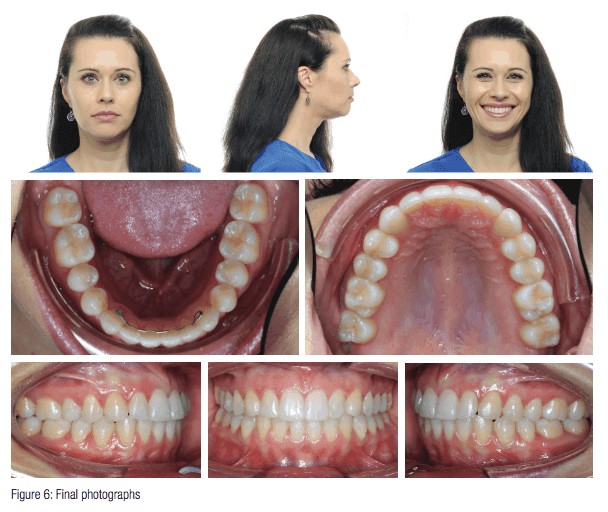
Figurerna 1 och 6 visar en jämförelse mellan före och efter för Brookes fall. Vilken fantastisk förvandling! Lägg märke till hur hennes leende nu lyser upp hennes ansikte. Det finns flera saker som jag vill påpeka när jag tittar på hennes före-och-efter-jämförelse. På hennes leende fotografier, lägg märke till hur hennes leende inte längre drar uppmärksamhet till någon del av leendet. Tidigare dominerades hennes leende av hennes framtänder. Lägg märke till att det finns ungefär 1 mm tandköttsskärm från fram till bak, vilket är perfekt för ett ungdomligt leende. Kom ihåg att när kvinnor åldras tenderar överläppen att förlängas, så vi vill behandla för ett graciöst åldrande såväl som för en vacker estetik. Lägg märke till hur brett och brett hennes leende är nu. De buckala korridorerna är nu fyllda med vackra tänder, vilket i sin tur ger henne mer stöd i övre delen av ansiktet. Hon har ännu mer vermillion och hennes överläppsprojektion från profilbilden verkar förstärkt. Eftersom vi påverkade överkäken följde underkäken med och kom framåt och uppåt. Lägg märke till hur detta också gav henne bättre hakdrag. Alla dessa förändringar kan också ses på en 3D-superposition. Lägg märke till hur du kan se den 4 mm-5 mm långa impaktionen och den nya vinkeln på underkäken. Du kan också se att bågbredden har ökat i det bakre segmentet. Det här är en fantastisk förändring som har förändrat Brookes liv. Det är den här typen av fall som vi går miste om om vi väljer att bara ignorera problemet med överdriven gingival synlighet hos våra patienter som kommer till vår mottagning. Vi lever nu i en tid då dessa typer av fall numera är en möjlighet till tillväxt i praktiken, snarare än ett dilemma. Gå och förändra någons liv genom att behandla ett gummisleende!
Dr Benedito Freitas tog upp sin patients gummisleende när han beskrev ”Ortodontisk behandling av en klass II-division 1-malokklusion med allvarlig maxillär tandköttsutställning med hjälp av mini-implantat som förankring”. Se den här.