Auteur: Louise R.A. Olde Nordkamp
Supervisor: Wouter Wieling
Definitie
Syncope is een voorbijgaand verlies van bewustzijn (TLOC) als gevolg van globale cerebrale hypoperfusie gekenmerkt door een snel begin, korte duur en spontaan volledig herstel. Andere oorzaken van TLOC zoals neurologische, psychologische en metabole oorzaken zijn uitgesloten.
1.Syncope
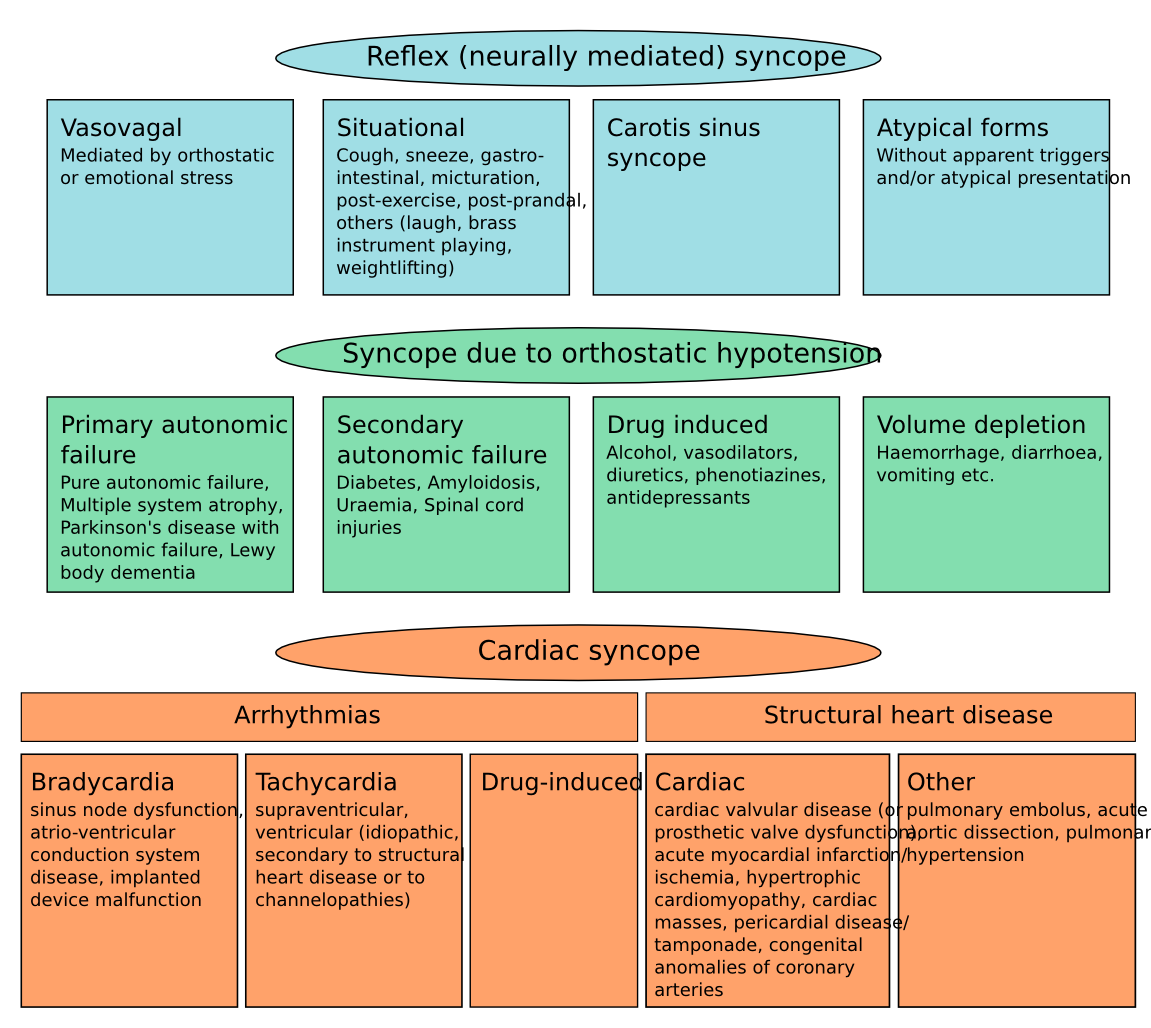
a. Reflex syncope
b. Orthostatische hypotensie
c. Cardiac syncope
2.Neurological disorders
3.Psychiatrical disorders
4.Metabole stoornissen
Classificatie van syncope
Syncope kan worden geclassificeerd in:
Pathofysiologie
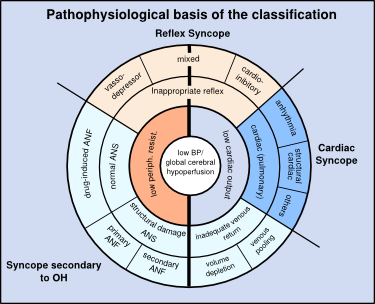
De gemiddelde arteriële bloeddruk wordt bepaald door de cardiale output (CO), de systemische vasculaire weerstand (SVR) en de centrale veneuze druk. Syncope kan worden veroorzaakt door een lage perifere weerstand (vasodepressor type), een lage cardiale output (cardio-inhibitoir type) of een combinatie van beide.
Een lage perifere weerstand kan worden veroorzaakt door een inadequate reflex, of autonoom falen. Een lage cardiale output kan worden veroorzaakt door reflexmatige bradycardie, aritmieën, of structurele hartziekten of onvoldoende veneuze return.
gemiddelde arteriële bloeddruk
=
Cardiac output * totale perifere weerstand
Epidemiologie
Syncope komt veel voor in de algemene bevolking. De levenslange cumulatieve incidentie van ≥1 syncope-episoden bij tieners in de algemene bevolking is hoog, met ongeveer 40 % tegen de leeftijd van 21 jaar. Reflexsyncope is veruit (>95%) de meest voorkomende oorzaak. De meerderheid heeft als tiener of adolescent reflex-gemedieerde syncope-episoden doorgemaakt. De frequentie van orthostatische hypotensie en cardiale syncope neemt toe met de leeftijd. Ongeveer 10-30% van de syncope-episoden bij patiënten boven de 60 jaar die een ziekenhuis bezoeken voor hun syncope-episoden zijn van cardiale oorsprong.
Klinische kenmerken
Historie nemen is het belangrijkste kenmerk bij de evaluatie van syncope. Adequate anamnese onthult de klinische kenmerken geassocieerd met een syncope gebeurtenis die belangrijk zijn om de verschillende oorzaken van syncope te onderscheiden.
Deze klinische kenmerken zijn suggestief voor een specifieke oorzaak van syncope:
Reflex (neuraal gemedieerde) syncope
- Aanwezigheid van hartziekte
- Lange voorgeschiedenis van syncope
- Na plotseling, onverwacht, onaangenaam zicht, geluid, reuk, of pijn
- Lang staan of drukke, hete plaatsen
- Nausea, braken geassocieerd met syncope
- Tijdens of in de absorptieve toestand na een maaltijd
- Met draaien van het hoofd, druk op sinus carotis (zoals bij tuimelen, scheren, strakke kragen)
- Na inspanning
Syncope door orthostatische hypotensie
- Na opstaan
- Temporele relatie met start van medicatie die leidt tot hypotensie of verandering van dosering
- Lang staan vooral op drukke, hete plaatsen
- Aanwezigheid van autonome neuropathie of Parkinsonisme
- Na inspanning
Cardiale syncope
- Aanwezigheid van ernstige structurele hartziekte
- Tijdens inspanning, of op de rug
- Gevolgd door palpitatie of vergezeld van pijn op de borst
- Familiegeschiedenis van plotselinge dood
Bij alle patiënten die zich met syncope in het ziekenhuis bij een arts melden, wordt een ECG aanbevolen om te screenen op een cardiale oorzaak van syncope. Holtermonitoring is alleen geïndiceerd bij patiënten die zeer vaak syncope of presyncope hebben. Monitoring in het ziekenhuis (in bed of telemetrisch) is alleen gerechtvaardigd wanneer de patiënt een belangrijke structurele hartziekte heeft en een hoog risico loopt op levensbedreigende aritmieën. Bij >60% wordt een zekere of zeer waarschijnlijke diagnose gesteld na een eerste evaluatie (anamnese, lichamelijk onderzoek en ECG).
Wanneer het mechanisme van syncope onduidelijk blijft na volledige evaluatie, inclusief een head-up tilt test en sinus carotis massage, is een implanteerbare loop recorder geïndiceerd bij patiënten die klinische of ECG kenmerken hebben die aritmische syncope suggereren.
Reflexsyncope
Diagnostische evaluatie
Reflexsyncope verwijst naar een heterogene groep van aandoeningen waarbij er een relatief plotselinge verandering optreedt in de activiteit van het autonome zenuwstelsel (verlaagde sympathische tonus die minder vasoconstrictie veroorzaakt en verhoogde parasympathische (vagale) tonus die bradycardie veroorzaakt), uitgelokt door een centrale (bijv.b.v. emoties, pijn, bloedfobie) of perifeer (b.v. langdurige orthostase of verhoogde afferente activiteit van de sinus carotis). Het leidt tot een daling van de bloeddruk en de cerebrale perfusie. Het bereik van de bradycardie varieert sterk bij reflexsyncope, van een kleine verlaging van de piekhartslag tot enkele seconden asystolie. Aangezien reflexsyncope een omkering van de normale autonome uitstroom vereist, komt het alleen voor bij mensen met een functioneel autonoom zenuwstelsel en moet het daarom worden onderscheiden van syncope als gevolg van neurogene orthostatische hypotensie bij patiënten met chronisch autonoom falen.
Vasovagale syncope, een specifieke vorm van reflexsyncope, wordt gediagnosticeerd als de syncope wordt versneld door emotionele onrust of orthostatische stress en gepaard gaat met typische prodromen (zoals misselijkheid, warmte, bleekheid, licht gevoel in het hoofd, en/of diaphorese).
Head-up-tilt-tests worden gebruikt om de gevoeligheid voor reflexsyncope te onderzoeken bij patiënten die zich presenteren met syncope van onbekende oorzaak. Tijdens de head-up-tilt-test wordt een patiënt passief van rugligging naar rechtoppositie gebracht met behulp van een kanteltafel.
Behandeling
De prognose van reflexsyncope is uitstekend. Syncope-episoden kunnen echter een aanzienlijke impact hebben op de kwaliteit van leven, vanwege het onverwachte karakter en de angst voor herhaling. De initiële behandeling van reflexsyncope bestaat uit niet-farmacologische behandelingsmaatregelen, waaronder geruststelling over de goedaardige aard van de aandoening, verhoging van de zout- en vochtinname via de voeding, matige inspanningstraining en fysieke tegendrukmanoeuvres (aanspannen van de spieren).
Orthostatische hypotensie
Diagnostische evaluatie

Orthostatische hypotensie kan worden onderverdeeld in 3 varianten, afhankelijk van het tijdsinterval tussen het opstaan vanuit rugligging tot klachten van licht gevoel in het hoofd en/of flauwvallen.1Initiële orthostatische hypotensie wordt gedefinieerd als een voorbijgaande bloeddrukdaling (>40 mmHg systolische bloeddruk (BP) en/of >20 mmHg diastolische bloeddruk) binnen 15 seconden na het opstaan. Het kan alleen voorkomen tijdens actief staan, omdat de initiële bloeddrukdaling niet wordt waargenomen tijdens de hoofd-omhoog-kanteltest, waarbij zowel de bloeddruk als de hartslag (HR) geleidelijk toenemen tot stabilisatie is bereikt. Wegens de snelle initiële veranderingen kan het alleen worden gedetecteerd door continue beat-to-beat BP-meting van vingerarterieel.2. Klassieke orthostatische hypotensie wordt gedefinieerd als een aanhoudende daling van de systolische bloeddruk met ten minste 20 mmHg of van de diastolische bloeddruk met 10 mmHg binnen 3 minuten na het staan of het kantelen van het hoofd tot ten minste 60 graden op een kanteltafel. Omdat de daling van de bloeddruk afhankelijk is van de uitgangsbloeddruk, kan een verlaging van de systolische bloeddruk met 30 mmHg een geschikter criterium zijn voor OH bij patiënten met hypertensie in rugligging. Orthostatische hypotensie is een klinisch teken en kan symptomatisch of asymptomatisch zijn en kan het gevolg zijn van primair of secundair autonoom falen. Klassieke orthostatische hypotensie kan worden gedetecteerd tijdens evaluatie aan het bed met een actieve lig-stand-test met de manuele manchet.3 Vertraagde orthostatische hypotensie is een aanhoudende verlaging van de systolische bloeddruk na 3 minuten staan. Deze vertraagde daling van de bloeddruk kan een milde of vroege vorm van sympatisch adrenergisch falen zijn. Het kan worden opgespoord met een verlengde lig-tot-sta-test of tijdens een hoofd-omhoog-kantel-test.
Behandeling
Initiële behandeling is opvoeden met betrekking tot bewustwording en het mogelijk vermijden van triggers (bv. warme drukke omgevingen, volumedepletie), vroegtijdige herkenning van voorgevoelige symptomen en het uitvoeren van manoeuvres om de episode af te breken (bv. rugligging, aanspanning van spieren). Door geneesmiddelen geïnduceerd autonoom falen is waarschijnlijk de meest frequente oorzaak van orthostatische hypotensie; in deze gevallen is eliminatie van de veroorzakende middelen, voornamelijk diuretica en vasodilatoren, de belangrijkste strategie. Alcohol wordt ook vaak in verband gebracht met orthostatische intolerantie. Bovendien kan het bij sommige patiënten nuttig zijn het intravasculaire volume te vergroten door een hogere zout- en vochtinname dan normaal aan te moedigen.
Cardiale syncope
Diagnostische evaluatie
Cardiale aritmieën, zowel brady- als tachyaritmieën kunnen syncope veroorzaken, als gevolg van een daling van de cardiale output. Bijkomende factoren die de gevoeligheid voor syncope als gevolg van aritmieën bepalen, zijn het type aritmie (atriaal of ventriculair), de status van de linker ventrikel functie, de houding en de toereikendheid van de vasculaire compensatie zijn belangrijk. Structurele hartaandoeningen kunnen syncope veroorzaken wanneer de eisen van de bloedsomloop zwaarder wegen dan het verminderde vermogen van de hartslag om zijn output te verhogen.
Hogere leeftijd, een abnormaal ECG (ritmeafwijkingen, geleidingsstoornissen, hypertrofie, oud myocardinfarct, mogelijke acute ischemie en AV-blok), een voorgeschiedenis van hart- en vaatziekten, met name ventriculaire aritmie, hartfalen, syncope die optreedt zonder prodroom of tijdens inspanning of in rugligging, bleken voorspellers te zijn van aritmie en/of mortaliteit binnen 1 jaar.
Als cardiale syncope wordt vermoed, wordt cardiale evaluatie (echocardiografie, stresstests, elektrofysiologisch onderzoek en langdurige ECG-monitoring inclusief looprecorder) aanbevolen.
Behandeling
Syncope als gevolg van gedocumenteerde cardiale aritmieën moet bij alle patiënten een behandeling krijgen die past bij de oorzaak. Cardiale pacing, ICD’s en katheterablatie zijn de gebruikelijke behandelingen van syncope ten gevolge van hartritmestoornissen, afhankelijk van het mechanisme van de syncope. Bij structurele hartziekten is de behandeling het best gericht op verbetering van de specifieke structurele laesie of de gevolgen daarvan.
-
The ESC Textbook of Cardiovascular Medicine. Tweede editie. Uitgevers: Camm AJ, Luscher TF, Serruys PW. 2009. Oxford university press.
- Task Force for the Diagnosis and Management of Syncope, Europese Sociëteit voor Cardiologie (ESC), Europese Hartritmevereniging (EHRA), Hartfalen Associatie (HFA), Hartritmevereniging (HRS)., Moya A, Sutton R, Ammirati F, Blanc JJ, Brignole M, Dahm JB, Deharo JC, Gajek J, Gjesdal K, Krahn A, Massin M, Pepi M, Pezawas T, Ruiz Granell R, Sarasin F, Ungar A, van Dijk JG, Walma EP, and Wieling W. Guidelines for the diagnosis and management of syncope (version 2009). Eur Heart J. 2009 Nov;30(21):2631-71. DOI:10.1093/eurheartj/ehp298 | PubMed ID:19713422
-
R. Pathofysiologie van syncope. Clin Auton Res 2004; 14: Suppl 1:18-24
- Wieling W, Thijs RD, van Dijk N, Wilde AA, Benditt DG, and van Dijk JG. Symptomen en verschijnselen van syncope: een overzicht van het verband tussen fysiologie en klinische aanwijzingen. Brain. 2009 Oct;132(Pt 10):2630-42. DOI:10.1093/brain/awp179 | PubMed ID:19587129
- Freeman R, Wieling W, Axelrod FB, Benditt DG, Benarroch E, Biaggioni I, Cheshire WP, Chelimsky T, Cortelli P, Gibbons CH, Goldstein DS, Hainsworth R, Hilz MJ, Jacob G, Kaufmann H, Jordan J, Lipsitz LA, Levine BD, Low PA, Mathias C, Raj SR, Robertson D, Sandroni P, Schatz I, Schondorff R, Stewart JM, and van Dijk JG. Consensus statement on the definition of orthostatic hypotension, neurally mediated syncope and the postural tachycardia syndrome. Clin Auton Res. 2011 Apr;21(2):69-72. DOI:10.1007/s10286-011-0119-5 | PubMed ID:21431947
- Colman N, Nahm K, van Dijk JG, Reitsma JB, Wieling W, and Kaufmann H. Diagnostic value of history taking in reflex syncope. Clin Auton Res. 2004 Oct;14 Suppl 1:37-44. DOI:10.1007/s10286-004-1006-0 | PubMed ID:15480928
Alle Medline abstracts: PubMed