Exame do pé diabético aparece frequentemente nas OSCEs. Espera-se que você pegue os sinais clínicos relevantes da doença do pé diabético usando suas habilidades de exame. Este guia OSCE de exame do pé diabético fornece uma abordagem clara passo a passo para o exame do pé diabético, com uma demonstração em vídeo incluída.
- Reagrupar equipamento
- Introdução
- Inspecção
- Palpação
- Temperatura
- Pulses
- Pulso tibial posterior
- Pulso dorsal pedis-pulso
- Sensação
- Monofilamento
- Marcha
- Avalie a marcha do paciente
- Examinar o calçado do paciente
- Outras avaliações a considerar
- Sentido vibratório
- Propriocepção
- Reflexo do tornozelo
- Método 1
- Método 2
- Para completar o exame…
- Outras avaliações e investigações
- Reviewer
- Dr. Simon Ashwell
Reagrupar equipamento
Os seguintes equipamentos podem ser necessários:
- Monofilamento
- Forquilha de afinação (128 Hz)
- Martelo de tendão
Introdução
Lave as mãos e use o EPI, se apropriado.
Introduza-se ao paciente incluindo seu nome e função.
Confirme o nome do paciente e data de nascimento.
Explique de forma breve o que o exame envolverá usando linguagem amigável ao paciente.
Consentimento para prosseguir com o exame.
Exponha com frequência os membros inferiores do paciente.
Posicionar o paciente na cama, com a cabeça da cama a 45°.
Posicionar o paciente se ele tiver alguma dor antes de prosseguir com o exame clínico.
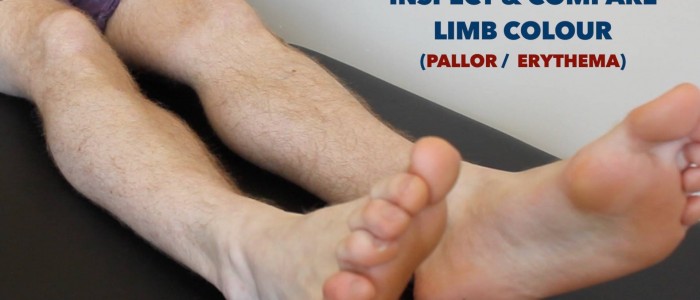
Inspecção
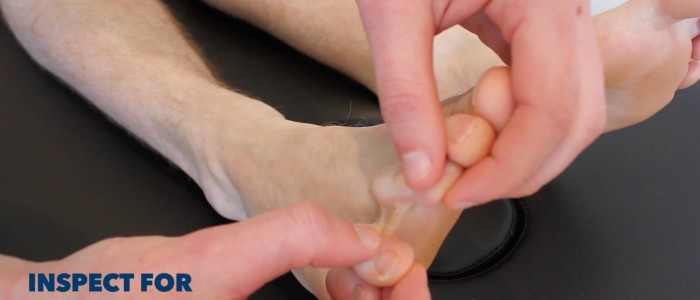
Inspeccionar os membros inferiores para patologia relevante, certificando-se de olhar para o aspecto posterior de cada perna e entre cada um dos dedos para úlceras ocultas:
- Cianose periférica: descoloração azulada da pele associada a baixa SpO2 nos tecidos afectados (e.g. pode estar presente na DVP devido a má perfusão).
- Palidez periférica: uma cor pálida da pele que pode indicar má perfusão.
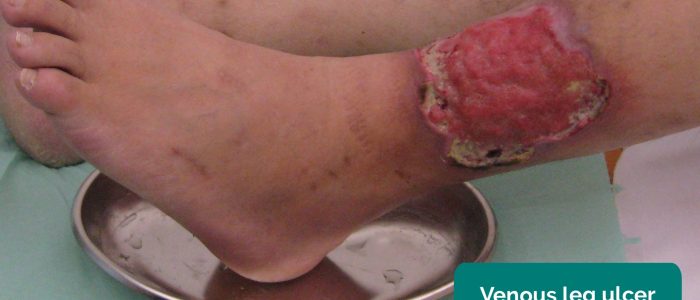
- Úlceras venosas: úlceras tipicamente grandes e rasas com bordas irregulares que são apenas ligeiramente dolorosas. Estas úlceras desenvolvem-se mais comumente sobre o aspecto medial do tornozelo.
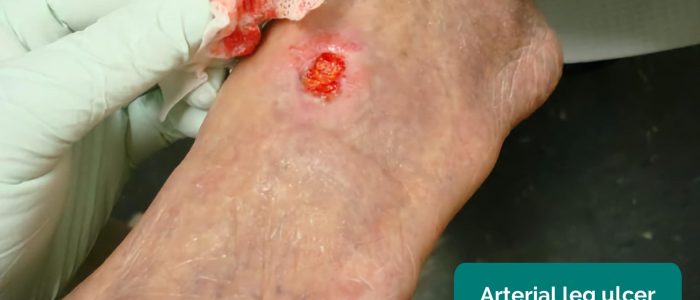
- Úlceras arteriais: tipicamente pequenas, bem definidas, úlceras profundas que são muito dolorosas. Estas úlceras desenvolvem-se mais comumente nas regiões mais periféricas de um membro (por exemplo, as extremidades dos dígitos).
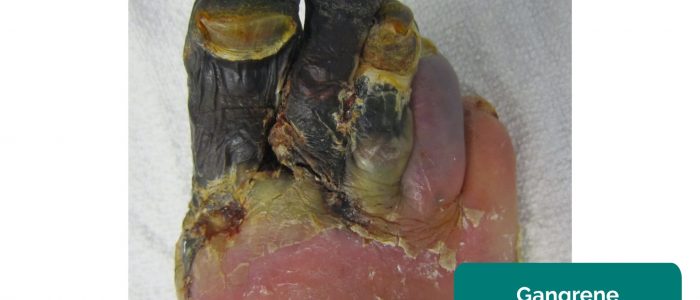
- Gangrena: necrose tecidual secundária a perfusão inadequada. As aparências típicas incluem uma mudança na cor da pele (por exemplo, vermelho, preto) e quebra do tecido associado.
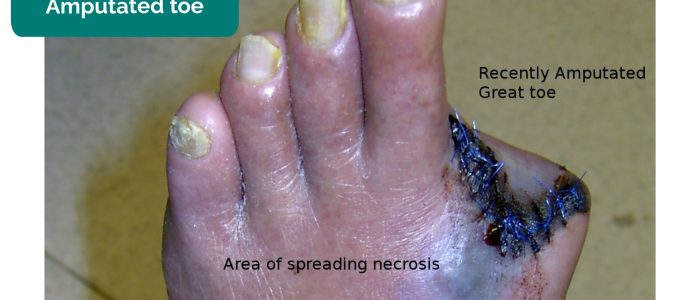
- Falta de membros, dedos, dedos: devido à amputação secundária à isquemia crítica.
- Cicatrizes: podem indicar procedimentos cirúrgicos anteriores (por exemplo, cirurgia de bypass) ou úlceras cicatrizadas.
- Perda de cabelo: ocorre devido ao comprometimento crônico da perfusão tecidual na DVP.
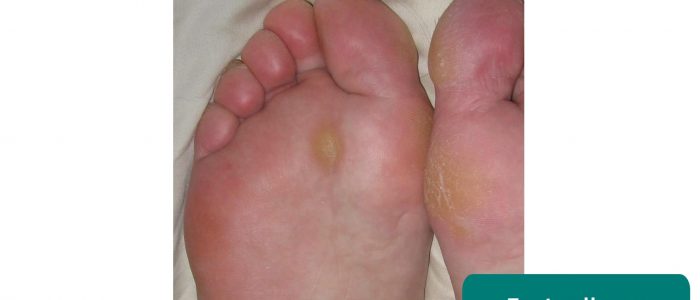
- Calos dos pés: frequentemente causados por uma marcha anormal e/ou calçado mal ajustado.
- Caleira venosa: veias que têm muito pouco sangue dentro delas devido ao deficiente fornecimento de sangue ao membro, daí o aspecto de “caleira”
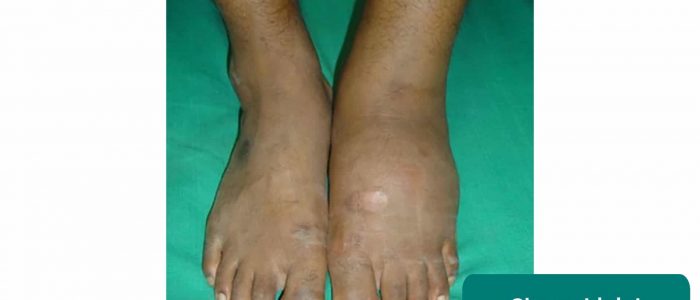
Artropatia cárdica
Artropatia cárdica envolve a degeneração progressiva de uma articulação portadora de peso devido à neuropatia periférica.
As características clínicas típicas de uma articulação de Charcot incluem:
- Efusão
- Distorção
- Éritema supraciliar
- Perda da função articular
-
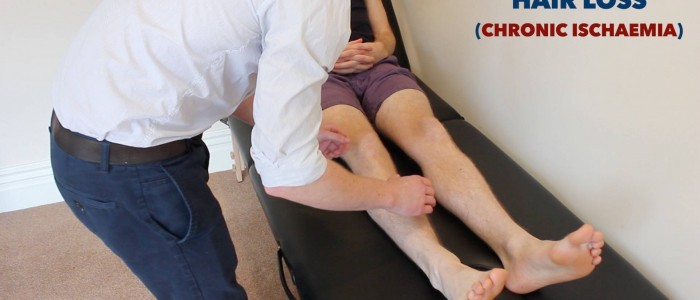 Inspecionar as alterações cutâneas dos membros inferiores associadas à neuropatia vascular periférica doença
Inspecionar as alterações cutâneas dos membros inferiores associadas à neuropatia vascular periférica doença
Palpação
Temperatura
Pôr o aspecto dorsal da mão nos membros inferiores do paciente para avaliar e comparar a temperatura:
- Em indivíduos saudáveis, os membros inferiores devem estar simetricamente quentes, sugerindo perfusão adequada.
- Um membro frio e pálido é indicativo de má perfusão arterial.
Pulses
Palpar o pulso pedis posterior da tíbia e dorsal para avaliar brevemente a perfusão periférica. A ausência de pulsos periféricos é sugestiva de doença vascular periférica.
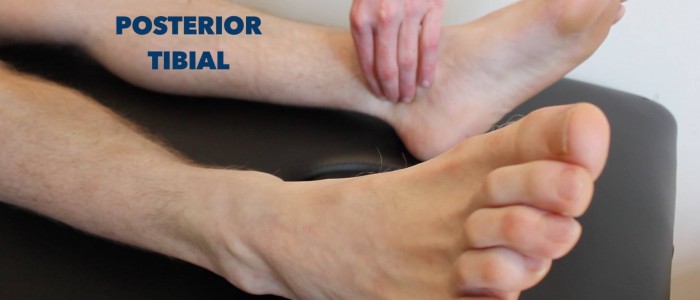
Pulso tibial posterior
Palpar o pulso tibial posterior:
- Pulso tibial posterior pode ser localizado posterior ao maléolo medial da tíbia.
- Palpar o pulso para confirmar a sua presença e depois comparar a força do pulso entre os pés.
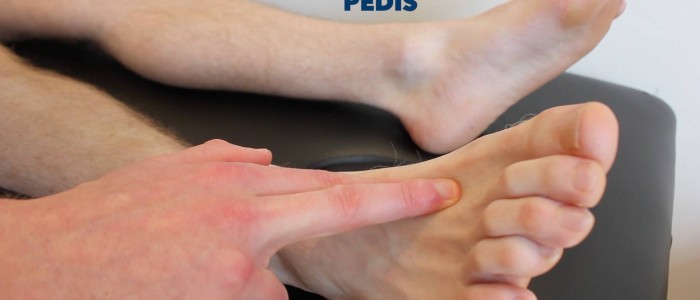
Pulso dorsal pedis-pulso
Palpar o pulso dorsal pedis-pulso:
- O pulso dorsal pedis-pulso pode ser localizado sobre o dorso do pé, lateralmente ao tendão extensor alucino longo, sobre o segundo e terceiro ossos cuneiformes.
- Palpar o pulso para confirmar a sua presença e depois comparar a força do pulso entre os pés.
-
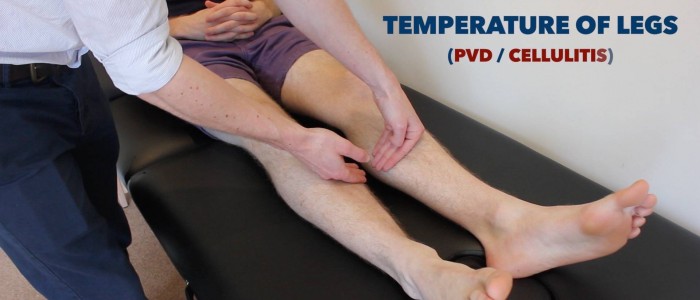 >Avaliar e comparar a temperatura das pernas
>Avaliar e comparar a temperatura das pernas>
Sensação
Monofilamento
1. Forneça um exemplo da sensação do monofilamento no braço ou esterno do paciente.
2. Com os olhos do paciente fechados, aplique o monofilamento em cada um dos seguintes locais por sua vez:
- A polpa do hallux.
- A polpa do terceiro dígito.
- As articulações metatarsofalangianas 1, 3 e 5.
- Passe o paciente para relatar quando sentir o monofilamento tocar o pé.
- Pressione o monofilamento contra a pele até que ela se dobre ligeiramente (isto assegurará que apenas 10g de pressão seja aplicada).
- Prenda o monofilamento contra a pele durante 1-2 segundos.
- Evite calosidades e cicatrizes pois têm um nível de sensação reduzido que não é representativo do tecido circundante.
-
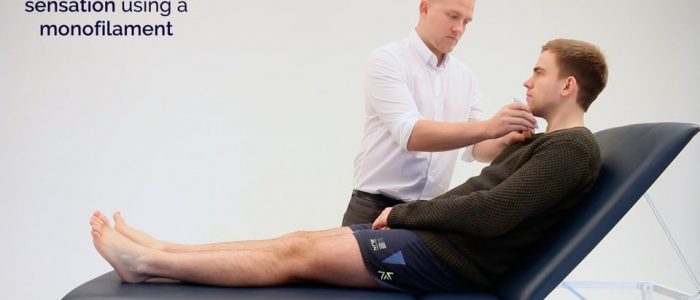 Prover um exemplo do monofilamento no esterno do paciente
Prover um exemplo do monofilamento no esterno do paciente
Marcha
Neuropatia periférica associada à doença do pé diabético pode resultar no desenvolvimento de uma marcha anormal. Os pacientes com neuropatia periférica podem demonstrar uma estratégia de marcha conservadora na qual a sua velocidade de marcha é reduzida e a postura do pé é ampliada. O desenvolvimento de queda do pé também é mais comum em pacientes diabéticos, o que pode resultar em uma marcha de passo alto.
Avalie a marcha do paciente
As pacientes com doença do pé diabético têm frequentemente um risco aumentado de queda, portanto certifique-se de permanecer perto do paciente durante a avaliação para que você seja capaz de intervir se necessário.
Passe o paciente para caminhar até ao fim da sala de exames e depois vire-se e volte a andar enquanto observa a sua marcha prestando atenção a:
- Velocidade: a velocidade da marcha pode ser reduzida significativamente em pacientes com neuropatia periférica avançada.
- Posição: uma marcha de base ampla pode ser associada a neuropatia periférica avançada para aumentar a estabilidade.
- Passos: passos altos podem indicar a presença de queda do pé.
- Virar: pacientes com neuropatia periférica podem achar difícil virar e podem olhar para baixo para os pés enquanto viram, devido à diminuição da sensação e propriocepção.
Examinar o calçado do paciente
O uso de calçado apropriado é particularmente importante para pacientes diabéticos devido à presença de sensação diminuída e má perfusão periférica. Calçados inadequados ou objetos estranhos dentro de um sapato podem resultar em lesão significativa dos tecidos e a formação de uma úlcera no pé diabético.
Inspeccionar o calçado do paciente:
- Notem o padrão de desgaste nas solas (o desgaste assimétrico pode indicar uma marcha anormal).
- Verifica se os sapatos têm o tamanho correcto para o paciente.
- Certifique-se de que não existem materiais dentro do sapato que possam causar lesões nos pés.
-
 Avaliar a marcha do paciente
Avaliar a marcha do paciente
Outras avaliações a considerar
Se forem identificadas anomalias durante a avaliação da sensação com o monofilamento, considere a realização dos outros testes mostrados abaixo (estes não são mais realizados rotineiramente em uma avaliação do pé diabético).
Sentido vibratório
Sentido vibratório envolve as colunas dorsais.
1. Peça ao paciente para fechar os olhos e avisá-lo quando conseguir detectar a vibração e quando esta parar.
2. Toque num garfo de afinação de 128 Hz e coloque-o no esterno do paciente para verificar se é capaz de o sentir a vibrar. Em seguida, agarre as extremidades do garfo oscilante para cessar a vibração e ver se o paciente é capaz de identificar com precisão que parou.
3. Toque novamente no garfo oscilante e coloque-o sobre a articulação interfalângica do dedo grande do pé do paciente. Se o paciente for capaz de identificar com precisão quando a vibração começa e quando pára neste ponto em ambos os membros inferiores, a avaliação está completa.
4. Se a sensação de vibração for prejudicada na articulação interfalangeal do dedo grande do pé do paciente, continue a avaliar sequencialmente mais proximalmente as articulações (por exemplo articulação metatarsofalângica do dedo grande do pé → articulação do tornozelo → articulação do joelho) até que o paciente seja capaz de identificar com precisão a vibração.
-
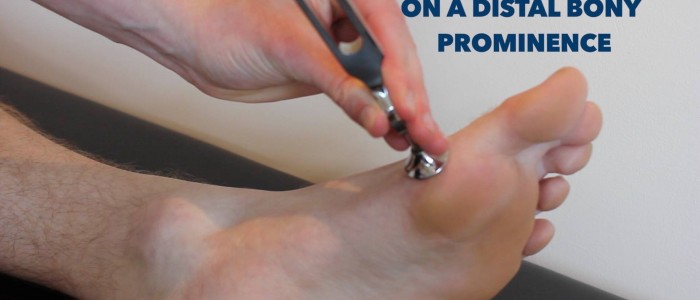 Avaliar a sensação de vibração
Avaliar a sensação de vibração
Propriocepção
Propriocepção, também conhecida como senso de posição articular, envolve as colunas dorsais.
1. Iniciar a avaliação da propriocepção na articulação interfalângica do dedo grande do pé segurando a falange distal do dedo grande pelos seus lados (evitar segurar o leito das unhas pois isso pode permitir ao paciente determinar a direcção com base na pressão).
2. Demonstrar movimento do dedo grande do pé “para cima” e “para baixo” para o paciente enquanto observa.
4. Mova o dedo grande do pé para cima ou para baixo 3-4 vezes numa sequência aleatória para ver se o paciente é capaz de identificar com precisão a posição da articulação com os olhos fechados.
5. Se o paciente não for capaz de identificar correctamente a direcção do movimento, continue a avaliar sequencialmente mais articulações proximais (por exemplo, articulação metatarsofalângica do dedo grande do pé → articulação do tornozelo → articulação do joelho).
-
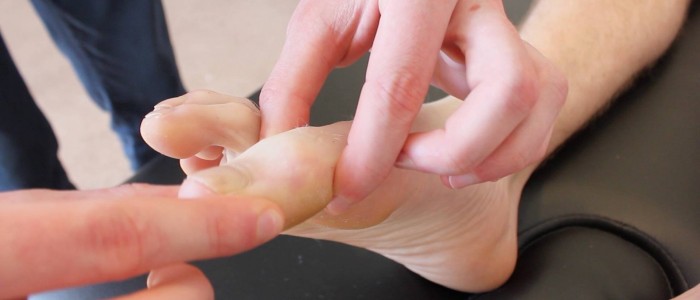 Assess proprioception
Assess proprioception
Reflexo do tornozelo
Assess the ankle-jerk reflex (S1) in each of the patient’s lower members.
Existem vários métodos para eliciar o reflexo do tornozelo, com dois dos mais comuns explicados abaixo.
O reflexo do tornozelo pode estar ausente na neuropatia periférica avançada.
Método 1
1. Com o paciente na marquesa de exame apoiar a perna para que o quadril seja ligeiramente abduzido, o joelho flexionado e o tornozelo dorsiflexado.
2. Bater no tendão de Achille com o martelo tendinoso e observar para uma contração no músculo gastrocnêmio com plantarflexão associada do pé.
Método 2
1. Peça ao paciente que se ajoelhe em uma cadeira e segure as costas para se firmar.
2. Bata no tendão de Achille com o martelo tendinoso e observe uma contração no músculo gastrocnêmio com a plantarflexão do pé associada.
-
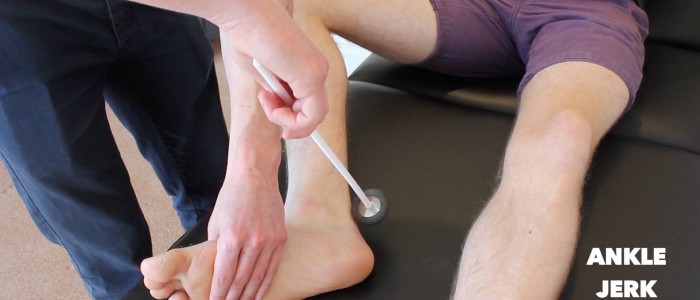 Avaliar o reflexo do tornozelo
Avaliar o reflexo do tornozelo
Para completar o exame…
Explicar ao paciente que o exame já está terminado.
Primavera o paciente pelo seu tempo.
Disponha o PPE apropriadamente e lave as mãos.
Sumatize os seus resultados.
Resumo de amostra
“Hoje examinei o Sr. Smith, um homem de 64 anos. Na inspeção geral, o paciente parecia confortável em repouso e não havia objetos ou equipamentos médicos ao redor da cama de relevância”.
“Ambos os membros inferiores estavam frios abaixo do joelho com pedis dorsais fracos e pulsos tibiais posteriores. Uma úlcera de 1 x 1cm de profundidade bem definida foi observada entre o 2º e 3º dedo do pé direito. Houve perda de sensibilidade em ambos os membros inferiores distal à articulação do tornozelo”
“A marcha do paciente foi lenta e ampla com base na avaliação, porém o calçado foi apropriado”
“Em resumo, esses achados sugerem a presença de doença significativa do pé diabético, incluindo insuficiência arterial periférica e neuropatia periférica”
“Para completar, eu gostaria de realizar as seguintes avaliações e investigações adicionais.”
Outras avaliações e investigações
Realizar mais avaliações e investigações ao examinador:
- Glicemia capilar à beira do leito: se houver preocupação de que o paciente esteja atualmente hiperglicémico ou hipoglicémico.
- HbA1c sérico: para auxiliar na avaliação do controle da glicemia nos três meses anteriores.
- Exame neurológico dos membros inferiores: se o exame do pé diabético revelar déficits neurológicos.
- Exame arterial periférico: se o exame do pé diabético identificar sinais clínicos sugestivos de doença arterial.
- Exame venoso dos membros inferiores: se o exame do pé diabético identificar sinais clínicos sugestivos de doença venosa.
- Aconselhamento sobre os cuidados com o pé: incluindo a entrada regular de podologia e calçado apropriado.
- Cálculo do risco do pé diabético usando ferramenta de avaliação: com base nos achados clínicos do exame do pé diabético.
Reviewer
Dr. Simon Ashwell
Consultor Endocrinologista
Mostrar referências
- Milorad Dimić M.D. Adaptado por Geeky Medics. Úlcera venosa. Licença: CC BY 3.0.
- Jonathan Moore. Adaptado por Geeky Medics. Úlcera arterial. Licença: CC BY 3.0.
- James Heilman, MD. Adaptado por Geeky Medics. Gangrena. Licença: CC BY-SA.
- Drgnu23. Adaptado por Geeky Medics. Amputado do dedo do pé. Licença: CC BY-SA.
- Jmarchn. Adaptado por Geeky Medics. Calosidades dos pés. Licença: CC BY-SA.
- J. Terrence Jose Jerome. Adaptado por Geeky Medics. Licença: CC POR.