Die Untersuchung des diabetischen Fußes kommt häufig in OSCEs vor. Von Ihnen wird erwartet, dass Sie die relevanten klinischen Anzeichen einer diabetischen Fußerkrankung mithilfe Ihrer Untersuchungsfähigkeiten erkennen. Dieser OSCE-Leitfaden für die Untersuchung des diabetischen Fußes bietet eine klare Schritt-für-Schritt-Anleitung für die Untersuchung des diabetischen Fußes, einschließlich einer Videodemonstration.
- Ausrüstung zusammenstellen
- Einführung
- Inspektion
- Palpation
- Temperatur
- Pulse
- Posteriorer Tibialis-Puls
- Pulsus dorsalis pedis
- Empfindung
- Monofilament
- Gangbild
- Gang des Patienten beurteilen
- Prüfen Sie das Schuhwerk des Patienten
- Andere in Betracht zu ziehende Beurteilungen
- Vibrationsempfinden
- Propriozeption
- Knöchel-Ruck-Reflex
- Methode 1
- Methode 2
- Um die Untersuchung abzuschließen…
- Weitere Beurteilungen und Untersuchungen
- Rezensent
- Dr. Simon Ashwell
Ausrüstung zusammenstellen
Die folgenden Ausrüstungsgegenstände können erforderlich sein:
- Monofilament
- Stimmgabel (128 Hz)
- Sehnenhammer
Einführung
Waschen Sie sich die Hände und ziehen Sie gegebenenfalls PSA an.
Stellen Sie sich dem Patienten mit Ihrem Namen und Ihrer Funktion vor.
Bestätigen Sie den Namen und das Geburtsdatum des Patienten.
Erläutern Sie kurz in patientenfreundlicher Sprache, worum es bei der Untersuchung geht.
Erhalten Sie die Zustimmung, mit der Untersuchung fortzufahren.
Legen Sie die unteren Extremitäten des Patienten angemessen frei.
Positionieren Sie den Patienten auf dem Bett, mit dem Kopfende des Bettes in einem Winkel von 45°.
Fragen Sie den Patienten, ob er Schmerzen hat, bevor Sie mit der klinischen Untersuchung fortfahren.
Inspektion
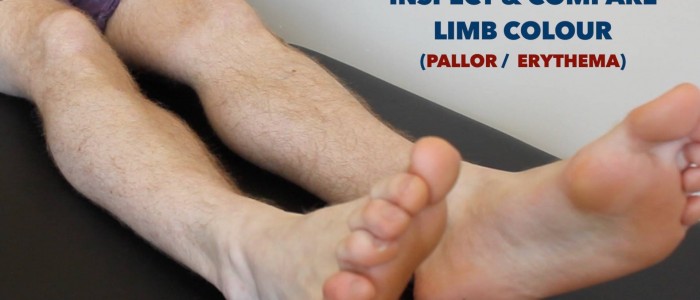
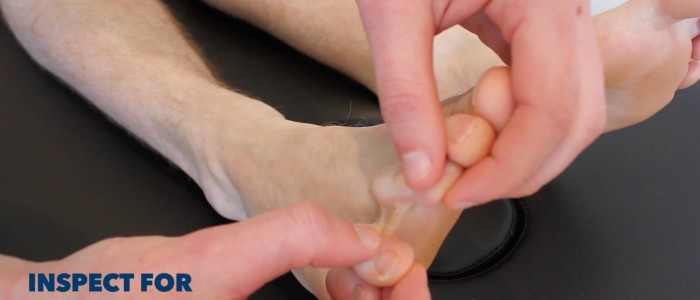
Untersuchen Sie die unteren Gliedmaßen auf relevante Pathologien und achten Sie dabei auf die hintere Seite jedes Beins und zwischen den Zehen auf versteckte Geschwüre:
- Periphere Zyanose: bläuliche Verfärbung der Haut in Verbindung mit niedrigem SpO2 in den betroffenen Geweben (z.
- Periphere Blässe: eine blasse Farbe der Haut, die auf eine schlechte Durchblutung hinweisen kann.
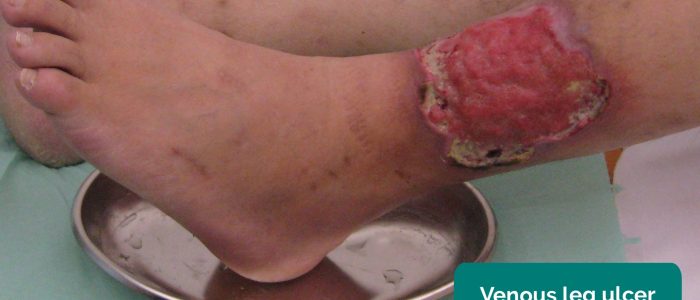
- Venöse Geschwüre: typischerweise große und flache Geschwüre mit unregelmäßigen Rändern, die nur leicht schmerzhaft sind. Diese Geschwüre entwickeln sich am häufigsten an der medialen Seite des Knöchels.
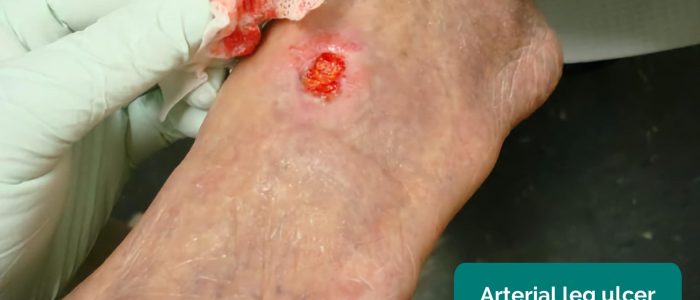
- Arterielle Geschwüre: typischerweise kleine, gut definierte, tiefe Geschwüre, die sehr schmerzhaft sind. Diese Geschwüre entwickeln sich am häufigsten in den peripheren Regionen einer Gliedmaße (z. B. an den Enden der Zehen).
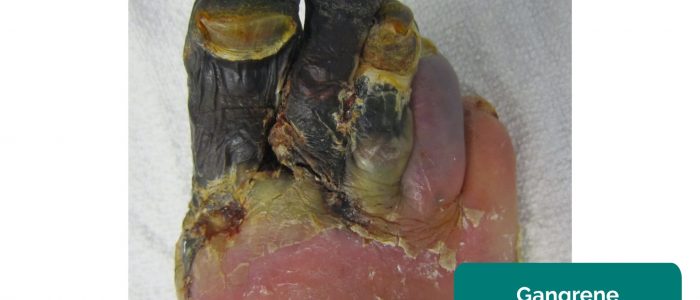
- Gangrän: Gewebsnekrose als Folge einer unzureichenden Durchblutung. Typische Erscheinungen sind eine Veränderung der Hautfarbe (z. B. rot, schwarz) und der Zusammenbruch des zugehörigen Gewebes.
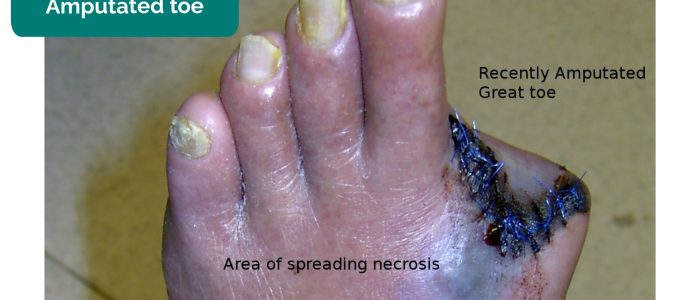
- Fehlende Gliedmaßen, Zehen, Finger: aufgrund einer Amputation als Folge einer kritischen Ischämie.
- Narben: können auf frühere chirurgische Eingriffe (z. B. Bypass-Operation) oder abgeheilte Geschwüre hinweisen.
- Haarausfall: tritt aufgrund einer chronischen Beeinträchtigung der Gewebedurchblutung bei PVD auf.
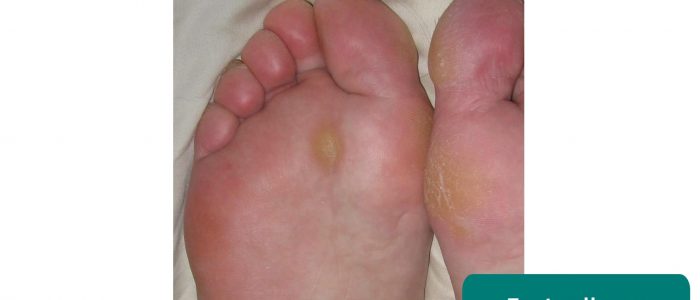
- Fußschwielen: oft verursacht durch einen abnormalen Gang und/oder schlecht sitzendes Schuhwerk.
- Venöse Rinnenbildung: Venen, die aufgrund einer schlechten Blutversorgung der Gliedmaße nur sehr wenig Blut enthalten, daher das „rinnenartige“ Aussehen
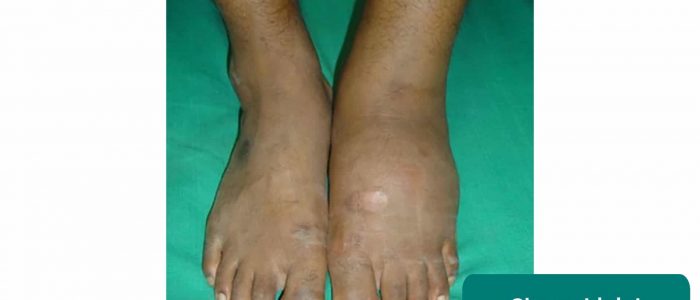
Charcot-Arthropathie
Charcot-Arthropathie beinhaltet die fortschreitende Degeneration eines gewichtstragenden Gelenks aufgrund einer peripheren Neuropathie.
Zu den typischen klinischen Merkmalen eines Charcot-Gelenks gehören:
- Effusion
- Verzerrung
- Überlagerndes Erythem
- Verlust der Gelenkfunktion
-
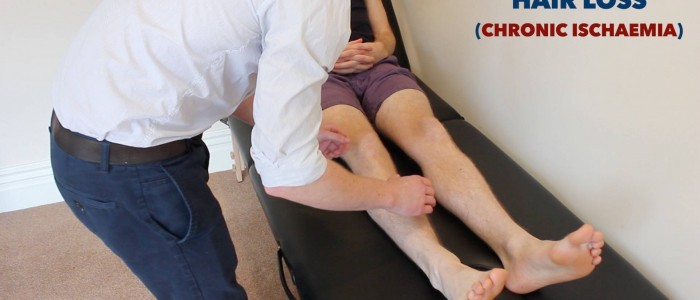 Untere Gliedmaßen auf Hautveränderungen im Zusammenhang mit peripheren Gefäßerkrankungen untersuchen
Untere Gliedmaßen auf Hautveränderungen im Zusammenhang mit peripheren Gefäßerkrankungen untersuchen
Palpation
Temperatur
Zur Beurteilung und zum Vergleich der Temperatur die Dorsalseite der Hand auf die unteren Gliedmaßen des Patienten legen:
- Bei gesunden Personen sollten die unteren Gliedmaßen symmetrisch warm sein, was auf eine ausreichende Durchblutung hinweist.
- Eine kühle und blasse Extremität deutet auf eine schlechte arterielle Durchblutung hin.
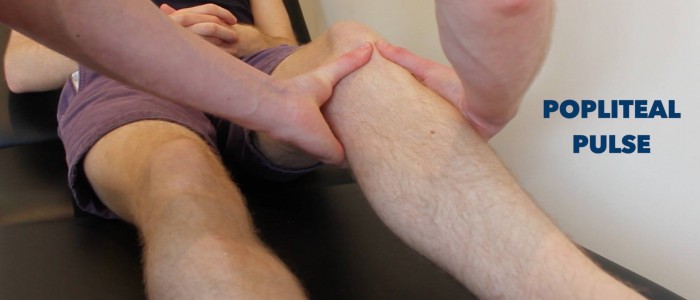
Pulse
Palpieren Sie den posterioren Tibialis- und Dorsalis pedis-Puls, um kurz die periphere Durchblutung zu beurteilen. Das Fehlen peripherer Pulse deutet auf eine periphere Gefäßerkrankung hin.
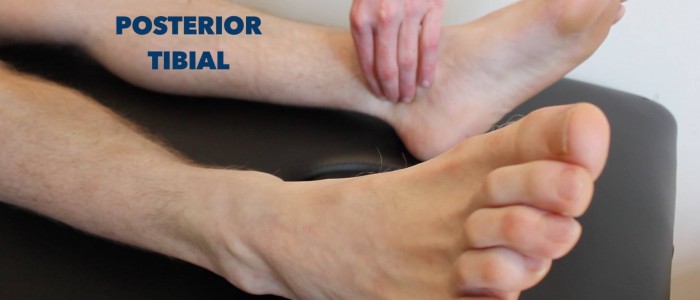
Posteriorer Tibialis-Puls
Palpieren Sie den hinteren Tibialis-Puls:
- Der hintere Tibialis-Puls befindet sich hinter dem medialen Malleolus der Tibia.
- Palpieren Sie den Puls, um sein Vorhandensein zu bestätigen und vergleichen Sie dann die Pulsstärke zwischen den Füßen.
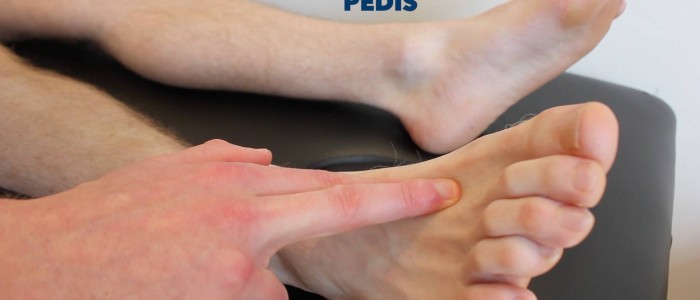
Pulsus dorsalis pedis
Palpieren Sie den Pulsus dorsalis pedis:
- Der Pulsus dorsalis pedis befindet sich über dem Fußrücken, seitlich der Extensor Hallucis Longus Sehne, über dem zweiten und dritten Keilbein.
- Tasten Sie den Puls ab, um sein Vorhandensein zu bestätigen und vergleichen Sie dann die Pulsstärke zwischen den Füßen.
-
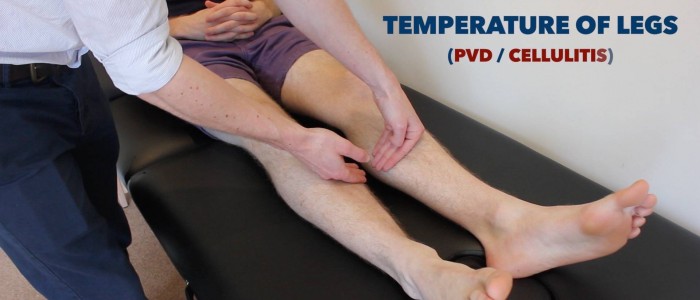 Beintemperatur messen und vergleichen
Beintemperatur messen und vergleichen
Empfindung
Monofilament
1. Geben Sie ein Beispiel für die Empfindung des Monofilaments am Arm oder am Brustbein des Patienten.
2. Legen Sie das Monofilament bei geschlossenen Augen des Patienten nacheinander an jeder der folgenden Stellen an:
- Die Pulpa des Hallux.
- Die Pulpa des dritten Fingers.
- Metatarsophalangealgelenke 1, 3 und 5.
3. Beim Anlegen des Monofilaments an den einzelnen Stellen:
- Bitte den Patienten zu berichten, wann er spürt, dass das Monofilament seinen Fuß berührt.
- Drücken Sie das Monofilament gegen die Haut, bis es sich leicht biegt (so wird sichergestellt, dass nur 10 g Druck ausgeübt werden).
- Halten Sie das Monofilament 1-2 Sekunden lang auf der Haut.
- Vermeiden Sie Schwielen und Narben, da diese ein reduziertes Gefühl haben, das nicht repräsentativ für das umgebende Gewebe ist.
-
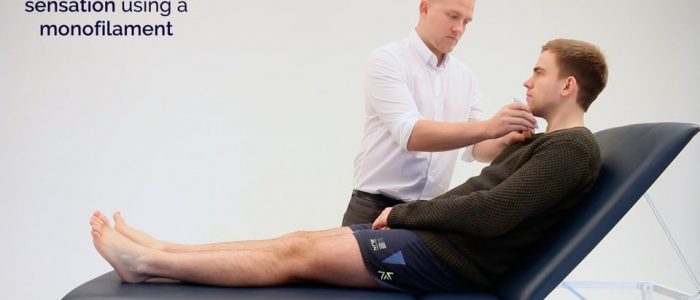 Ein Beispiel für das Monofilament auf dem Brustbein des Patienten
Ein Beispiel für das Monofilament auf dem Brustbein des Patienten
Gangbild
Periphere Neuropathie in Verbindung mit diabetischer Fußerkrankung kann zur Entwicklung eines abnormalen Gangbildes führen. Patienten mit peripherer Neuropathie können eine konservative Gangstrategie zeigen, bei der die Gehgeschwindigkeit reduziert und die Fußstellung verbreitert ist. Auch die Entwicklung eines Senkfußes ist bei Diabetikern häufiger, was zu einem hochschrittigen Gang führen kann.
Gang des Patienten beurteilen
Patienten mit einer diabetischen Fußerkrankung haben oft ein erhöhtes Sturzrisiko. Achten Sie daher darauf, während der Beurteilung in der Nähe des Patienten zu bleiben, damit Sie bei Bedarf eingreifen können.
Bitten Sie den Patienten, bis zum Ende des Untersuchungsraums zu gehen, sich dann umzudrehen und zurück zu gehen, während Sie seinen Gang beobachten und dabei auf Folgendes achten:
- Geschwindigkeit: Die Ganggeschwindigkeit kann bei Patienten mit fortgeschrittener peripherer Neuropathie erheblich reduziert sein.
- Haltung: Ein breit angelegter Gang kann mit fortgeschrittener peripherer Neuropathie assoziiert sein, um die Stabilität zu erhöhen.
- Schritte: Ein hoher Schritt kann auf das Vorhandensein von Fußsenkungen hinweisen.
- Drehen: Patienten mit peripherer Neuropathie können das Drehen als schwierig empfinden, und sie können beim Drehen aufgrund einer Beeinträchtigung der Empfindung und der Propriozeption auf ihre Füße hinunterschauen.
Prüfen Sie das Schuhwerk des Patienten
Die Verwendung von geeignetem Schuhwerk ist bei Diabetikern aufgrund der beeinträchtigten Empfindung und der schlechten peripheren Durchblutung besonders wichtig. Ungeeignetes Schuhwerk oder Fremdkörper im Schuh können zu erheblichen Gewebeschäden und zur Bildung eines diabetischen Fußgeschwürs führen.
Untersuchen Sie das Schuhwerk des Patienten:
- Beachten Sie das Abnutzungsmuster der Sohlen (asymmetrische Abnutzung kann auf einen abnormalen Gang hinweisen).
- Prüfen Sie, ob die Schuhe die richtige Größe für den Patienten haben.
- Vergewissern Sie sich, dass keine Materialien im Schuh vorhanden sind, die Fußverletzungen verursachen könnten.
-
 Beurteilen Sie den Gang des Patienten
Beurteilen Sie den Gang des Patienten
Andere in Betracht zu ziehende Beurteilungen
Wenn bei der Beurteilung der Empfindung mit dem Monofilament Abnormitäten festgestellt werden, erwägen Sie die Durchführung der unten aufgeführten weiteren Tests (diese werden bei der Beurteilung des diabetischen Fußes nicht mehr routinemäßig durchgeführt).
Vibrationsempfinden
Das Vibrationsempfinden betrifft die dorsalen Säulen.
1. Bitten Sie den Patienten, die Augen zu schließen und Ihnen mitzuteilen, wann er die Vibration wahrnimmt und wann sie aufhört.
2. Klopfen Sie auf eine 128-Hz-Stimmgabel und legen Sie sie auf das Brustbein des Patienten, um zu prüfen, ob er die Vibration spüren kann. Fassen Sie dann die Enden der Stimmgabel, um die Vibration zu stoppen, und prüfen Sie, ob der Patient genau erkennen kann, dass sie aufgehört hat.
3. Klopfen Sie erneut auf die Stimmgabel und legen Sie sie auf das Interphalangealgelenk des großen Zehs des Patienten. Wenn der Patient in der Lage ist, genau zu erkennen, wann die Vibration an dieser Stelle in beiden unteren Gliedmaßen beginnt und wann sie aufhört, ist die Beurteilung abgeschlossen.
4. Wenn die Vibrationsempfindung am Großzehengrundgelenk des Patienten beeinträchtigt ist, fahren Sie mit der sequentiellen Beurteilung proximalerer Gelenke fort (z. B. Großzehengrundgelenk → Sprunggelenk → Kniegelenk), bis der Patient in der Lage ist, Vibrationen genau zu erkennen.
-
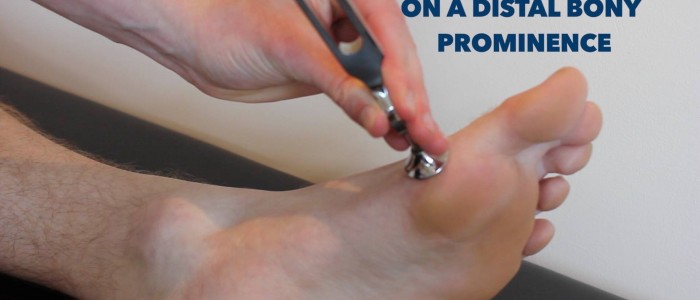 Bewertung des Vibrationsempfindens
Bewertung des Vibrationsempfindens
Propriozeption
Die Propriozeption, die auch als Gefühl für die Gelenkstellung bekannt ist, betrifft die dorsalen Säulen.
1. Beginnen Sie mit der Beurteilung der Propriozeption am Großzehengrundgelenk, indem Sie die distale Phalanx der Großzehe an den Seiten festhalten (vermeiden Sie es, das Nagelbett festzuhalten, da dies dem Patienten ermöglichen kann, die Richtung anhand des Drucks zu bestimmen).
2. Führen Sie dem Patienten die Bewegung der Großzehe „nach oben“ und „nach unten“ vor, während dieser zusieht.
3. Bitten Sie den Patienten, die Augen zu schließen und anzugeben, ob Sie die große Zehe nach oben oder unten bewegen.
4. Bewegen Sie die große Zehe 3-4 Mal in einer zufälligen Abfolge nach oben oder unten, um zu sehen, ob der Patient in der Lage ist, die Gelenkposition mit geschlossenen Augen korrekt zu identifizieren.
5. Wenn der Patient nicht in der Lage ist, die Bewegungsrichtung korrekt zu identifizieren, fahren Sie mit der sequentiellen Beurteilung der proximaleren Gelenke fort (z.B. Großzehengrundgelenk → Sprunggelenk → Kniegelenk).
-
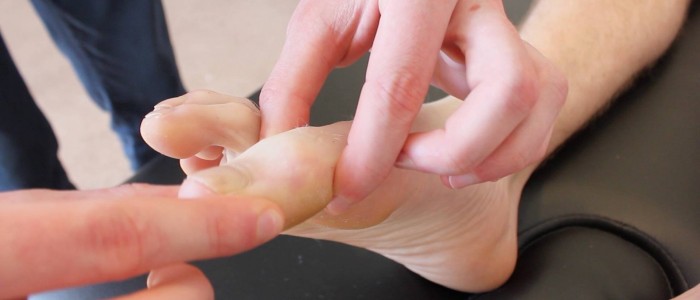 Prüfen Sie die Propriozeption
Prüfen Sie die Propriozeption
Knöchel-Ruck-Reflex
Prüfen Sie den Knöchel-Ruck-Reflex (S1) in jeder der unteren Gliedmaßen des Patienten.
Es gibt mehrere Methoden zur Auslösung des Knöchel-Ruck-Reflexes, von denen zwei der gebräuchlichsten im Folgenden erläutert werden.
Der Knöchel-Ruck-Reflex kann bei fortgeschrittener peripherer Neuropathie fehlen.
Methode 1
1. Legen Sie das Bein des Patienten auf die Untersuchungsliege, so dass die Hüfte leicht abduziert, das Knie gebeugt und der Knöchel dorsal gebeugt ist.
2. Klopfen Sie mit dem Sehnenhammer auf die Achillessehne und achten Sie auf eine Kontraktion des Musculus gastrocnemius mit einer damit verbundenen Plantarflexion des Fußes.
Methode 2
1. Bitten Sie den Patienten, sich auf einen Stuhl zu knien und sich an der Stuhllehne festzuhalten.
2. Klopfen Sie mit dem Sehnenhammer auf die Achillessehne und achten Sie auf eine Kontraktion des M. gastrocnemius mit begleitender Plantarflexion des Fußes.
-
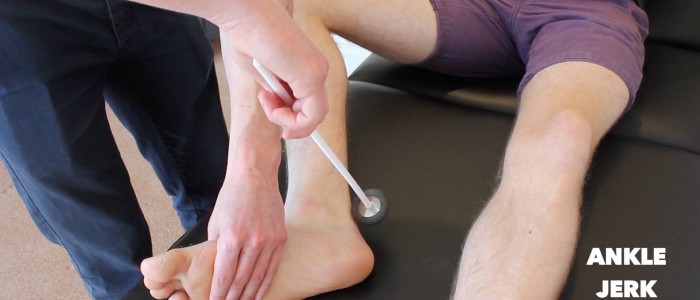 Beurteilen Sie den Knöchelruckreflex
Beurteilen Sie den Knöchelruckreflex
Um die Untersuchung abzuschließen…
Erklären Sie dem Patienten, dass die Untersuchung nun beendet ist.
Danken Sie dem Patienten für seine Zeit.
Entsorgen Sie die PSA ordnungsgemäß und waschen Sie Ihre Hände.
Fassen Sie Ihre Befunde zusammen.
Beispielzusammenfassung
„Heute habe ich Herrn Smith, einen 64-jährigen Mann, untersucht. Bei der allgemeinen Inspektion machte der Patient einen ruhigen Eindruck, und es befanden sich keine Gegenstände oder medizinischen Geräte in der Nähe des Bettes.“
„Beide unteren Gliedmaßen waren unterhalb des Knies kühl, mit schwachen Dorsalis pedis- und posterioren Tibiapulsen. Zwischen der 2. und 3. Zehe des rechten Fußes wurde ein 1 x 1 cm tiefes, gut definiertes Geschwür festgestellt. Es gab einen Gefühlsverlust in beiden unteren Gliedmaßen distal des Knöchelgelenks.“
„Der Gang des Patienten war langsam und breitbasig, aber das Schuhwerk war angemessen.“
„Zusammenfassend deuten diese Befunde auf das Vorhandensein einer signifikanten diabetischen Fußerkrankung hin, einschließlich einer peripheren arteriellen Insuffizienz und einer peripheren Neuropathie.“
„Der Vollständigkeit halber möchte ich die folgenden weiteren Untersuchungen und Untersuchungen durchführen.“
Weitere Beurteilungen und Untersuchungen
Schlagen Sie dem Untersucher weitere Beurteilungen und Untersuchungen vor:
- Kapillarblutglukose am Bett: wenn zu befürchten ist, dass der Patient derzeit hyper- oder hypoglykämisch ist.
- HbA1c-Serum: zur Beurteilung der Blutzuckerkontrolle in den letzten drei Monaten.
- Neurologische Untersuchung der unteren Gliedmaßen: wenn bei der Untersuchung des diabetischen Fußes neurologische Defizite festgestellt werden.
- Untersuchung der peripheren Arterien: wenn bei der Untersuchung des diabetischen Fußes klinische Anzeichen festgestellt werden, die auf eine arterielle Erkrankung hindeuten.
- Venöse Untersuchung der unteren Gliedmaßen: wenn bei der Untersuchung des diabetischen Fußes klinische Anzeichen festgestellt werden, die auf eine venöse Erkrankung hindeuten.
- Beratung zur Fußpflege: einschließlich regelmäßiger podologischer Betreuung und geeignetem Schuhwerk.
- Berechnung des diabetischen Fußrisikos mithilfe eines Bewertungsinstruments: auf der Grundlage der klinischen Befunde der diabetischen Fußuntersuchung.
Rezensent
Dr. Simon Ashwell
Beratender Endokrinologe
Referenzen anzeigen
- Milorad Dimić M.D. Angepasst von Geeky Medics. Venöses Geschwür. Licence: CC BY 3.0.
- Jonathan Moore. Angepasst von Geeky Medics. Arterielles Geschwür. Licence: CC BY 3.0.
- James Heilman, MD. Angepasst von Geeky Medics. Gangrän. Licence: CC BY-SA.
- Drgnu23. Angepasst von Geeky Medics. Amputierte Zehe. Licence: CC BY-SA.
- Jmarchn. Angepasst von Geeky Medics. Fußschwielen. Licence: CC BY-SA.
- J. Terrence Jose Jerome. Angepasst von Geeky Medics. Licence: CC BY.