Letzte Aktualisierung: Februar 10, 2005
Kraft ist wichtig, um die Funktionen der Schulter auszuführen.
Über Schulterschwäche
Für eine normale Funktion muss jeder Muskel gesund konditioniert, sicher befestigt und koordiniert sein.
Schwäche in der Schulter kann von Defiziten in der Koordination des Nervenmuskels oder der Sehne herrühren. Oft sprechen schwache Schultern auf ein schrittweise aufgebautes Kräftigungsprogramm an. Wenn die Schulterschwäche nicht auf diese Übungen anspricht, kann dies auf ein Problem der Rotatorenmanschette oder eine Nervenverletzung zurückzuführen sein. Hier werden wir unsere Aufmerksamkeit auf die Bewertung und Behandlung der häufigsten mechanischen Ursache der Schulterschwäche, der Rotatorenmanschetteninsuffizienz, richten.
Filme

Schulterfunktion

Schultermuskulatur
Geschichte
Es gibt eine typische Altersverteilung von Patienten, die zur Beurteilung von Rotatorenmanschettendefekten mit voller Dicke vorgestellt werden.
Typische Anamnese
Eine typische Anamnese für ein degeneratives Versagen der Manschettenfasern bei einem älteren Menschen zeigt ein schleichendes Auftreten einer Schwäche der Beugung und Außenrotation, möglicherweise unterbrochen von Episoden einer „Bursitis“ oder „Tendinitis“. Das Versagen des geschwächten Sehnengewebes kann ohne große Schmerzen, Blutungen oder Schwellungen auftreten. Die Schulter kann mit Steroidinjektionen behandelt worden sein, die zwar eine gewisse Linderung der Beschwerden, aber keine Verbesserung der Kraft brachten. Akutere zunehmende Kraftverluste durch Rissausbreitung können nach Heben oder Stürzen auftreten.
Bei Personen am jüngeren Ende der Altersverteilung ist eine größere Verletzung erforderlich, um die Manschette zu reißen. Jüngere Patienten mit Manschettenrissen geben häufig eine plötzliche exzentrische Belastung an, z. B. den Versuch, eine fallende Last abzustützen oder einen Sturz mit dem Arm abzufedern. Traumatische glenohumeralen Dislokationen bei Personen über 40 Jahren haben eine starke Assoziation mit Rotatorenmanschettenrissen. Bei diesen traumatischen Manschettenrissen kann auch der Subscapularis betroffen sein, was zu einer Schwäche der Innenrotation führt.
Charakteristische Elemente in der Anamnese anderer häufiger Ursachen für Schulterschwäche sind:
- Langstreckige Lähmung des N. thoracicus: Vorwölbung des Schulterblatts nach hinten beim Versuch, den Arm zu heben;
- zervikale Radikulopathie: Schmerzen an der Oberseite der Schulter mit Ausstrahlung in den Arm unterhalb des Tuberculum deltoideum Schwäche des Bizeps verminderter Bizepsreflex und sensorische Veränderungen am seitlichen Unterarm;
- suprascapuläre Neuropathie durch Brachialneuritis: Akutes Auftreten von Schmerzen, die mehrere Wochen andauern, gefolgt von einer ausgeprägten Schwäche der Außenrotation;
- suprascapuläre Neuropathie durch Traktion: Schwäche der Außenrotation nach einer Verletzung, bei der die Schulter nach unten und der Nacken auf die gegenüberliegende Seite gezwungen wurde (kann Teil einer vollständigen Erb’schen Lähmung sein); und
- suprascapuläre Neuropathie durch Kompression/Einklemmung: schleichender Beginn einer Schwäche der Außenrotation. Die fazioskapulohumerale Muskeldystrophie wird durch das atraumatische Auftreten einer beidseitigen symmetrischen Schwäche der Skapularmuskulatur nahegelegt.
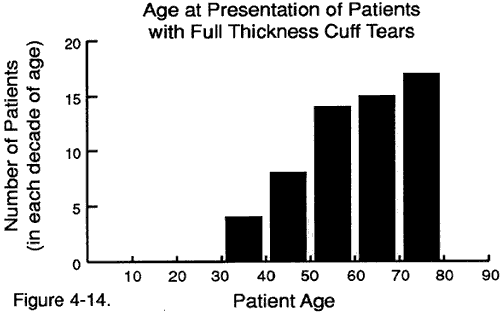
Abbildung 1 – Altersverteilung
von Patienten, die
zur Beurteilung von Full Thickness
Rotatorenmanschettendefekten
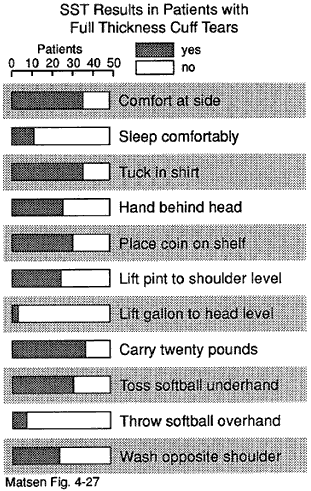 F
FAbbildung 2 – Funktionelle Beeinträchtigung
durch Rotatorenmanschettenrisse
Der Simple Shoulder Test liefert eine Reihe von Daten zur Charakterisierung einiger funktioneller Beeinträchtigungen durch Rotatorenmanschettenrisse. Es zeigt sich, dass das Schlafen auf der betroffenen Seite, das Heben der Hand hinter dem Kopf, das Heben von acht Pfund und das Werfen mit der Überhand durch Manschettenrisse besonders beeinträchtigt werden.
Wesentliche Informationen über die Reparierbarkeit eines Rotatorenmanschettendefekts können auch aus der Anamnese ermittelt werden. Akute Risse bei jüngeren gesunden Personen ohne Vorerkrankungen der Schulter sind wahrscheinlich reparabel. Lang bestehende Risse, die bei älteren Patienten mit einer größeren Schwäche einhergehen, haben eine schlechte Prognose. Die Prognose für eine dauerhafte Reparatur ist noch schlechter, wenn die Anamnese eine lokale oder systemische Steroideinnahme oder Schwierigkeiten bei der Heilung früherer Verletzungen oder Operationen erkennen lässt. Der Chirurg kann auch präoperativ die Ziele und funktionellen Erwartungen des Patienten an die chirurgische Behandlung ermitteln, um zu sehen, ob diese angesichts der wahrscheinlichen Prognose angemessen sind.
Physikalische Untersuchung
Chronische Rotatorenmanschettenrisse gehen mit einer Atrophie der Spinatusmuskeln einher.
Anzeichen und Symptome
Eine subtile Atrophie lässt sich am einfachsten erkennen, indem man einen Schatten einer Lampe über den Kopf des Patienten wirft. Eine Ruptur des langen Bizepskopfes ist häufig bei der Inspektion von Schultern mit Rotatorenmanschettenrissen zu erkennen. Defekte in der Manschette können oft durch Drehen des proximalen Humerus unter dem Finger des Untersuchers an der vorderen Ecke des Akromions ertastet werden. Der Defekt befindet sich in der Regel knapp hinter der Bizepsfurche und medial zum Tuberculum majus. Eine Crepitanz bei Rotation des auf Schulterhöhe angehobenen Arms kann durch Abrieb der gerissenen Sehnenränder gegen den korakoakromialen Bogen entstehen – ein positives „Abriebzeichen“. Eine Boutonniere-Deformität liegt vor, wenn keine Manschette über dem Humeruskopf palpiert werden kann. Chronische massive Manschettendefekte können sich durch eine anterosuperiore Instabilität des Humeruskopfes beim Versuch, den Arm zu heben, bemerkbar machen. Dies kann besonders schwerwiegend sein, wenn der korakoakromiale Bogen zuvor operativ beeinträchtigt wurde. Die Arthropathie des Manschettenrisses zeigt sich durch ein Krepitieren des Knochens auf dem Knochen, wenn der Oberarmkopf unter dem korakoakromialen Bogen gedreht wird, selbst in nicht angehobener Position.
Drei isometrische Tests werden zur Beurteilung der Kraft der verschiedenen Komponenten der Manschette verwendet. Schwäche oder anstrengungslimitierende Schmerzen bei isometrischen Tests gelten als positives „Sehnenzeichen“. Der Supraspinatus wird durch isometrische Beugung des nach innen gedrehten Arms beansprucht, der um 90 Grad in der Ebene des Schulterblatts angehoben wird. Der Infraspinatus wird durch eine isometrische Außenrotation bei seitlich neutral gedrehtem Arm beansprucht. Der Subscapularis wird durch eine isometrische Innenrotation beansprucht, bei der die Hand in der hinteren Mittellinie von der Taille weggedrückt wird. Das Ausmaß des Manschettenrisses lässt sich durch eine körperliche Untersuchung abschätzen. Bei partiellen Rissen treten in der Regel relativ starke Schmerzen bei minimalem Kraftverlust auf. Kleine Risse beeinträchtigen in der Regel nur die Funktion des Supraspinatus. Große Risse betreffen den Infraspinatus und beeinträchtigen die Außenrotation. Massive Risse beeinträchtigen den Subscapularis und schwächen die Innenrotation.
Schultern mit inkompletten Manschettenläsionen zeigen häufig eine Bewegungseinschränkung, insbesondere bei der Flexion, der Innenrotation und der Bewegung quer zum Körper aufgrund einer selektiven Enge der hinteren Kapsel.
Die Untersuchung eines Patienten mit einer schwachen Schulter muss den Nacken und den Plexus brachialis einschließen. Die Streckung des Kopfes und die Drehung des Kinns auf die betroffene Seite verschlimmern in der Regel die Symptome der zervikalen Radikulopathie. Bei der neurologischen Untersuchung wird die kutane Verteilung der Nervenwurzeln von C5 bis T1 getestet. Der Bizepsreflex und der Trizepsreflex dienen der Überprüfung von C5/6 bzw. C7/8. Die nächste Komponente der neurologischen Untersuchung erfordert das Erkennen der segmentalen Innervation der Gelenkbewegung:
- Abduktion C5 Adduktion C6 7 und 8.
- Außenrotation C5 Innenrotation C6 7 und 8.
- Ellbogenbeugung C5 und 6 Ellbogenstreckung C7 und 8.
- Handgelenkstreckung und -beugung C6 und 7.
- Fingerbeugung und -streckung C7 und 8.
- Fingeradduktion/Abduktion T1.
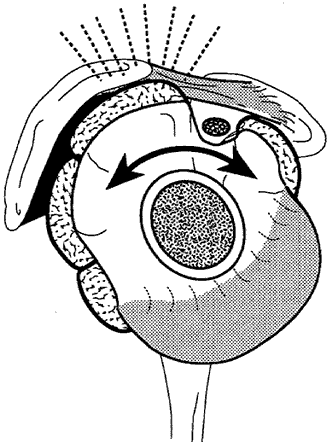
Abbildung 3 – Positives „Abnutzungszeichen“
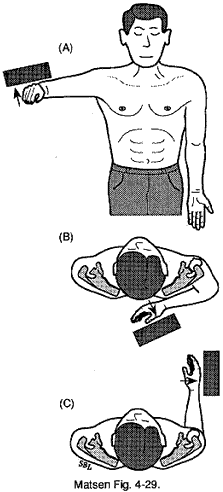
Abbildung 4 – Positives „Sehnenzeichen“
Eine Reihe von Screening-Tests überprüft die motorischen und sensorischen Komponenten der wichtigsten peripheren Nerven:
- Nervus axillaris (der vordere, mittlere und hintere Teil des Deltamuskels und die Haut direkt über dem Deltamuskelansatz);
- Nervus radialis (der N. extensor pollicis longus und die Haut über dem ersten dorsalen Stegbereich);
- Nervus medianus (der N. opponens pollicis und die Haut über dem Mark des Zeigefingers);
- Nervus ulnaris (der N. interosseus dorsalis und die Haut über dem Mark des kleinen Fingers); und
- Nervus musculocutaneus (der N. biceps und die Haut über dem seitlichen Unterarm).
Der lange Thoraxnerv wird geprüft, indem der Patient den Arm um 60 Grad in der vorderen Sagittalebene anhebt, während der Untersucher den Arm nach unten drückt und versucht, das Schulterblatt nach hinten zu schwingen. Der Nervus trapezius wird durch Beobachtung der Stärke des Schulterzuckens überprüft. Läsionen des Nervus suprascapularis führen zu einer Schwäche der Hebung und Außenrotation ohne Gefühlsverlust.
Andere diagnostische Verfahren
Röntgenbilder
Standardröntgenbilder sind bei der Beurteilung der Schulterschwäche nur begrenzt hilfreich. Bei jüngeren Patienten mit Manschettenläsionen können kleine, abgerissene Fragmente der Tuberositas zu sehen sein. Eine chronische Manschettenerkrankung kann mit einer Sklerose der Unterseite des Schulterdaches oder einem Zugsporn im Ligamentum coracoacromiale einhergehen, der durch den erzwungenen Kontakt mit der Manschette und dem Oberarmkopf entsteht. Bei großen Manschettenrissen kann der Oberarmkopf nach oben zur oder gegen die Unterseite des Schulterdaches subluxieren. Bei einer Arthropathie des Manschettenrisses kann der Oberarmkopf den Vorsprung der Tubercula verloren haben (femoralisiert sein) und das Schulterdach und das Glenoid können eine tiefe Pfanne gebildet haben (acetabularisiert sein).
Bildgebung der Manschette
Für die Bildgebung der Rotatorenmanschette stehen verschiedene Untersuchungen zur Verfügung. Das Einzelkontrast-Arthrogramm kann Defekte der Manschette in ihrer gesamten Dicke aufdecken, indem es den Austritt von injiziertem Kontrastmittel aus dem Gelenk in den subacromialen Schleimbeutel zeigt. Die Magnetresonanztomographie kann einige Informationen über die Sehne und den Muskel liefern. Die Ultraschalluntersuchung kann die Dicke der verschiedenen Komponenten der Manschette und das Ausmaß von Manschettendefekten aufzeigen. Jeder dieser Tests ist mit zusätzlichen Kosten für die Untersuchung des Patienten verbunden.

Abbildung 5 – Manschettenriss-Arthropathie
Ressourcen können eingespart werden, indem keine bildgebenden Tests angeordnet werden, es sei denn, die Behandlung des Patienten wird dadurch geändert. Bei Patienten unter 40 Jahren, die keine größere Verletzung haben, ist es unwahrscheinlich, dass sie signifikante Manschettendefekte haben; daher ist die Bildgebung der Manschette bei ihrer Beurteilung nicht hilfreich. Bei Patienten mit schwacher Außenrotation und Atrophie der Spinatusmuskeln, deren Röntgenbilder zeigen, dass der Humeruskopf in Kontakt mit dem Schulterdach steht, ist eine Bildgebung der Manschette nicht erforderlich, um die offensichtliche Diagnose eines Rotatorenmanschettendefekts zu stellen. Bei Patienten mit unspezifischen Schultersymptomen und einer unauffälligen körperlichen Untersuchung ist es unwahrscheinlich, dass die Ergebnisse einer bildgebenden Untersuchung der Manschette etwas an der Behandlung ändern. Zusammenfassend lässt sich sagen, dass eine bildgebende Untersuchung der Manschette in der Regel nicht erforderlich ist, wenn ein Riss der Manschette sehr unwahrscheinlich ist (ein 35-Jähriger mit minimal traumatisch bedingten Schulterschmerzen) oder wenn er sehr wahrscheinlich ist (ein 70-Jähriger mit allmählich auftretender Schulterschwäche, Atrophie des Spinatus und röntgenologischen Hinweisen auf einen Kontakt zwischen dem Humeruskopf und dem Schulterdach). Die primäre Indikation für die Bildgebung der Manschette besteht darin, die Diagnose in Situationen zu stellen, in denen sie sich auf die Behandlung auswirken würde, wie z. B. bei einem 47-Jährigen mit einer Schwäche der Beugung und Außenrotation nach einem schweren Sturz auf den ausgestreckten Arm.
Elektromyographie
Die Elektromyographie kann ein wichtiger diagnostischer Test für Patienten mit Schulterschwäche ohne Manschettenläsion sein. Sie ist besonders hilfreich bei jüngeren Patienten mit einer Anamnese, die auf eine zervikale Radikulopathie oder suprascapuläre Nervenläsionen hindeutet, und einer körperlichen Untersuchung mit neurologischen Zeichen.